УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
Точное знание срока беременности имеет важное значение для оценки характера развития плода, диагностики некоторых врожденных пороков, выбора оптимального срока прерывания беременности и установления даты выдачи дородового отпуска (особенно у женщин с нерегулярным менструальным циклом), а также для проведения научных исследований. Определение массы и роста плода имеет важное значение в профилактике недонашивания, перенашивания беременности, выборе оптимального способа родоразрешения при наличии крупного плода, диагностике его гипотрофии и аномалий развития.
В настоящей работе впервые приводятся данные статистики, полученной у обследуемой группы женщин, срок беременности у которых верифицировался на основании данных экстракорпорального оплодотворения (ЭКО). При этом полученные результаты сравниваются с данными, рассчитанными по уравнениям наиболее известных зарубежных авторов, которые используются в большинстве ультразвуковых аппаратов.
Цель настоящей работы — оценка возможности установленых нами нормативов отдельных параметров фетометрии и созданной на их основе компьютерной программы для расчета срока беременности, массы и роста плода в I, II и III триместрах при физиологически развивающейся беременности.
Материалы и методы
Ультразвуковое исследование проведено 155 женщинам с экстракорпоральным оплодотворением (первая группа), из них 40 женщинам в I триместре беременности, 64 — во II и 51 — в III триместре. Эта группа была использована для верификации точного срока беременности. Вторая группа включала 61 женщину, которые были направлены на прерывание беременности в сроки 14-26 нед по социальным показаниям. Масса плода составила в среднем 426±35,4 г, рост — 26,2±1,4 см. Эта группа пациентов использовалась для верификации массы и роста плода во II триместре беременности. Для определения массы плода в III триместре обследована 101 женщина с физиологически протекающей беременностью в сроки 37-41 нед гестации.
Масса детей при рождении колебалась от 2253 до 4900 г, составляя в среднем 3530±512 г. Рост детей вырьировал от 46 до 58 см и составил в среднем 51,6±1,4 см. Состояние детей с массой менее 3000 г было расценено как нормальное, в связи с чем констатировано наличие здорового маловесного плода.
При проведении фетометрии измеряли копчико-теменной размер эмбриона (в I триместре), бипариетальный размер и лобно-затылочный размер головки плода, средний диаметр живота (Ж), длину бедренной (ДБ), большой берцовой (Бб) и плечевой кости (ДП), длину стопы (Ст), средний диаметр сердца плода (С), межполушарный размер мозжечка (МРМ), средний размер головки плода (Г). Копчико-теменной размер эмбриона измеряли при продольном его сканировании от теменной кости до копчика при согнутом положении головки эмбриона (рис. 1).

Рис. 1. Схема измерения копчико-теменного размера эмбриона.
Бипариетальный размер измеряли при визуализации М-эхо на уровне III желудочка мозга, на одинаковом расстоянии от теменных костей, при получении изображения полости прозрачной перегородки и четверохолмия. Измерение производили от наружного до внутреннего контура теменных костей. Определение лобно-затылочного размера осуществляли между наиболее удаленными точками наружных контуров лобной и затылочной костей черепа плода.
Средний размер головки плода рассчитывали как среднее арифметическое бипариетального и лобно-затылочного размера (рис. 2).
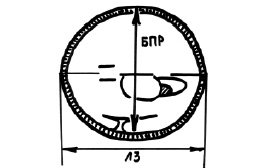
Рис. 2. Схема измерения бипариетального и лобно-затылочного размера.
За средний диаметр сердца принимали среднее арифметическое двух максимальных взаимноперпендикулярных его размеров, измеренных в диастолу при поперечном сканировании на уровне створчатых клапанов (рис. 3). Толщину сердца измеряли до внутренних поверхностей перикарда и ширину — от внутренней поверхности (эндокарда) наиболее удаленного участка предсердия до конца межжелудочковой перегородки.
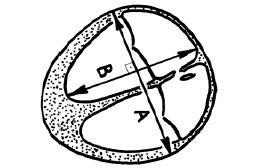
Рис. 3. Схема измерения сердца плода.
Средний диаметр живота вычисляли как среднее арифметическое между поперечным и переднезадним его диаметрами (рис. 4). Измерения осуществляли на уровне пупочной вены.
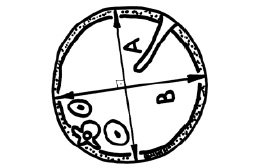
Рис. 4. Схема измерения живота плода.
МРМ определяли при горизонтальном сканировании головы плода на уровне чет вертого желудочка мозга по максимальному расстоянию между крайнелатеральными границами противоположных его полушарий (рис. 5). При недостаточно четкой визуализации всего мозжечка измеряли его полусферу. Ее определяли как расстояние между крайнелатеральной поверхностью полушария и серединой червя мозжечка. Затем полученную величину удваивали. В тех случаях, когда латеральная поверхность мозжечка четко не определялась, его измерение производили от медиальной поверхности эхонегативного субарахноидального пространства латеральных отделов задней черепной ямки.
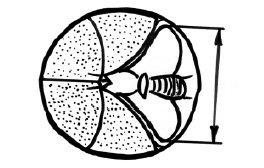
Рис. 5. Схема измерения межполушарного размера мозжечка.
За длину бедренной, большой берцовой и плечевой костей принимали кальцифицированную часть их диафизов (рис. 6а, б). Длину стопы определяли как расстояние между дистальной фалангой большого пальца и пяточной костью.
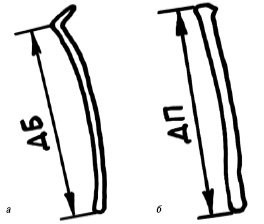
Рис. 6. Схема измерения длины бедренной (а) и плечевой (б) костей плода.
Расчет данных фетометрии (срока беременности, массы и роста плода) осуществляли на персональном компьютере с использованием разработанной нами для этих целей программы, при этом были выведены уравнения, включающие одновременно несколько биометрических параметров плода. Для сравнительной оценки полученных результатов использовали встроенные в ультразвуковой прибор программы расчетов аналогичных параметров по наиболее известным авторам — J.C. Birnholz [1], S. Campbell [2], F.P. Hadlock [3], M. Hansmann [4] и J.C. Hobbins [5].
Результаты исследования
В данной работе приводятся нормативные таблицы для определения соответствия отдельных параметров биометрии плода гестационному сроку (табл. 1-11). При этом анализ данных фетометрии в I триместре (табл. 12) показал, что полученное нами уравнение для определения срока беременности дает несколько лучшие результаты. Так, средняя ошибка, по нашим данным, составила 2,2 дня, в то время как согласно другим авторам она варьировала от 3,2 до 4,2 дней.
Таблица 1. Kопчико-теменной размер эмбриона, см.
| Срок беременности | Копчико-теменной размер | Срок беременности | Копчико-теменной размер | Срок беременности | Копчико-теменной размер |
|---|---|---|---|---|---|
| 2 недели | 0,3 | 8 недель | 2,7 | 11 недель | 6 |
| 3 недели, 2 дня | 0,4 | 8 недель, 1 день | 2,9 | 11 недель, 1 день | 6,1 |
| 4 недели, 3 дня | 0,5 | 8 недель, 2 дня | 3 | 11 недель, 2 дня | 6,3 |
| 4 недели, 4 дня | 0,6 | 8 недель, 3 дня | 3,1 | 11 недель, 3 дня | 6,5 |
| 4 недели, 5 дней | 0,7 | 8 недель, 4 дня | 3,3 | 11 недель, 4 дня | 6,7 |
| 4 недели, 6 дней | 0,8 | 8 недель, 5 дней | 3,4 | 11 недель, 5 дней | 6,9 |
| 5 недель | 0,9 | 8 недель, 6 дней | 3,5 | 11 недель, 6 дней | 7,1 |
| 5 недель, 2 дня | 1 | 9 недель | 3,6 | 12 недели | 7,3 |
| 5 недель, 3 дня | 1,1 | 9 недель, 1 день | 3,8 | 12 недели, 1 день | 7,5 |
| 5 недель, 5 дней | 1,2 | 9 недель, 2 дня | 3,9 | 12 недели, 2 дня | 7,7 |
| 5 недель, 6 дней | 1,3 | 9 недель, 3 дня | 4,1 | 12 недели, 3 дня | 7,9 |
| 6 недель, 1 день | 1,4 | 9 недель, 4 дня | 4,2 | 12 недели, 4 дня | 8,1 |
| 6 недель, 2 дня | 1,5 | 9 недель, 5 дней | 4,4 | 12 недели, 5 дней | 8,3 |
| 6 недель, 3 дня | 1,6 | 9 недель, 6 дней | 4,5 | 12 недели, 6 дней | 8,5 |
| 6 недель, 4 дня | 1,7 | 10 недель | 4,7 | 13 недель | 8,6 |
| 6 недель, 5 дней | 1,8 | 10 недель, 1 день | 4,9 | — | — |
| 6 недель, 6 дней | 1,9 | 10 недель, 2 дня | 5,1 | — | — |
| 7 недель | 2 | 10 недель, 3 дня | 5,2 | — | — |
| 7 недель, 1 день | 2,1 | 10 недель, 4 дня | 5,3 | — | — |
| 7 недель, 2 дня | 2,2 | 10 недель, 5 дней | 5,5 | — | — |
| 7 недель, 3 дня | 2,3 | 10 недель, 6 дней | 5,8 | — | — |
| 7 недель, 4 дня | 2,4 | — | — | — | — |
| 7 недель, 5 дней | 2,5 | — | — | — | — |
| 7 недель, 6 дней | 2,6 | — | — | — | — |
В таблицах ниже приведены перцентильные кривые (95, 50, 5) — это особый метод статистической обработки медицинских данных (проще говоря то, что сумма % не равна 100 — это нормально) — прим. верстальщика.
Таблица 2. Бипариетальный размер головки плода (БПР), см.
| Срок беременности, нед |
95% | 50% | 5% |
|---|---|---|---|
| 14 | 2,6 | 2,2 | 1,8 |
| 15 | 3,2 | 2,7 | 2,2 |
| 16 | 3,7 | 3,2 | 2,6 |
| 17 | 4,3 | 3,6 | 2,9 |
| 18 | 4,8 | 4 | 3,2 |
| 19 | 5,2 | 4,4 | 3,6 |
| 20 | 5,6 | 4,7 | 3,9 |
| 21 | 5,9 | 5 | 4,2 |
| 22 | 6,3 | 5,4 | 4,5 |
| 23 | 6,6 | 5,7 | 4,8 |
| 24 | 6,8 | 5,9 | 5,1 |
| 25 | 7,1 | 6,2 | 5,3 |
| 26 | 7,4 | 6,5 | 5,6 |
| 27 | 7,6 | 6,7 | 5,9 |
| 28 | 7,8 | 7 | 6,2 |
| 29 | 8,1 | 7,2 | 6,4 |
| 30 | 8,3 | 7,5 | 6,7 |
| 31 | 8,5 | 7,7 | 6,9 |
| 32 | 8,7 | 7,9 | 7,2 |
| 33 | 8,9 | 8,1 | 7,4 |
| 34 | 9,1 | 8,3 | 7,6 |
| 35 | 9,3 | 8,6 | 7,9 |
| 36 | 9,4 | 8,8 | 8,1 |
| 37 | 9,6 | 9 | 8,3 |
| 38 | 9,8 | 9,2 | 8,6 |
| 39 | 10 | 9,3 | 8,8 |
| 40 | 10,1 | 9,5 | 9 |
| 41 | 10,3 | 9,7 | 9,2 |
Таблица 3. Лобно-затылочный размер головки плода (ЛЗР), см.
| Срок беременности, нед |
95% | 50% | 5% |
|---|---|---|---|
| 14 | 3,3 | 2,5 | 1,7 |
| 15 | 3,9 | 3,2 | 2,5 |
| 16 | 4,9 | 4,1 | 3,2 |
| 17 | 5,8 | 4,8 | 3,8 |
| 18 | 6,4 | 5,4 | 4,3 |
| 19 | 7 | 5,9 | 4,8 |
| 20 | 7,5 | 6,4 | 5,3 |
| 21 | 7,9 | 6,8 | 5,7 |
| 22 | 8,3 | 7,2 | 6,1 |
| 23 | 8,7 | 7,6 | 6,5 |
| 24 | 9 | 7,9 | 6,9 |
| 25 | 9,3 | 8,3 | 7,2 |
| 26 | 9,6 | 8,6 | 7,5 |
| 27 | 9,9 | 8,9 | 7,9 |
| 28 | 10,2 | 9,2 | 8,2 |
| 29 | 10,5 | 9,5 | 8,5 |
| 30 | 10,8 | 9,8 | 8,8 |
| 31 | 11 | 10 | 9 |
| 32 | 11,3 | 10,3 | 9,3 |
| 33 | 11,5 | 10,5 | 9,6 |
| 34 | 11,7 | 10,8 | 9,9 |
| 35 | 12 | 11 | 10,1 |
| 36 | 12,2 | 11,3 | 10,4 |
| 37 | 12,4 | 11,5 | 10,6 |
| 38 | 12,6 | 11,7 | 10,9 |
| 39 | 12,8 | 11,9 | 11,1 |
| 40 | 13 | 12,2 | 11,3 |
| 41 | 13,2 | 12,4 | 11,6 |
Таблица 4. Средний размер головки плода (Г), см.
| Срок беременности, нед |
95% | 50% | 5% |
|---|---|---|---|
| 14 | 2,5 | 2,2 | 1,9 |
| 15 | 3,4 | 3 | 2,4 |
| 16 | 4,3 | 3,7 | 2,9 |
| 17 | 5 | 4,2 | 3,4 |
| 18 | 5,5 | 4,7 | 3,8 |
| 19 | 6 | 5,1 | 4,2 |
| 20 | 6,4 | 5,5 | 4,6 |
| 21 | 6,8 | 5,9 | 5 |
| 22 | 7,2 | 6,3 | 5,3 |
| 23 | 7,5 | 6,6 | 5,6 |
| 24 | 7,8 | 6,9 | 6 |
| 25 | 8,1 | 7,2 | 6,3 |
| 26 | 8,4 | 7,5 | 6,6 |
| 27 | 8,7 | 7,8 | 6,9 |
| 28 | 9 | 8,1 | 7,2 |
| 29 | 9,2 | 8,3 | 7,4 |
| 30 | 9,5 | 8,6 | 7,7 |
| 31 | 9,7 | 8,8 | 8 |
| 32 | 9,9 | 9 | 8,2 |
| 33 | 10,2 | 9,3 | 8,5 |
| 34 | 10,4 | 9,6 | 8,7 |
| 35 | 10,6 | 9,8 | 9 |
| 36 | 10,8 | 10 | 9,2 |
| 37 | 11 | 10,2 | 9,5 |
| 38 | 11,2 | 10,4 | 9,7 |
| 39 | 11,4 | 10,6 | 9,9 |
| 40 | 11,6 | 10,8 | 10,1 |
| 41 | 11,8 | 11 | 10,3 |
Таблица 5. Межполушарный размер мозжечка (МРМ), см.
| Срок беременности, нед |
95% | 50% | 5% |
|---|---|---|---|
| 14 | 1,4 | 1,2 | 1 |
| 15 | 1,5 | 1,3 | 1,1 |
| 16 | 1,6 | 1,4 | 1,2 |
| 17 | 1,8 | 1,6 | 1,4 |
| 18 | 1,9 | 1,7 | 1,5 |
| 19 | 2 | 1,8 | 1,6 |
| 20 | 2,2 | 2 | 1,8 |
| 21 | 2,3 | 2,1 | 1,9 |
| 22 | 2,6 | 2,3 | 2 |
| 23 | 2,7 | 2,4 | 2,1 |
| 24 | 2,9 | 2,6 | 2,3 |
| 25 | 3 | 2,7 | 2,4 |
| 26 | 3,2 | 2,9 | 2,6 |
| 27 | 3,3 | 3 | 2,7 |
| 28 | 3,5 | 3,2 | 2,9 |
| 29 | 3,6 | 3,3 | 3 |
| 30 | 3,8 | 3,5 | 3,2 |
| 31 | 3,9 | 3,6 | 3,3 |
| 32 | 4,1 | 3,8 | 3,5 |
| 33 | 4,3 | 4 | 3,7 |
| 34 | 4,5 | 4,2 | 3,9 |
| 35 | 4,7 | 4,4 | 4,1 |
| 36 | 4,9 | 4,6 | 4,3 |
| 37 | 5,2 | 4,8 | 4,4 |
| 38 | 5,4 | 5 | 4,6 |
| 39 | 5,6 | 5,2 | 4,8 |
| 40 | 5,9 | 5,5 | 5,1 |
| 41 | 6,1 | 5,7 | 5,3 |
Таблица 6. Средний диаметр сердца плода (С), см.
| Срок беременности, нед |
95% | 50% | 5% |
|---|---|---|---|
| 14 | 1,5 | 1,2 | 1 |
| 15 | 1,6 | 1,3 | 1,1 |
| 16 | 1,7 | 1,5 | 1,2 |
| 17 | 1,9 | 1,6 | 1,3 |
| 18 | 2 | 1,7 | 1,5 |
| 19 | 2,1 | 1,8 | 1,5 |
| 20 | 2,2 | 1,9 | 1,6 |
| 21 | 2,4 | 2 | 1,7 |
| 22 | 2,5 | 2,1 | 1,8 |
| 23 | 2,6 | 2,2 | 1,9 |
| 24 | 2,7 | 2,4 | 2 |
| 25 | 2,8 | 2,5 | 2,1 |
| 26 | 2,9 | 2,6 | 2,2 |
| 27 | 3 | 2,7 | 2,3 |
| 28 | 3,2 | 2,8 | 2,4 |
| 29 | 3,3 | 2,9 | 2,6 |
| 30 | 3,4 | 3 | 2,7 |
| 31 | 3,5 | 3,1 | 2,8 |
| 32 | 3,6 | 3,3 | 2,9 |
| 33 | 3,7 | 3,4 | 3 |
| 34 | 3,8 | 3,5 | 3,1 |
| 35 | 3,9 | 3,6 | 3,2 |
| 36 | 4 | 3,7 | 3,4 |
| 37 | 4,1 | 3,8 | 3,5 |
| 38 | 4,2 | 3,9 | 3,6 |
| 39 | 4,3 | 4 | 3,7 |
| 40 | 4,5 | 4,1 | 3,8 |
| 41 | 4,6 | 4,3 | 4 |
| 42 | 4,7 | 4,4 | 4,1 |
Таблица 7. Средний диаметр живота (Ж), см.
| Срок беременности, нед |
95% | 50% | 5% |
|---|---|---|---|
| 14 | 3,2 | 2,5 | 1,8 |
| 15 | 3,6 | 2,9 | 2,1 |
| 16 | 4 | 3,3 | 2,5 |
| 17 | 4,5 | 3,6 | 2,8 |
| 18 | 4,9 | 4 | 3,1 |
| 19 | 5,3 | 4,4 | 3,5 |
| 20 | 5,6 | 4,7 | 3,8 |
| 21 | 6 | 5,1 | 4,1 |
| 22 | 6,4 | 5,4 | 4,4 |
| 23 | 6,7 | 5,7 | 4,7 |
| 24 | 7,1 | 6,1 | 5 |
| 25 | 7,4 | 6,4 | 5,3 |
| 26 | 7,8 | 6,7 | 5,6 |
| 27 | 8,1 | 7 | 5,9 |
| 28 | 8,5 | 7,4 | 6,2 |
| 29 | 8,8 | 7,7 | 6,5 |
| 30 | 9,1 | 8 | 6,8 |
| 31 | 9,4 | 8,3 | 7,1 |
| 32 | 9,7 | 8,6 | 7,4 |
| 33 | 10 | 8,9 | 7,7 |
| 34 | 10,3 | 9,2 | 8 |
| 35 | 10,6 | 9,5 | 8,3 |
| 36 | 10,9 | 9,8 | 8,5 |
| 37 | 11,2 | 10 | 8,8 |
| 38 | 11,5 | 10,3 | 7,1 |
| 39 | 11,8 | 10,6 | 9,4 |
| 40 | 12,1 | 10,9 | 9,7 |
| 41 | 12,3 | 11,2 | 9,9 |
| 42 | 12,6 | 11,4 | 10,2 |
Таблица 8. Длина плечевой кости плода (ДП), см.
| Срок беременности, нед |
95% | 50% | 5% |
|---|---|---|---|
| 14 | 1,5 | 1,1 | 0,7 |
| 15 | 1,9 | 1,5 | 1 |
| 16 | 2,3 | 1,8 | 1,3 |
| 17 | 2,7 | 2,2 | 1,6 |
| 18 | 3,1 | 2,5 | 1,9 |
| 19 | 3,4 | 2,7 | 2,1 |
| 20 | 3,6 | 3 | 2,4 |
| 21 | 3,9 | 3,2 | 2,6 |
| 22 | 4,1 | 3,5 | 2,8 |
| 23 | 4,3 | 3,7 | 3 |
| 24 | 4,6 | 3,9 | 3,3 |
| 25 | 4,8 | 4,1 | 3,5 |
| 26 | 4,9 | 4,3 | 3,7 |
| 27 | 5,1 | 4,5 | 3,8 |
| 28 | 5,3 | 4,7 | 4 |
| 29 | 5,5 | 4,8 | 4,2 |
| 30 | 5,6 | 5 | 4,4 |
| 31 | 5,8 | 5,2 | 4,6 |
| 32 | 6 | 5,4 | 4,7 |
| 33 | 6,1 | 5,5 | 4,9 |
| 34 | 6,3 | 5,7 | 5,1 |
| 35 | 6,4 | 5,8 | 5,2 |
| 36 | 6,5 | 6 | 5,4 |
| 37 | 6,7 | 6,1 | 5,5 |
| 38 | 6,8 | 6,3 | 5,7 |
| 39 | 7 | 6,4 | 5,9 |
| 40 | 7,1 | 6,5 | 6 |
| 41 | 7,2 | 6,7 | 6,1 |
| 42 | 7,3 | 6,8 | 6,3 |
Таблица 9. Длина бедренной кости плода (ДБ), см.
| Срок беременности, нед |
95% | 50% | 5% |
|---|---|---|---|
| 14 | 1,4 | 1,1 | 0,8 |
| 15 | 1,8 | 1,5 | 1 |
| 16 | 2,3 | 1,8 | 1,3 |
| 17 | 2,8 | 2,2 | 1,6 |
| 18 | 3,2 | 2,5 | 1,8 |
| 19 | 3,5 | 2,8 | 2,1 |
| 20 | 3,8 | 3,1 | 2,3 |
| 21 | 4,2 | 3,4 | 2,6 |
| 22 | 4,4 | 3,6 | 2,8 |
| 23 | 4,7 | 3,9 | 3,1 |
| 24 | 5 | 4,1 | 3,3 |
| 25 | 5,2 | 4,4 | 3,6 |
| 26 | 5,5 | 4,6 | 3,8 |
| 27 | 5,7 | 4,9 | 4 |
| 28 | 5,9 | 5,1 | 4,3 |
| 29 | 6,1 | 5,3 | 4,5 |
| 30 | 6,3 | 5,6 | 4,7 |
| 31 | 6,6 | 5,8 | 5 |
| 32 | 6,8 | 6 | 5,2 |
| 33 | 6,9 | 6,2 | 5,4 |
| 34 | 7,1 | 6,4 | 5,7 |
| 35 | 7,3 | 6,6 | 5,9 |
| 36 | 7,5 | 6,8 | 6,1 |
| 37 | 7,7 | 7 | 6,3 |
| 38 | 7,8 | 7,2 | 6,5 |
| 39 | 8 | 7,4 | 6,8 |
| 40 | 8,2 | 7,6 | 7 |
| 41 | 8,3 | 7,7 | 7,2 |
| 42 | 8,5 | 7,9 | 7,4 |
Таблица 10. Длина большой берцовой кости плода (Бб), см.
| Срок беременности, нед |
95% | 50% | 5% |
|---|---|---|---|
| 14 | 1,1 | 0,8 | 0,4 |
| 15 | 1,7 | 1,2 | 0,7 |
| 16 | 2,1 | 1,6 | 1,1 |
| 17 | 2,5 | 1,9 | 1,4 |
| 18 | 2,8 | 2,2 | 1,6 |
| 19 | 3,1 | 2,5 | 1,9 |
| 20 | 3,4 | 2,8 | 2,1 |
| 21 | 3,6 | 3 | 2,4 |
| 22 | 3,9 | 3,2 | 2,6 |
| 23 | 4,1 | 3,5 | 2,8 |
| 24 | 4,3 | 3,7 | 3 |
| 25 | 4,5 | 3,9 | 3,2 |
| 26 | 4,7 | 4,1 | 3,4 |
| 27 | 4,9 | 4,3 | 3,6 |
| 28 | 5,1 | 4,5 | 3,8 |
| 29 | 5,3 | 4,7 | 4 |
| 30 | 5,5 | 4,8 | 4,2 |
| 31 | 5,6 | 5 | 4,3 |
| 32 | 5,8 | 5,2 | 4,5 |
| 33 | 6 | 5,3 | 5,7 |
| 34 | 6,1 | 5,5 | 4,8 |
| 35 | 6,3 | 5,6 | 5 |
| 36 | 6,4 | 5,8 | 5,1 |
| 37 | 6,6 | 5,9 | 5,3 |
| 38 | 6,7 | 6,1 | 5,5 |
| 39 | 6,9 | 6,2 | 5,6 |
| 40 | 7 | 6,4 | 5,7 |
| 41 | 7,1 | 6,5 | 5,9 |
| 42 | 7,3 | 6,6 | 6 |
Таблица 11. Длина стопы (Ст), см.
| Срок беременности, нед |
95% | 50% | 5% |
|---|---|---|---|
| 14 | 1,4 | 1,2 | 0,9 |
| 15 | 1,9 | 1,6 | 1,2 |
| 16 | 2,4 | 1,9 | 1,6 |
| 17 | 2,8 | 2,3 | 1,9 |
| 18 | 3,2 | 2,6 | 2,2 |
| 19 | 3,6 | 2,9 | 2,4 |
| 20 | 3,9 | 3,2 | 2,7 |
| 21 | 4,2 | 3,4 | 2,9 |
| 22 | 4,5 | 3,7 | 3,2 |
| 23 | 4,7 | 4 | 3,4 |
| 24 | 5 | 4,2 | 3,7 |
| 25 | 5,3 | 4,5 | 3,9 |
| 26 | 5,5 | 4,7 | 4,1 |
| 27 | 5,7 | 5 | 4,4 |
| 28 | 5,9 | 5,2 | 4,6 |
| 29 | 6,1 | 5,4 | 4,8 |
| 30 | 6,4 | 5,6 | 5,2 |
| 31 | 6,6 | 5,9 | 5,4 |
| 32 | 6,7 | 6,1 | 5,6 |
| 33 | 6,9 | 6,3 | 5,9 |
| 34 | 7,2 | 6,6 | 6,1 |
| 35 | 7,5 | 6,9 | 6,4 |
| 36 | 7,7 | 7,2 | 6,7 |
| 37 | 8 | 7,5 | 7 |
| 38 | 8,2 | 7,7 | 7,3 |
| 39 | 8,4 | 8 | 7,6 |
| 40 | 8,5 | 8,2 | 7,8 |
| 41 | 8,8 | 8,5 | 8,1 |
| 42 | 9,1 | 8,8 | 8,4 |
Таблица 12. Ошибка в определении срока беременности в I триместре.
| Параметр | Собственные результаты, дни | Drumm, дни | Robinson & Fleming, дни |
|---|---|---|---|
| Среднее ± отклонение | 2,2+1,3 | 3,2+2,1 | 4,2+2,3 |
Таблица 13. Распределение величины ошибки в определении массы плода при доношенной, физиологически развивающейся беременности, %.
| Ошибка, г | Собственный результат | S. Campbell | J.C. Hobbins, M.J. Shepard | J.C. Birnholz | F.P. Hadlock |
|---|---|---|---|---|---|
| <50 | 17,8 | 5 | 7,1 | 7,4 | 14 |
| 51-100 | 18,8 | 5 | 12,1 | 13,8 | 7 |
| 101-150 | 15,8 | 13 | 9,1 | 11,7 | 7 |
| 151-200 | 12,9 | 5 | 13,1 | 10,6 | 10 |
| 201-250 | 7,9 | 4 | 9,1 | 11,7 | 9 |
| 251-300 | 6 | 4 | 6,1 | 4,3 | 8 |
| 301-350 | 7,9 | 5 | 4 | 6,4 | 6 |
| 351-400 | 6,9 | 6 | 5,1 | 4,3 | 7 |
| > 400 | 6 | 53 | 34,3 | 29,8 | 32 |
При расчете массы плода во II триместре беременности (табл. 14), по данным разных авторов, оказалось, что расчетные значения соответствуют фактическим только у J.C. Hobbins. Точность определения массы плода в эти сроки беременности, по нашим данным, довольно высока; средняя ошибка составила 27,6±27,8 г (6,5% его массы). При использовании критериев J.C. Hobbins она оказалась существенно выше и составила в среднем 60,3±55,8 (14,2% массы плода). При этом незначительная ошибка в определении массы плода, составляющая менее 20 г, в наших наблюдениях встретилась в 55,5% случаев, а при использовании критериев J.C. Hobbins — в 20,6%.
Таблица 14. Распределение величины ошибки при определении массы плода во II триместре беременности, %.
| Ошибка, г | Собственные данные | J.C. Hobbins |
|---|---|---|
| < 10 | 34,9 | 11,1 |
| 10-20 | 20,6 | 9,5 |
| 21-30 | 6,3 | 14,3 |
| 31-40 | 12,7 | 14,3 |
| 41-50 | 12,7 | 11,1 |
| 51-60 | 1,6 | 7,9 |
| 61-70 | 3,2 | 4,8 |
| 71-80 | 1,6 | 1,6 |
| 81-90 | 1,6 | 4,8 |
| 91-100 | 0 | 3,2 |
| > 100 | 4,8 | 17,5 |
| Среднее | 27,6±27,8 | 60,3±55,8 |
| % от веса | 6,5 | 14,2 |
В настоящее время мы не встретили сообщений, указывающих на возможность ультразвукового определения роста плода во II триместре беременности. Представленные нами данные говорят о возможности с достаточно высокой точностью устанавливать рост плода в эти сроки беременности. Использование предложенной нами компьютерной фетометрии показало, что средняя ошибка в определении роста плода оказалась небольшой и составила 0,76±0,84 см (2,9% его роста). Незначительная ошибка в определении роста плода, не превышающая 1 см, констатирована в 81,3% наблюдений.
При определении расчетного значения массы плода в III триместре в случае физиологически протекающей беременности установлено, что при компьютерной фетометрии средняя ошибка оказалась равной 175,5±133 г, что составило 4,9% от его массы (см. табл. 5). Наилучший результат, отмеченный среди других авторов, констатирован при использовании критериев J.C. Birnholz — 279,6±199 г (7,9% массы плода) и F.P. Hadlock — 307,4±219,2 г (10% массы плода), в то время как наименее надежный — получен при использовании уравнения, предложенного S. Campbell — 446,5±288,2 г (12,6% его массы). Небольшая ошибка, менее 200 г при компьютерной фетометрии, зафиксирована в 65,3% случаев, при использовании критериев J.C. Birnholz — в 43,5%, F.P. Hadlock — в 38% и S. Campbell — в 28% (табл. 13).
Важно отметить, что при расчете прогнозируемой массы плода по уравнениям и таблицам указанных выше авторов расчет не всегда был возможен (в частности, это наблюдалось при крупных плодах или выраженной асимметрии в размерах живота и головы или живота и бедра).
Сведений о возможности определения роста плода мы не встретили ни у одного из указанных исследователей. В наших наблюдениях средняя ошибка в определении роста плода оказалась равной 1,5±1,2 см и составила 3,1% от его роста. Причем в 80,2% случаев ошибка в вычислении роста не превышала 2 см (табл. 15).
Таблица 15. Распределение величины ошибки в определении роста плода при доношенной беременности, %.
| Ошибка, см | Собственный результат |
|---|---|
| 0-1 | 50,5 |
| 2 | 29,7 |
| 3 | 9,9 |
| 4 | 7,9 |
| 5 | 2 |
| Среднее — 1,51 см | |
| Относительное отклонение — 1,23 см | |
| % от роста — 3,1 |
Обсуждение
Анализ полученных данных свидетельствует о достаточно высокой точности предложенной нами компьютерной фетометрии для установления гестационного срока на протяжении всей беременности, а также массы и роста плода во II и III триместрах беременности по сравнению с программами других авторов, которые в настоящее время широко используются в современной ультразвуковой аппаратуре.
Полученные данные при вычислении массы плода во II триместре показали, что точность ее определения в наших наблюдениях оказалась более чем в 2 раза выше, чем при использовании критериев, предложенных J. Hobbins.
В III триместре средняя ошибка в определении срока беременности по нашим данным оказалась в 2 раза меньше, чем у F.P.Hadlock, у которого имел место наилучший результат среди остальных авторов. Среднеквадратичное отклонение в наших наблюдениях также оказалось значительно ниже, чем у других авторов, что указывает на большую надежность получаемых результатов.
В III триместре беременности средняя ошибка определения массы плода при рождении оказалась в 1,6 раза меньше, чем у J.C. Birnholz, в 1,75 раза меньше, чем у F.P. Hadlock, и в 2,5 раза меньше, чем у S. Campbell.
К важным преимуществам компьютерной фетометрии следует также отнести отсутствие больших отклонений расчетных показателей от фактических их значений. Так, величина ошибки при определении срока беременности, превышающая 10 дней при использовании компьютерной фетометрии, встретилась в 3,6 раза реже, чем при применении уравнений F.P. Hadlock, в 4,1 раза меньше, чем по J.C. Hobbins, в 5 раз меньше, чем по M. Hansmann, и в 5,4 раза меньше, чем по S. Campbell. Значительная ошибка при определении массы плода, превышающая 400 г, в наших наблюдениях встречалась в 4 раза реже, чем при использовании критериев J.C. Birnholz, в 5,3 раза реже, чем по F.P. Hadlock, в 5,7 раза реже, чем по J.C. Hobbins и M.J. Shepard и в 8,8 раза реже, чем по S. Campbell (см. табл. 13). Довольно точные результаты, на наш взгляд, получены также при определении роста плода (см. табл. 15).
Таким образом, представленные данные свидетельствуют, что ультразвуковая компьютерная фетометрия представляет ценный метод, использование которого позволяет с достаточно высокой точностью установить срок, массу и рост плода на протяжении всей беременности, что имеет важное значение для практической медицины.
Литература
- Birnholz J.C. Estimated fetal weight. The principles and practice of ultrasonography in obstetrics and gynecology. ed. R.C. Sanders, A.E.James. Norwale, 1985, Appleton-Century-Croft`s, pp. 642-643.
- Campbell S., Wilkin D. Ultrasonic measurement of fetal abdomen circumference inthe estimation of fetal weight // Brit. J. Obstet. Gynaecol., 1975, Vol.82, pp. 689-794.
- Hadlock F.R., Harrist R.E. et al. Sonographic estimation of fetal weight.- Radiology, 1984, 150:537.
- Hansmann M., Hackeloer B.J., Staudach A. Ultrasound diagnosis in obstetrics and gynecology. — Berlin, Springer-Verlag, 1986, 495 p.
- Hobbins J.C. In Book: Operation manual for ultrasound System for fetal growth measurement, 105p. Toshiba Corp., Amsterdam, 1992.
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Все беременные женщины, вынашивая ребенка, должны пройти плановые ультразвуковые исследования плода в каждом из трех триместров. Это требование Министерства Здравоохранения Российской Федерации. УЗИ плода позволяет полностью контролировать состояние женщины и ребенка, при этом обследование абсолютно безопасно и наиболее информативно.
Прием гинеколога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. УЗИ при беременности — от 1300 руб. Прием по результатам УЗИ или анализов — 500 руб (по желанию)
Сроки плановых УЗИ во время беременности и показания для внеплановых обследований
Плановые скрининги плода проводятся в следующих рамках:
- Первый скрининг — с 10-й до 14-й недели.
- Второй скрининг — с 20-й до 24-й недели.
- Третий скрининг — с 30-й до 32-й недели.
Однако большинство женщин проходят процедуру чаще. Поводом для внескринингового УЗИ служат следующие причины.
До десяти недель:
- Необходимость подтвердить факт беременности, определить срок.
- Есть опыт невынашивания ребенка из-за выкидыша, привычных выкидышей, замерших беременностей.
- Беременность состоялась с помощью использования вспомогательной репродуктивной технологии
- Есть негативный опыт патологий плода в прошлом.
- В семье была многоплодная беременность.
- Определение маточной или внематочной беременности.
После первого УЗИ пройти внеплановое обследование нужно, если есть:
- Тянущие боли в области детородных органов — внизу живота.
- Наличие кровотечения или необычных выделений.
- Несоответствующий данному периоду размер матки, слишком большой живот.
- Подозрение на подтекающие околоплодные воды.
- Необходимость контроля недостаточности (слабости) шейки матки.
Также обследоваться нужно, чтобы подтвердить или опровергнуть заключения врачей прошлых исследований на УЗИ, показавших патологии.
Общие показания для всех трех триместров:
- Кровотечение, выделения.
- Боли в животе.
- Замеченный при осмотре ведущим гинекологом несоответствующий текущей неделе размер матки – тогда УЗИ необходимо, чтобы исключить неразвивающуюся беременность
Задачи УЗИ всего периода беременности
Главная задача УЗИ плода — контроль роста, развития и самочувствия малыша. Но в каждом триместре есть свои особенности и уточняющие задачи.
В первом триместре доктору необходимо:
- Определить локацию плодного яйца. Если беременность окажется внематочной, потребуется срочная операция, иначе орган, где прикрепился эмбрион со временем лопнет. Женщина в этом случае как минимум лишится трубы, бывают и смертельные случаи.
- Уточнить срок. Знание срока позволит рассчитать срок родов.
- Узнать точное количество плодов. Это важно, так как многоплодная беременность часто протекает с патологиями и заканчивается ранними родами.
- Проанализировать эксктракорпоральное кровообращение и вычислить индекс амниотической жидкости.
- Диагностировать несоответствие нормам развития плода. В этот период можно отказаться от патологической беременности и сделать медикаментозный аборт или вакуумную аспирацию.
Во втором триместре на УЗИ плода гинеколог сможет:
- Осмотреть матку женщины – для исключения угроз выкидыша.
- Изучить особенности пуповины, ее петель и наличие обвитий.
- Осмотреть околоплодные воды на предмет их количества и чистоты.
- Исследование зрелость и текстуры детского места.
- Детально диагностировать все сформировавшиеся органы плода, зафиксировать количество сердцебиений.
- Определить пол ребенка.
- Провести фетометрию плода в контексте текущего срока.
- Определить положение плода.
- Изучить подвижность плода.
При серьезных нарушениях развития, в этот период можно сделать хирургический аборт. По закону такая процедура доступна только по показаниям.
Третий триместр считается судьбоносным в плане качества родов. Используя ультразвук, гинеколог-акушер может:
- Проконтролировать плацентарный кровоток и его влияние на развитие плода.
- Констатировать размеры плода и их соответствие данному периоду.
- Изучить локацию и «возраст» плаценты
- Зафиксировать локацию плода относительно выхода матки
- Рассмотреть наличие и количество обвитий плода пуповиной.
- Выявить поздно появляющиеся патологии и текущие заболевания плода.
- Определить состояние амниотической жидкости.
- Изучить особенности строения и функционирования внутренних органов, в частности мозга и сердца.
- Уточнить срок родов.
Полученная из УЗИ этого периода информация важна для определения возможных вариантов родоразрешения. При неправильном положении плода, доктор назначит кесарево сечение. При отслойке плаценты, угрозе удушения плода и т.д., могут проводиться искусственные ранние роды со стимуляцией процесса.
Подготовка к УЗИ плода, ход процедуры
Каких-то специальных действий от женщины для подготовки к исследованию ультразвуком не требуется, поскольку все внутренние органы смещены маткой и не мешают обзору. Но придерживаться нескольких рекомендаций для максимально комфортного самочувствия беременной придется.
Доктор порекомендует:
- Исключить пищу, богатую аллергенами за неделю до процедуры. Аллергия опасна не только для женщины — ее плохое самочувствие обязательно скажется и на поведении плода.
- За пару дней нужно отказаться от жирной, жаренной, острой и соленой пищи. Эти продукты стимулируют отделение желчи и влияют на печень — она увеличивается в размерах.
- За 24 часа не употреблять воду с газом и продукты, провоцирующие газообразование в кишечнике. Воздушные пузыри затрудняют обзор, искажая характеристики эхогенности.
- Непосредственно перед УЗИ контролировать количество потребляемой пищи и жидкости, чтобы естественные позывы опорожнить кишечник и мочевой пузырь не стесняли беременную
Несоблюдение этих рекомендаций конечно влияет на полученные в процессе УЗИ результаты, но не так значительно, чтобы отказываться от диагностики, если вы съели накануне кусок мяса или выпили стакан газировки.
Процедура безболезненная. Как обычно, женщина ложится на спину на кушетке, специалист водит по смазанному минутой раньше необходимыми в качестве проводников гелями животу. Длится процедура в среднем от 10 минут до получаса.
Часто в первом триместре проводится трансвагинальное УЗИ – датчик с одетым на него презервативом вводят во влагалище беременной. Это не вызывает болезненных ощущений, процедура длится не более нескольких минут. Трансвагинальное УЗИ могут повторять во втором триместре, если необходимо детальное изучение шейки матки.
Что видно специалисту на УЗИ
Первый триместр
Первое плановое исследование ультразвуком является обязательной частью скрининга беременной и по закону должно проводиться не позже шестого дня тринадцатой недели. Глобально оно направлено на исключение патологий или факторов риска их появления. При подозрении на наличие каких-то отклонений, возникнувшем после УЗИ, может понадобиться дополнительное обследование амниотической жидкости или биопсия хориона.
В деталях исследование в первом триместре предоставляет такие фетометрические данные:
- Размеры и вес плода, что подтверждает или опровергает предполагаемый срок. Во внимание берутся всего три величины: расстояние от головы до копчика (КТР), между теменными костями головы (БПР), обьем плодного яйца (ПЯ).
- Данные о размере и строении головного мозга – симметричны ли его полушария, наличие необходимых структур.
- Информацию о работе и строении сердца плода.
- Развитие пищеварительной, нервной и сердечно-сосудистой систем в соответствии с текущей неделей беременности.
- Нормально ли развиты конечности плода.
- Наличие хромосомных аномалий типа синдрома Дауна и Эдвардса.
Второй триместр
Основная цель УЗИ с 20-й по 24-ю неделю – исследовать размеры и органы плода для исключения аномалий и отклонений в развитии, а также проконтролировать состояние органов беременной для избежания преждевременных родов. Полученные данные во многих случаях помогают сохранить беременность и наладить жизнедеятельность плода медикаментозным способом.
- Локация и структура детского места. Специалисту видно предлежание, низкую локацию (в этих случаях требуется принятие мер) или нормальную. Уплотнения структуры последа (более 4,5 см) свидетельствует о водянке плода, диабете или конфликте резусов. Его толщина служит показателем зрелости – если она меньше 2 см, то диагностируют преждевременное старение, из-за чего плод недополучает необходимые ему питательные вещества. При отслойке плаценты женщину необходимо госпитализировать в срочном порядке.
- Количество и чистота околоплодных вод. Их объем постоянно меняется и в случае подозрения на маловодие, необходимо проверять этот параметр на внеплановых УЗИ. Причиной недостаточного количества вод может быть их подтекание или отсутствие почек у плода. Многоводие спровоцировано резус-конфликтом или инфекцией. О последней свидетельствует наличие хлопьев в водах.
- Сосуды, петли и обвития пуповиной.
- Тонус матки, наличие миоматозных узлов, состояние рубцов после хирургического вмешательства ранее.
- Шейка матки измеряется для исключения истмико-цервикальной недостаточности. Ее длина в этот период должна быть 35 миллиметров, не менее 33 для первой беременности и 22 для повторных. Контролируется также открытие шейки.
Фетометрика плода:
- Размеры: длина бедренных и локтевых костей, хребта, диаметр головки, грудной клетки, живота,
- вес в граммах и рост в миллиметрах. Основываясь на этих данных можно сделать вывод о соответствии физического развития плода текущему сроку.
- Изучение лицевых костей направлено на исключение синдрома Дауна патологий типа заячьей губы или волчьей пасти.
Внутренние органы плода:
- Срез головки изучается на предмет наличия двойного контура, аномальных форм и целостности черепных костей.
- Размерами желудочков и наличием новообразований оценивается мозг.
- Легкие изучаются на предмет зрелости.
- Проверяется строение сердца, сосуды, соответствие частоты сердцебиений нормам.
- Исследуется наличие аномалий и дефектов в почках, пищеварительном тракте и диафрагме.
Третий триместр
Плановый УЗ скрининг последнего триместра беременности проводится с 30-й до 34-й недели. Глобальная его цель – определить готовность плода и организма беременной к родам. Результаты исследования самые объемные, поэтому и процедура длится около 30 минут.
Женские детородные органы:
- Матка – изучаются ее стенки на предмет тонуса и толщины, наличие миоб и состояние рубцов в случае перенесенных ранее операций.
- Изучается длина, проходимость, форма и зрелость шейки, особенно в контексте диагностированной ранее истмико-цервикальной недостаточности. Она должна быть закрыта, в противном случае есть угроза преждевременных родов.
- Исследуется здоровье яичников.
- Толщина и степень зрелости плаценты – ее стенки должны быть не менее 20 мм и не более 45. В этот период она должна дозреть до первой степени.
- Пуповина изучается на предмет прикрепления к плаценте, наличия петель и обвитий и анэхогенных образований.
- Обьем околоплодных вод – он должен быть не более полутора литров.
Фетометрика плода и ее соответствие нормальному развитию этого периода:
- Рост и вес ребенка.
- Бипариетальный, лобно-затылочный размеры, окружность головы.
- Размер голенной, бедренной, плечевой, предплечной кости.
- Обхват живота.
- Зрелость легких — в этот период она должна быть первая.
- Ядро окостенения нижней части бедра (Беклара).
Внутренние органы плода:
- Цистерну, боковые желудочки и мозжечок головного мозга.
- Лицевые кости изучаются для исключения заячьей губы, волчьей пасти и другий патологий. Рассматриваются губы, небо, носовая кость, глазницы, носогубный треугольник.
- Структура позвоночника исследуется на предмет грыж.
- Изучается строение сердца.
- Рассматривается структура и соответствие нормальным размерам органов пищеварительной и выделительной систем.
- Подтверждается определенный во втором триместре пол ребенка.
Возможные заболевания плода:
- Диабетическая фетопатия: многоводие, крупный плод, увеличенный размер печени, универсальный или интенсивный отек подкожной клетчатки.
- Неимунная водянка плода.
- Гемолитическая болезнь: отек плаценты, из-за которого присутствует двойной контур головы, спины и бедра плода, увеличенная печень, водянка яичников у мальчиков и другие.
Подробная расшифровка результатов УЗИ плода, нормы и патологии
Так как цели и предметы врачебного интереса УЗИ разных триместров различаются, то и аббревиатуры и сокращения в заключениях разные.
Первый триместр
Предполагаемая дата родов (ПДР) – фактически, это то самое, что точный срок беременности, только под другим углом зрения. Определяется данными о менструальном цикле и размерами плода
- Шейно-воротниковое пространство (ШВП) — основной критерий исследования ультразвуком первого триместра. Норма – от 1,5 мм на 10-й неделе до 2,7 мм на 13-й. Если показатель увеличен – беременной необходимо проходить дальнейшее обследование.
- Копчико-теменной размер (КТР) – один из основных параметров для оценки величины плода. В норме он должен составлять от 41 мм на 10-й неделе до 73 мм на 12-й
- Частота сердцебиений – (ч\с, ЧСС) в норме для первого триместра должна составлять 146-179 ударов в минуту, причем этот показатель тем меньше, чем больше срок беременности
- Носовая кость – начиная с 12-й недели должна быть не менее 3 мм, иначе подозревается синдром Дауна
- Бипариетальный размер (БПР) должен быть от 14 мм в 10 недель до 26 и выше в 13.
- Желточный мешок изучается как показатель соответствующего сроку беременности развития. Он растет на первых неделях, после редуцируется. Должен быть округлой формы и диаметром 4-6 мм. Если форма другая, а внутренняя длина разреза меньше 2 мм в 8-12 и больше 6 мм после 10 недель – констатируется замершая беременность.
Нормы показателей УЗИ плода первого триместра в сводной таблице
|
Срок |
БПР |
Желточный мешок |
Носовая кость |
ЧСС |
КТР |
ВП |
|
10 недель |
14 мм |
4-6 мм, но не менее 2 |
Есть, но не измеряется в этот период |
От 161 до 179 уд/мин |
От 41 мм |
От 1,5 до 2,2 мм |
|
11 недель |
17 мм |
4-6 мм, начинает уменьшаться |
Есть, но не измеряется в этот период |
От 153 до 177 уд/мин |
От 1,6 до 2,4 мм |
|
|
12 недель |
Не менее 20 мм |
Исчезает |
Не менее 3 мм |
От 150 до 174 уд/мин |
до 73 мм |
От 1,6 до 2,5 мм |
|
13 недель |
Приблизительно 26 мм |
Исчезает |
Не менее 3 мм |
От 141 до 171 уд/мин |
От 1,7 до 2, 7 мм |
Второй триместр
Заключение УЗИ с 20-й по 24-ю неделю содержит следующие аббревиатуры:
- БПР – бипариетального размера головки плода;
- ЛЗР – лобно-затылочного размера;
- БПР/ЛЗР – цефалического индекса;
- ОЖ – окружности живота;
- РС – размера сердца;
- ДГ – длины голени;
- ДП – длины плеча;
- ДБ – длины бедра;
- ОГ – окружности головки;
- с/б или ЧСС – сердцебиения;
- ВЗРП – внутриутробной задержки роста плода;
- ДгРК – диаметра грудной клетки;
- ИАЖ – индекса амниотической жидкости – показателя количества околоплодных вод;
- ИЦН – истмико-цервикальной недостаточности – шейка матки при этой патологии имеет недостаточную для полного вынашивания плода длину.
Нормы показателей УЗИ плода второго триместра в сводной таблице
|
Срок |
БПР |
ЛЗР |
ОЖ |
ДП |
ДГ |
ОГ |
ЧСС |
ДгРК |
ДБ |
|
20 недель |
От 43 до 53 мм |
От 56 до 68 мм |
От 124 до 164 мм |
От 26 до 34 мм |
От 26 до 34 мм |
От 154 до 186 мм |
120-160 уд/мин |
Около 48 мм |
От 29 до 37 мм |
|
21 неделя |
От 46 до 56 мм |
От 60 до 72 мм |
От 137 до 177 мм |
От 29 до 37 мм |
От 29 до 37 мм |
От 166 до 200 мм |
120-160 уд/мин |
Около 50 мм |
От 32 до 40 мм |
|
22 недели |
От 48 до 60 мм |
От 64 до 76 мм |
От 148 до 190 мм |
От 31 до 39 мм |
От 31 до 39 мм |
От 178 до 212 мм |
120-160 уд/мин |
Около 53 мм |
От 35 до 43 мм |
|
23 недели |
От 52 до 64 мм |
От 67 до 81 мм |
От 160 до 201 мм |
От 34 до 42 мм |
От 34 до 42 мм |
От 190 до 224 мм |
120-160 уд/мин |
Около 56 мм |
От 37 до 45 мм |
|
24 недели |
От 56 до 67 мм |
От 71 до 85 мм |
От 172 до 224 мм |
От 36 до 44 мм |
От 36 до 44 мм |
От 201 до 237 мм |
120-160 уд/мин |
Около 60 мм |
От 40 до 48 мм |
Третий триместр
Последнее плановое исследование ультразвуком – самое объемное и состоит из измерения и изучения таких данных плода:
- БПР — бипариетального размера головки ;
- ЛЗР — лобно-затылочного размера;
- ОГ — окружности головы;
- ОЖ – окружности живота;
- ДГ – длины голенной кости;
- ДБ – длины бедренной кости;
- ДП – длины плечевой кости;
- Роста – 430 -470 мм;
- Веса – 1400 – 2400 грамм;
- Ядра Беклара – при нормальном развитии менее 5 мм;
- Толщины последа;
- Зрелости детского места;
- Размещения плаценты, ее предлежания и наличие отслойки;
- ИАЖ – количества околоплодных вод – нормой считают 1- 1,5 л;
- Длина шейки – нормальным показателем считается от 30 до 35 мм.
Нормы показателей УЗИ плода третьего триместра в сводной таблице
|
Срок, нед |
БПР |
ЛЗР |
ОГ |
ОЖ |
ДГ |
ДБ |
ДП |
Рост |
Вес |
Толщина плаценты |
Зрелость плаценты |
|
30 |
От 71 до 85 мм |
От 89 до 105 мм |
От 265 до 305 мм |
От 238 до 290 мм |
От 49 до 57 мм |
От 52 до 62 мм |
От 49 до 57 мм |
270 мм |
1400 г |
От 13,6 до 28, 6 мм |
1 степень |
|
31 |
От 73 до 87 мм |
От 93 до 109 мм |
От 273 до 315 мм |
От 247 до 301 мм |
От 51 до 59 мм |
От 54 до 64 мм |
От 50 до 60 мм |
До 390 мм |
1500-1600 г |
От 17,4 до 29,7 мм |
1 степень |
|
32 |
От 75 до 89 мм |
От 95 до 113 мм |
От 283 до 325 мм |
От 258 до 314 мм |
От 52 до 60 мм |
От 56 до 66 мм |
От 52 до 62 мм |
До 400 мм |
До 1700 г |
От 18,1 до 30,7 мм |
1 степень |
|
33 |
От 77 до 91 мм |
От 98 до 116 мм |
От 289 до 333 мм |
От 267 до 325 мм |
От 54 до 62 мм |
От 58 до 68 мм |
От 53 до 63 мм |
До 430 мм |
До 1800 г |
От 18,8 до 31,8 мм |
1 степень |
|
34 |
От 79 до 93 мм |
От 101 до 119 мм |
От 295 до 339 мм |
От 276 до 336 мм |
От 55 до 63 мм |
От 60 до 70 мм |
От 55 до 65 мм |
430-450 мм |
До 2400 г |
От 19,6 до 32,9 мм |
1-2 степень |
Патологии, видимые на УЗИ плода по триместрам
В первом триместре выявляются патологии, возникшие из-за хромосомных нарушений – замершая беременность и отсутствие роста эмбриона. Кроме них, хорошо видны признаки синдромов Дауна, Патау, Эдвардса, Корнелии де Ланге, Смита-Опица, а также триплоидия и омфалоцеле.
Во втором триместре помимо синдромов первого триместра, могут быть выявлены синдромы Шершевского-Тернера, Клайнфельтера, гипертензионно-гидроцефальный, а также виды полисомии, полиплодия, деформации или отсутствие внутренних органов, пороки сердца, дефекты костей лица, гипертензионно-гидроцефальный, многоплодность, много- или маловодие, патологии пуповины, предлежание плода, задержка внутриутробного развития.
В третьем триместре могут быть выявлены инфекции плода, дефекты мозга, сердечной мышцы, внутренних органов, отставание внутриутробного развития, заячья губа, волчья пасть, предлежание плода.
Чем раньше выявлены патологии плода, тем лучше. Если диагностированы хромосомные нарушения, беременной вероятно будет предложено прерывание беременности в первом и втором триместре. Приобретенные патологии чаще всего лечатся медикаментозно во время беременности и, при необходимости, после рождения ребенка.
Специалисты предлагают варианты решения проблемы, а будущие родители их выбирают, учитывая все риски. Каждая ситуация индивидуальна и единых схем действий нет. Но даже если случилось так, что беременность оказалась проблемной, нужно понимать, что уровень развития медицины и пластической хирургии позволяет исправить большинство отклонений.
Где пройти экспертное УЗИ плода в Санкт-Петербурге
Пройти такое обследование можно только в современных клиниках с высокотехнологичным оборудованием. Такой специализированный медцентр в СПБ находится на Заневском проспекте, 10. Здесь установлен новейший аппарат с функциями доплер, зД, 4Д и др. Обследование проводят врачи высшей категории с большим опытом работы в роддомах, женских консультациях и гинекологических клиниках. Стоимость обследования зависит от срока и стартует от 1000 руб.
Последнее, заключительное УЗИ при беременности проводится в третьем триместре. Согласно приказу Минздрава РФ №572 от 1/11/12 года ультразвуковой скрининг проводится в сроках 30-34 недели.
Цель проведения
Проведение УЗИ в третьем триместре преследует следующие цели:
- выявление врожденных пороков развития, которые проявляются поздно (к примеру, аневризма вены Галена);
- определение положения и предлежания ребенка;
- решение вопроса о методе родоразрешения, тактики ведения родов и сроков;
- соответствие срока гестации полученным данным (задержка развития плода);
- определить предполагаемый вес плода и его размеры;
- определить количество амниотической жидкости;
- оценить состояние придатков, матки и шейки матки, состоятельность рубца на матке;
- оценить плаценту, степень ее созревания и определить ее локализацию и плацентарную патологию;
- оценить пуповину, обвитие вокруг шеи;
- определить частоту сердечных сокращений;
- исследовать развитие всех внутренних органов и головного мозга.
Подготовка к УЗИ и методы проведения
Специальной подготовки к проведению заключительного УЗИ не требуется. Исследование проводится через переднюю брюшную стенку трансабдоминальным датчиком. Для этого беременной необходимо открыть живот. Кожа живота обрабатывается гелем для максимального контакта датчика с кожными покровами, который легко удаляется.
Интерпретация результатов
Фетометрия
- бипариетальный размер (БПР) — норма в 32-34 недели 85-89мм;
- лобно-затылочный размер — норма 102-107мм;
- окружность головы (ОГ) 309-323мм;
- обхват живота (ОЖ) 266-285мм;
- длина кости голени 52-57мм;
- длина бедра 62-66мм;
- длина плеча 55-59мм;
- длина предплечья 46-55мм;
- легкие — первой степени зрелости;
- рост плода от 43-47см;
- вес плода от 1790-2390г;
- ядро Беклара > 5мм
Измерение размеров плода важно в диагностике синдрома внутриутробной задержки развития (СВЗР), которая может быть трех степеней:
- при первой отставание в развитии на 2-3 недели,
- при второй на 3-4 недели,
- при третьей на 5 и более недель.
Внутренние органы
В выявлении врожденных пороков развития плода оценивают строение всех внутренних органов, лицевой скелет, головной мозг:
- части головного мозга: оценивается большая цистерна, желудочки боковые (гидроцефалия при увеличении размеров), мозжечок;
- лицевой череп: оцениваются носовая кость, глазницы и носогубный треугольник, губы и небо и прочее (позволяет выявить «заячью губу», «волчью пасть» и другое);
- строение позвоночника: исключить грыжевые выпячивания;
- осмотр сердечных камер, выявление грубых пороков развития клапанов и отверстий;
- размеры и структура желудка, почек, мочевого пузыря, кишечника и легких, степень их созревания;
- пол плода (важен для прогноза генетических аномалий и болезней).
Плацента
Оценивается толщина плаценты, нормы:
- 30 недель 16,7-28, 6мм;
- 31 неделя 17,4-29,7мм;
- 32 недели 18,1-30,7мм;
- 33 недели 18,8-31,8мм;
- 34 недели 19,6-32,9мм.
Об утолщении плаценты говорит увеличение показателя до 45мм, а об истончении толщина детского места 20 и менее мм. Также оценивается зрелость плаценты:
- 0 степень — до 30 нед.;
- 1 степень — 27-36 нед.;
- 2 степень — 34-39 нед.;
- 3 степень — больше 37 недель.
О преждевременном созревании плаценты свидетельствует 2 степень до 32 недель и 3 степень до 36 недель. При задержке созревания плаценты имеется 0-1 степень в случае доношенной беременности.
Оценивается локализация плаценты и ее предлежание (полное, частичное). Выявляется, но невсегда (в 25% случаев) преждевременная отслойка детского места:
- наличие эхонегативного пространства между маточной стенкой и плацентой;
- гематома (свежая отслойка) — жидкостное образование, содержащее мелкодисперсную смесь с четкими границами и повышенной звукопроводимостью.
Пуповина
- Оценивается пуповина в поперечном срезе и по показателям трех сосудов (наличие одной вены и двух артерий).
- Определяются петли пуповины и обвитие (одно- и многократное вокруг шеи ребенка).
- Также оценивается прикрепление пуповины к плаценте (возможно краевое, расщепленное и оболочечное).
- Выявляют аномалию прикрепления пуповины.
- Выявляется синдром единичной артерии пуповины. Диагностика кист пуповины в виде анэхогенных образований, которые не нарушают ход сосудов.
Амниотическая жидкость
- Общий объем околоплодных вод не должен превышать 1-1,5 литра. Рассчитывается и оценивается индекс амниотической жидкости. В среднем ИАЖ составляет 14,4см, колебания в пределах 7,7-26,9см.
- О маловодии свидетельствует имеющийся 1 карман с величиной менее 1см, о многоводии присутствие 2-х карманов с размерами больше 5см.
Матка, шейка и яичники
- Оцениваются маточные стенки, их толщина, тонус (при гипертонусе угроза преждевременных родов). Выявление узлов миомы, оценка состоятельности рубца (после хирургических вмешательств на матке).
- В случае определения кисты яичника на предыдущих УЗИ, оцениваются ее размеры, динамика, киста как препятствие для естественных родов.
- Оценивается шейка матки, длина и проходимость, соответствие зрелости шейки сроку беременности, а также выявление истмико-цервикальной недостаточности.
- В 32 недели шейка должна быть цилиндрической формы и плотно сомкнута, при сглаживании и укорочении шейки диагностируют угрозу преждевременных родов.
Ультразвуковое выявление заболеваний плода
- гемолитическая болезнь плода (ГБП): имеется отек плаценты, повышение ее эхогенности и звукопроводимости, за счет отека выявляется двойной контур плода в районе локализации плотных костей (голова и спина, бедро), определение асцита, перикардита, плеврита и водянки яичек, увеличение размеров печени и селезенки (гепатоспленомегалия), многоводие;
- диабетическая фетопатия: макросомия (крупный плод), многоводие, отек подкожной клетчатки интенсивный, увеличение размеров печени, отек подкожной клетчатки универсальный, без полисерозита;
- неиммунная водянка плода: выявление полисерозита, выраженного подкожного отека, большого количества вод, толстой и отечной плаценты.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Содержание
- Допустимы ли ошибки на ультразвуковом исследовании?
- Почему УЗИ неправильно определяет пол ребенка?
- Ошибки УЗИ при установлении факта и сроков беременности
- Насколько точно УЗИ может определить патологическое течение беременности?
- Достоверность результатов УЗИ на определение патологий плода
На протяжении всей беременности любая женщина ожидает очередное ультразвуковое исследование – именно тогда она может увидеть своего еще не родившегося малыша на мониторе аппарата и узнать его пол. Но УЗИ при беременности этим не ограничивается, оно в первую очередь направлено на наблюдение за внутриутробным развитием плода и мамы и оценку полученной информации. При получении результатов диагностики женщины могут задаваться вопросом – может ли УЗИ ошибаться?
Психологи не советуют заранее узнавать, кто родится – мальчик или девочка, объясняя это возможным наступлением послеродовой депрессии у матери, вследствие неоправданности ранее сформированных ожиданий. Определение пола ребенка оправдано только в случае выявления наследственных патологий, поскольку считается, что они передаются лишь по мужской линии, девочкам передается редко.
Чаще всего на исследовании можно перепутать мальчика, чем девочку – если увидели девочку, то это часто подтверждается, и в итоге рождается девочка. Оптимальным периодом для установления пола ребенка является второе плановое УЗИ – после 20 недель.
Допустимы ли ошибки на ультразвуковом исследовании?
УЗИ во время вынашивания ребенка должно проводиться несколько раз, начиная от установления беременности и практически до самих родов. Плановое УЗИ принято проводить в следующие сроки:
- 11-14 недель – первое плановое УЗИ;
- 20-24 недели – второе плановое УЗИ;
- 30-32 недели – УЗИ третьего триместра.
Ультразвуковое исследование позволяет получить информацию о расположении плаценты, физическом состоянии плода и степени его развития, особенностях пуповины. Несмотря на высокоинформативность и достоверность данного метода, те или иные погрешности имеют место. Ошибочные результаты могут быть вызваны такими факторами, как устаревшая аппаратура, невысокая квалификация врача ультразвуковой диагностики, несвоевременность проведения УЗИ. Чаще всего ошибки ультразвукового исследования допускаются при определении:
- факта наступления беременности и ее патологий;
- срока;
- пола будущего ребенка;
- патологий плода.
Почему УЗИ неправильно определяет пол ребенка?
Часто беременные сталкиваются с тем, что УЗИ указывает на девочку, а на свет появляется мальчик, или наоборот. В первую очередь, связано это со сроком беременности — вероятно, он еще мал для того, чтобы достоверно определить пол будущего ребенка. Первое плановое УЗИ приходится на период 11-13 недель. На данном сроке пол ребенка невозможно предугадать с абсолютной точностью, поскольку процесс формирования половых органов завершается несколько позже, хотя и начинается примерно с 5-ти недель. Размеры плода еще настолько малы, что врач УЗИ диагностики может ошибочно предположить тот или иной пол. Поэтому не следует полностью полагаться на эти результаты. В некоторых случаях предположение подтверждается в дальнейшем, однако следует расценивать это как простое совпадение.
При определении мальчика или девочки даже на больших сроках, специалисты порой могут допустить ошибку несмотря на то, что плод уже достаточно большой и гениталии уже четко определяются. Врач ошибается не потому, что не может отличить мальчика от девочки, а из-за того, что большой плод, занимая все пространство матки, группирует свое тело таким образом, что гениталии попросту прикрыты другими частями тела – их не видно, и невозможно достоверно выявить, кто там находится — мальчик или девочка.
Помимо указанных причин, имеет место устаревшее оборудование для УЗИ диагностики. Полученные посредством него данные могут быть не точными. Такая ситуация может сложиться в учреждениях здравоохранения в небольших местностях, где отсутствуют крупные медицинские центры с современным оборудованием. Многое зависит также от профессионализма и уровня квалификации врача ультразвуковой диагностики. Так, специалист с достаточным опытом работы без труда может определить, кто находится в утробе — мальчик или девочка, если все другие условия для этого были соблюдены.
Ошибки УЗИ при установлении факта и сроков беременности
Не редкостью является то, что при проведении ультразвуковой диагностики факта наступления беременности могут быть получены ошибочные результаты. Случается так, что УЗИ беременность не показывает, и женщина продолжает жить своей повседневной жизнью, не подозревая, что находится в «интересном положении».
О ней она может узнать лишь по прошествии нескольких недель или месяцев. Ложноотрицательные результаты относительно наступления беременности получаются в случае слишком раннего проведения ультразвукового исследования. Если длительность задержки не значительная, то эмбрион может быть не обнаружен в полости матки.
Известно, что на достоверность результатов УЗИ можно рассчитывать при примерном акушерском сроке от 5-7 недель. Акушерский срок рассчитывается с первого дня последнего менструального цикла, т.е. первое УЗИ можно делать при задержке от 3-5 недель. В противном случае, данные, полученные на ультразвуковом исследовании, могут быть ошибочными – эмбрион есть, но аппаратура не может его визуализировать. Есть женщины, у которых менструальный цикл не отличается стабильностью и регулярностью, в этом случае также могут быть получены ложноотрицательные результаты, поскольку не представляется возможным верно определить примерные сроки наступления овуляции и зачатия.
После того, как установили факт беременности, необходимо правильно подсчитать ее сроки. В этом вопросе также возможны ошибки. Если проводить ультразвуковое исследование на 10-11 неделе, то вероятность неправильного расчета практически отсутствует – сроки можно рассчитать с максимальной точностью. Если первое УЗИ проводится в более поздний период, то вероятность ошибки увеличивается. Поэтому рекомендуется проводить первое ультразвуковое исследование в те сроки, которые приняты общими требованиями, во избежание получения недостоверных результатов. Кроме того, своевременное проведение диагностики позволит выявить возможные проблемы внутриутробного развития ребенка.
Насколько точно УЗИ может определить патологическое течение беременности?
Иногда случается так, что плод замирает и прекращает свое развитие. Это может происходить на раннем этапе развития эмбриона. Такая ситуация требует скорейшей диагностики и выявления, поскольку чревата последствиями для здоровья женщины. Но в этом вопросе также могут быть допущены ошибки, они наиболее часто случаются на 5-7 неделе. Причины тому: неправильная установка даты зачатия — даже разница в несколько дней может оказаться решающей. Замирание плода определяется на УЗИ по наличию или отсутствию сердцебиения. В зависимости от этого параметра врач выносит заключение. Иногда достаточно подождать несколько дней и повторить УЗИ, чтобы услышать биение сердца. Конечно, факт того, что сердцебиение не было услышано, не указывает на то, что беременность необходимо прерывать в связи с ее замиранием. Необходимо повторить исследование через некоторое время (обычно 1 неделя), и его результат, скорее всего, будет уже достоверным.
Помимо замирания встречается и внематочное прикрепление плода, что также является патологией, и оно не окончится рождением малыша. Независимо от того, жизнеспособен такой эмбрион или нет, он должен быть удален в обязательном порядке. Это прямая угроза жизни женщины. Ошибки в выявлении данной патологии также происходят на раннем периоде внутриутробного развития эмбриона. Хотя УЗИ показывает плодное яйцо в полости матки, эмбриона в ней может и не оказаться. Эмбрион может остаться в одной из маточных труб и там продолжить свое развитие. В матке же может находиться лишь заполненное жидкостью пустое плодное яйцо. Поэтому, при малейших подозрениях на внематочное развитие, необходимо провести очень тщательное исследование, и при его подтверждении принять соответствующие меры. Для исключения такой ситуации ультразвуковое исследование проводится трансвагинальным датчиком – это наиболее точный способ ее выявления в отличие от трансабдоминального способа.
Достоверность результатов УЗИ на определение патологий плода
Считается, что данные диагностики, полученные посредством ультразвукового исследования, отличаются достоверностью и информативностью. Вместе с тем отмечаются случаи, когда УЗИ констатирует патологию, но вопреки этому в итоге малыш рождается абсолютно здоровым. Встречаются и такие случаи, когда ситуация прямо противоположена предыдущей – все результаты в рамках нормы, но ребенок рождается не таким здоровым, как ожидалось, или же роды проходят с осложнениями. По каким причинам это может произойти, и каким образом предупредить такое развитие ситуации?
Основные причины такого исхода кроются в некомпетентности врача или устаревшем диагностическом оборудовании, иногда эти причины могут сочетаться между собой. Во избежание этого, при подозрении на те или иные нарушения необходимо дополнительно получить консультацию у другого специалиста и провести ультразвуковое исследование в другом месте, с использование другого оборудования. Конечно, несмотря на доказанную безопасность процедуры УЗИ, не все мамы готовы проводить ее безграничное количество раз, но если брать во внимание, что от этого зависит дальнейшее развитие плода, то приоритеты становятся ясными.
Надо отметить, что результаты УЗИ исследования могут носить субъективный характер, т.е. один врач может диагностировать те или иные патологии, а другой даст заключение о полном соответствии показателей развития плода принятым стандартам и нормам.
Ошибки УЗИ могут быть связаны не только с несовершенством аппаратуры и фактором непрофессионализма врача, но и с анатомическими особенностями беременной. Так, двурогость матки может быть расценена на УЗИ, как отсутствие конечности у плода. Это связано с тем, что конечности просто прикрыты слоем матки и остаются незамеченными. Таких примеров на практике может быть множество. Именно поэтому рекомендуется проведение дополнительного обследования для предотвращения ошибочных результатов.
Поделитесь с друьями!
А зачем нужно проходить в обязательном порядке УЗИ в 30-34 недели?
Мы ведь уже прошли скрининг первого триместра с целью определить тех беременных, у которых риск рождения ребёнка с хромосомными аномалиями выше, чем в популяции. Более того, мы уже прошли скрининг второго триместра, основная задача которого — исключить или выявить бо́льшую часть пороков развития плода. Уже сформированы группы беременных, которым в силу каких-либо особенностей течения беременности, требуется динамическое наблюдение, и такие мамы хорошо знают, почему они по много раз за беременность посещают кабинет УЗИ. В любом случае всё, что будет неожиданно выявлено в третьем триместре, будет уточняться и дообследоваться после рождения ребёнка.
Так зачем же это УЗИ всем остальным, всем тем, у кого всё хорошо и их ничего не беспокоит?
На самом деле эта крамольная мысль посещает не только некоторых «сумасшедших», в хорошем смысле этого слова, мамочек.
Во многих западных странах нет ультразвукового скрининга 3-го триместра. Если Вас и наблюдающего акушера-гинеколога ничего не беспокоит, то большинство беременных там обходится без УЗИ на поздних сроках беременности.
Это не значит, что у таких новорожденных не бывает проблем. Как я уже писал, по данным многочисленных зарубежных исследований, проведенных в разные годы, показатель выявляемости врождённых пороков развития плода в среднем составляет 45%-55%.
Адекватное обследование новорожденного в условиях родильного дома и детской поликлиники позволяет выявить всё то, что не было диагностировано в первом и втором триместрах, а возможность экстренного перевода ребёнка в специализированное медицинское учреждение обеспечивает своевременное оказание квалифицированной медицинской помощи.
Но в нашей стране свои реалии. Огромная нагрузка на врачей ЖК приводит к тому, что у каждой беременной есть история о качестве наблюдения в условиях женской консультации. Далеко не каждый родильный дом и детская поликлиника страны имеет достаточное техническое оснащение и квалифицированный медицинский персонал, а возможность срочного перевода новорожденного в специализированную клинику есть не всегда и не везде.
В Российской Федерации ультразвуковое исследование плода в 30-34 недели является скрининговым, а значит показано всем беременным гражданам страны на этом сроке.
Что же я, как врач УЗД, оцениваю в третьем триместре?
Ответ очень прост – всё то же самое, что и во втором триместре.
Но на этом сроке у детей уже гораздо больше индивидуальных особенностей. Кто-то улыбчивый, толстенький и коротенький, другой с длинными ручками и ножками, большой головой, но худенький и строгий, а третий вообще обиделся на всех и отвернулся, заставляя врача изрядно попотеть в попытке разглядеть всё необходимое
Если серьёзно, то основная задача УЗИ 3-го триместра – выявить тех детей, у которых плацента не справляется с растущими потребностями и это сказывается, как на росте плода, так и на его самочувствии. Бывают ситуации, когда недопустимо пролонгировать беременность до доношенного срока, ребёнок может просто не дожить внутриутробно до этого времени. Размеры, а следовательно, и вес таких детей, сильно отстают от того, что считается нормой для данного срока беременности. Под словом «сильно» я подразумеваю случаи, когда размеры плода меньше 10 процентиля специально разработанных нормативных таблиц.
Таким детям ставится диагноз «Задержка роста плода» (ЗРП), проводятся дополнительные методы обследования, такие как допплерометрия и КТГ, осуществляется динамическое наблюдение, иногда, в условиях стационара.
Выделяют две основные формы ЗРП, которые по данным УЗИ характеризуются различными соотношениями показателей фетометрии: симметричная и асимметричная.
Симметричная форма ЗРП, как правило, развивается в ранние сроки беременности (первая половина) и может быть обусловлена врожденной патологией, в том числе наследственными заболеваниями и хромосомными аберрациями. Симметричная задержка роста, при которой отмечается пропорциональное уменьшение всех фетометрических показателей (головка, живот, длина бедра), встречается у 10—30% беременных с ЗРП. Правильная диагностика данной формы ЗРП возможна при точном знании срока беременности или при динамической эхографии, когда выявляется отставание прироста фетометрических показателей. Симметричное отставание размеров плода, особенно выявленное только в 3 триместре, не всегда позволяет с уверенностью установить диагноз ЗРП, так как маленькие размеры плода могут быть обусловлены конституциональными особенностями родителей, т.е. генетически детерминированы.
Асимметричная форма ЗРП развивается в более поздние сроки (III триместр) и, как правило, обусловлена хронической плацентарной недостаточностью на фоне осложнений беременности. Асимметричная форма ЗРП проявляется отставанием размеров туловища (окружности живота) при нормальных размерах головки и бедра и наблюдается у 70—90% беременных с ЗРП. Диагностика асимметричной формы ЗРП не представляет затруднений при ультразвуковой фетометрии.
На основании результатов фетометрии при УЗИ, помимо формы, можно определить степень ЗРП. При I степени показатели фетометрии отстают от нормы на 2 недели, при II степени — на 3—4 недели, при III — более чем на 4 недели.
При ЗРП независимо от ее формы для определения компенсаторных возможностей плода необходима оценка его функционального состояния. ЗРП (обычно асимметричная форма) нередко сочетается с гипоксией, которая выявляется при кардиотокографии, допплерометрии, изучении биофизического профиля плода.
Помимо ЗРП, есть целый ряд состояний, которые могут проявлять себя только в третьем триместре. В основном – это атрезии и стенозы различных отделов желудочно-кишечного тракта, болезнь Гиршпрунга, мекониальный перитонит. В 20 недель во многих случаях ещё нет характерных ультразвуковых признаков стеноза и атрезии двенадцатиперстной кишки, тонкого и толстого кишечника, аноректальной атрезии. В то же время, врождённая непроходимость кишечника до настоящего времени остаётся одной из главных причин, требующих экстренного хирургического вмешательства в периоде новорожденности. Клиническая картина кишечной обструкции у новорожденного развивается в ближайшие часы и сутки после рождения, и при отсутствии своевременной диагностики и последующего хирургического вмешательства приводит к смерти ребенка вследствие обезвоживания, интоксикации, недостатка питания и аспирации желудочного содержимого.
Диагностика атрезии пищевода также представляет большие трудности без динамического наблюдения.
В связи с тем, что у большинства плодов с этим пороком имеется трахеопищеводный свищ, желудок может визуализироваться, если жидкость, проходя через трахею, попадает в желудок через свищ. В таких ситуациях желудок может обнаруживаться в 60% случаях. И наоборот, сочетание многоводия и отсутствие эхотени желудка встречается только у 1/3 плодов с трахеопищеводным свищем, что говорит о том, как сложно установить диагноз атрезии пищевода, осложненной наличием свища. Другим обстоятельством, препятствующим антенатальной диагностике этого состояния, является то, что в редких случаях желудок с жидкостным содержимым может обнаруживаться и в отсутствии трахеопищеводного свища, что, вероятно, возникает вследствие его наполнения секретом желудочных желез.
Тенденция к рождению крупного плода. В тех случаях, когда размеры ребёнка превышают 90-й процентиль, говорят о крупном для срока беременности плоде. Обычно, это не считается патологией, если у будущей мамы нет сахарного диабета. При сахарном диабете, как правило, нарастание различных осложнений к концу беременности диктует необходимость родоразрешения пациенток в 37-38 недель. При этом необходимо учитывать массу плода:
•если в 38 недель беременности предполагаемая масса плода превышает 3900 г, роды индуцируют;
•при массе плода 2500-3800 г беременность пролонгируют.
Оптимальным способом родоразрешения для матерей, больных сахарным диабетом, и их плодов считают программированные роды через естественные родовые пути.
Кроме того, крупный плод может оказаться неразрешимой проблемой для женщины с анатомически узким тазом. В этом случае может потребоваться оперативное родоразрешение.
Выявление маркёров хромосомных аномалий в 3 триместре отступает на третий план. Нельзя сказать, что это совсем невозможно, или гораздо сложнее, чем во втором триместре, просто, на мой взгляд, в этом нет большого смысла. Этот ребёнок в любом случае родится и будет поставлен окончательный диагноз, а не «возможно, нельзя исключить и повышенный риск». Никакой экстренности в таких случаях нет, а вот сильно испортить будущей маме впечатление от последних 10 недель беременности фразой о том, что «коротковато бедро, плечо или носовая кость» врач УЗД очень даже может. Конечно, если что-то не соответствует норме, я не имею права скрывать это от беременной и обязательно отмечу все особенности в протоколе. Просто помните, что, во-первых, большинство детей с такими особенностями родятся здоровыми, а во-вторых, хромосомные аномалии не лечатся.
Большинство беременных и, почему-то многие гинекологи, очень переживают по поводу обвития пуповины. Ребёнок в животе у мамы не фиксирован. И он, и пуповина находятся в движении, малыш переворачивается с боку на бок, запрокидывает ножки, машет ручками, иногда даже хватает и тянет за пуповину. В таких условиях, сегодня пуповина может определяться в области шеи плода, а завтра нет. На самочувствии ребёнка во время беременности это никак не сказывается, в 30-34 недели не имеет никакого значения и не требует динамического наблюдения. Более того, одно-двух, а не редко и трёх кратное обвитие пуповины в родах, не является показанием к операции кесарево сечение, при условии головного предлежания плода. При тазовом предлежании к моменту родов, ситуация кардинально меняется, но в 30-34 недели мы ещё не знаем, как ляжет ребёнок к доношенному сроку. Большинство детей, занявших в третьем триместре положение головой вниз, так и остаются в этом положении до родов. Дети в тазовом предлежании, могут перевернуться на более поздних сроках, но могут так и остаться. Поэтому, при тазовом предлежании плода во время скрининга третьего триместра, рекомендуется уточнить положение плода, а также его предполагаемую массу и обвитие пуповины ближе к доношенному сроку.
Кроме того, уточняется положение плаценты относительно внутреннего зева в том случае, если во время скрининга 2-го триместра отмечалась низкая плацентация.
Несколько слов о росте и весе плода, определяемом во время УЗИ в третьем триместре.
Существует ряд формул для расчёта роста и веса плода, исходя из его фетометрических данных. Какие-то из них показали себя, как более точные, другие – менее. Но даже самая лучшая из них, при всём старании, не позволяет избежать погрешности в 5-7%. Так и получается, что в протоколе указан рост плода 47см, вес – 2973гр, а через два дня рождается ребёнок длиной 50см и весом 3400гр. Правда к 3-5 суткам жизни новорожденный похудеет на 150-300 грамм за счёт физиологической убыли в весе, но кого это уже будет интересовать? J Важно не это, важно, что фетометрические показатели плода соответствуют норме для данного срока беременности.
Ну, и напоследок. УЗИ в третьем триместре, при условии, что всё в пределах нормы и малыш согласился попозировать — это масса приятных впечатлений и позитива. В это время малыш уже похож на новорожденного, имеет характерные, свойственные именно ему черты,
может кукситься,
довольно причмокивать во сне
или улыбаться во все свои тридцать два, ещё не выросших, зуба.
Оптимальный срок для такой фотосессии, как раз 30-34 недели.
Руководство клиники приняло решение приостановить возможность оставлять комментарии в этом блоге. Если у Вас всё же остаются вопросы, Вы можете задать их мне в моём Instagram аккаунте kurgannikov_andrey.