Сифилис является социально значимой инфекцией из группы заболеваний, передаваемых половым путем, и характеризуется длительным течением, системностью поражений, способностью приводить к необратимым поражениям внутренних органов и нервной системы, инвалидности и летальным исходам. Наблюдаемый в последние годы высокий уровень заболеваемости и клиническое многообразие проявлений свидетельствуют о несомненной актуальности проблемы и определяют контроль сифилитической инфекции в качестве приоритетного направления в мировом здравоохранении [1–4].
Одним из серьезных вопросов сифилидологии, требующим особого внимания, изучения и отношения, были и остаются диагностические ошибки. Они способствуют распространению инфекции, развитию тяжелых, нередко инвалидизирующих больного поражений внутренних органов и нервной системы, затрудняют возможность контроля эпидемиологической ситуации [2–7]. По данным российских авторов частота диагностических ошибок при сифилисе составляет около 30% по отношению к числу зарегистрированных больных, причем большая часть (84,5–99,7%) приходится на ранние формы заболевания [8–11]. Наиболее часто ошибки совершают акушеры-гинекологи (22,5–35,3%), терапевты (20–35,3%), дерматовенерологи (14–24%), что объясняется более частой обращаемостью больных к этим специалистам. Особенно много ошибок допускается в отношении больных с экстрагенитальным расположением сифилидов, специфическими поражениями внутренних органов и центральной нервной системы (ЦНС), наличием других инфекций, передаваемых половым путем (ИППП) [3, 7, 12–15].
Материалы и методы исследования
Структурный анализ диагностических ошибок проводился на основании наблюдения 387 больных ранним манифестным сифилисом и 108 пациентов со скрытой формой заболевания. В комплексе обследования использовались прямая детекция бледной трепонемы методом темнопольной микроскопии; микрореакция преципитации (МРП); реакция иммунофлюоресценции (РИФ) в модификациях: РИФ-абс (РИФ с абсорбцией) и РИФ-200 (тестируемую сыворотку перед реакцией разводят в 200 раз); иммуноферментный анализ (ИФА); реакция пассивной гемагглютинации (РПГА). Для диагностики ИППП применялись микроскопия, посев, метод пассивной иммунофлюоресценции (ПИФ), полимеразно-цепная реакция (ПЦР), аминная проба. Статистическая, математическая и графическая обработка полученных данных осуществлялась при помощи пакета статистических программ Statistica 6.0, Биостат, программ Microsoft Office Exсel 2007 и Microsoft Office Word 2007.
Результаты и их обсуждение
По нашим данным ошибки диагностики были допущены в отношении 39 (10,8%) из 387 больных ранним манифестным сифилисом. Причем в отношении названных 39 пациентов было допущено 47 диагностических ошибок: 12 — дерматовенерологами, 9 — акушерами-гинекологами, по 8 — хирургами и терапевтами, 3 — отоларингологами, 2 — урологами, по 1 — онкологом, фтизиатром, педиатром, проктологом, офтальмологом. После ошибочных диагнозов 24 пациента получали различные виды местной и системной терапии. Неадекватное лечение удлинило диагностический маршрут и в 3 случаях ухудшило состояние пациентов в виде осложнения контактным дерматитом. 2 пациента подверглись необоснованному хирургическому вмешательству (обрезание крайней плоти и лапароскопия).
Из 12 больных сифилисом, обратившихся к дерматовенерологам, в 3 случаях установлен диагноз: пиодермия, по 2 — чесотка и алопеция, по 1 — микоз стоп, трещина прямой кишки, аллергический дерматит, герпес, красный плоский лишай.
При обращении к врачам других специальностей (27 больных) в качестве ошибочных выдвигались следующие диагнозы: подчелюстной лимфаденит, острые респираторные заболевания, пиодермия, герпес, геморрой, кольпит, трещина прямой кишки, аднексит, грипп, фимоз, трихомониаз, внематочная беременность, крапивница, паховый дерматит, ангина, серная пробка, увеит, цистит, кандидоз, хронический бронхит.
Надо отметить, что довольно часто проявления болезни были пропущены вследствие небрежности специалистов: не полного осмотра (25,7%) и не проведенной лабораторной экспресс-диагностики сифилиса (18,3%). Однако у большей части больных (56,0%) ошибки явились следствием недостаточного знания клиники сифилиса. Причем в 72,5% случаев специалисты неверно трактовали его клинические проявления. Экстрагенитальные твердые шанкры расценивались как пиодермия, трещина прямой кишки или герпес. Паховый лимфаденит определялся гинекологами как аднексит и даже внематочная беременность. У пациентов с продромальными явлениями диагностировались ОРЗ, грипп. Эрозивные папулы принимались за герпес, паховый дерматит, розеолезная сыпь — за крапивницу. В 27,5% случаев сифилиды позиционировались как симптомы банального воспаления: подчелюстной лимфаденит, ангина, фимоз, увеит.
Сравнительный анализ частоты регистрации диагностических ошибок в различных группах выявил достоверное преобладание (р < 0,05) больных с экстрагенитальной локализацией твердых шанкров (табл.). Следует отметить, что 3 из 7 ошибок были допущены дерматовенерологами.
В качестве примеров приводим наблюдения из собственной практики.
Больной М., 18 лет, обратился на амбулаторный прием к дерматовенерологу в связи с появлением язвы на подбородке. После проведенного с отрицательным результатом экспресс-обследования на сифилис (бледная трепонема не обнаружена дважды, МРП отрицательна) диагностирована стрептококковая эктима и назначена местная антибактериальная терапия, не имевшая положительного эффекта. Появившаяся спустя 6 недель на коже туловища пятнистая сыпь заставила М. обратиться в поликлинику другого кожно-венерологического диспансера, где при осмотре обнаружены рубцующаяся язва на подбородке, обильная розеолезная сыпь на коже туловища, подчелюстной и подмышечный лимфаденит. После примочки с физиологическим раствором в отделяемом язвы обнаружена бледная трепонема, серологические реакции на сифилис — положительны. На основании вышесказанного у больного установлен диагноз: вторичный сифилис кожи и слизистых.
Больной Г., 45 лет, заметив эрозию на нижней губе, обратился в кожно-венерологический диспансер (КВД), где проведено обследование на бледную трепонему и экспресс-диагностика сифилиса с отрицательным результатом. Установлен диагноз: герпес нижней губы, назначена противовирусная мазь. Через 3 недели в связи с увеличением подчелюстных лимфатических желез на фоне незаживающей эрозии Г. обратился к онкологу, который произвел пункцию узла и назначил парентеральную антибиотикотерапию, после начала которой температура тела повысилась до 39,0 °С, появились сыпь на туловище и боли в животе. Больной госпитализирован в хирургическое отделение, ему проведена диагностическая лапароскопия и плановое обследование на сифилис. После получения положительных результатов пациент переведен в кожно-венерологический стационар. На день поступления у него имелись остатки твердого шанкра на нижней губе, розеолезная сыпь на груди и животе, полиаденит. Диагностирован вторичный сифилис кожи и слизистых, проведена специфическая терапия.
В обоих случаях внеполовая локализация пример-аффектов повлекла за собой нарушение стандартного обследования больных на сифилис: многократный забор материала из патологического очага вплоть до его полной эпителизации или рубцевания с применением примочки с изотоническим раствором. Серологическое обследование ограничилось отборочными тестами. Рекомендованное клинико-серологическое наблюдение в течение 2 месяцев со дня обращения не проведено.
Больной П., 36 лет, обратился в поликлинику КВД с жалобами на появление «болячки» на тыле правой кисти. Дерматовенерологом установлен диагноз: пиодермия, назначено местное лечение синтомициновой эмульсией, экспресс-тестирование на сифилис не проведено. Через неделю выяснилось, что П. является половым партнером больной вторичным сифилисом. На повторном осмотре в отделяемом из очага обнаружена бледная трепонема, серологические тесты положительны. Диагноз: сифилис первичный других локализаций. Нарушение регламентированного обследования на сифилис амбулаторного больного явилось причиной запоздалой диагностики заболевания.
Как представлено в таблице, на втором месте по частоте регистрации диагностических ошибок находятся пациенты с сопутствующими дерматозами (р < 0,05), у которых в большей части случаев (71,4%) сифилис копировал клинику существующего кожного заболевания.
Вот собственное наблюдение.
Больной М., 25 лет, сельский житель, страдавший микозом кистей и стоп, обратился к районному дерматовенерологу с жалобами на появление «красных пятен» на коже паховой области. С диагнозом: интертригинозная эпидермофития, онихомикоз стоп получал десенсибилизирующую терапию и наружные антимикотические средства в течение месяца. В связи с отсутствием положительного эффекта направлен на консультацию в Республиканский КВД. При осмотре у больного обнаружены два язвенных твердых шанкра у корня полового члена, эрозивные папулы в перианальной области, широкие кондиломы в пахово-бедренных складках, мацерация и мокнутие кожи межпальцевых промежутков стоп, полиаденит. Одновременно у пациента имелись клинические проявления микоза кистей и стоп (рис 1, 2). Серологические реакции на сифилис положительны, бледная трепонема обнаружена в отделяемом с поверхности твердых шанкров и эрозивных папул. В соскобе с ногтевых пластинок найдены элементы гриба. Диагноз: сифилис вторичный. Микоз кистей и стоп. Онихомикоз.
На третьем месте по числу диагностических ошибок находились больные, у которых сифилис протекал как сочетанная инфекция (р < 0,05). Обследование данной группы установило достоверное снижение (р < 0,05) результативности метода прямой детекции бледной трепонемы в сравнении с пациентами без сопутствующих ИППП. Это послужило причиной 6 диагностических ошибок. Пациенты с сочетанной инфекцией также достоверно чаще предъявляли жалобы на зуд (р < 0,05), не являющийся характерным для сифилидов, а потому вводивший специалистов в заблуждение в 8 случаях.
В качестве примера приводим наблюдение из собственной практики.
Больная В., 18 лет, обратилась в женскую консультацию для постановки на учет по беременности. Она жаловалась на зуд в области гениталий, в связи с чем была направлена на консультацию к дерматовенерологу. При осмотре определялись высыпания в аногенитальной зоне, бледная трепонема не обнаружена, в отделяемом из влагалища имелись влагалищные трихомонады и нити мицелия. Установлен диагноз: остроконечные кондиломы, урогенитальный трихомониаз, кандидоз. Только через неделю после получения положительного результата серологических тестов у больной был верифицирован вторичный сифилис.
У 7 больных ранним манифестным сифилисом был диагностирован нейросифилис. При этом 5 из них впервые обратились к специалистам другого профиля. Несмотря на то, что у данных пациентов определялись манифестные проявления сифилиса на коже и слизистых, верификация диагноза произошла со значительным опозданием.
Приводим наблюдение из собственной практики.
Больная М., 49 лет, обратилась в участковую поликлинику с жалобами на снижение слуха. Одновременно отмечала выпадение волос, появление сыпи на гениталиях. Больной себя считала в течение двух недель. Отоларингологом поликлиники установлено наличие серной пробки, назначено местное лечение. В связи с отсутствием эффекта больная через месяц вновь обратилась к отоларингологу участковой поликлиники. В день обращения серная пробка удалена, а также проведено экспресс-обследование на сифилис. После проведенной процедуры слух не восстановился, и больная через 5 дней вновь обратилась на прием, откуда в связи с положительным результатом МРП направлена в КВД. При осмотре у больной обнаружены диффузное выпадение волос, положительный симптом Григорьева–Фурнье и Пинкуса, лентикулярные папулы на ладонях, подошвах и больших половых губах. В позе Ромберга неустойчива, вялая реакция зрачков на свет, нистагм, асимметрия носогубных складок. Больная консультирована офтальмологом, невропатологом, отоларингологом. Диагноз: сифилис вторичный кожи и слизистых. Специфический менингоэнцефалит. Ангиопатия сетчатки. Левосторонний сальпингоотит. После проведенной специфической терапии высыпания на коже и слизистых исчезли, начался рост волос, восстановился слух.
В 1/3 (30,8%) случаев при обследовании больных первичным серопозитивным и вторичным сифилисом причиной ошибок являлись ложноотрицательные результаты МРП.
В качестве примера — наблюдение из собственной практики:
Больная Г., жительница села, обратилась в районную больницу с жалобами на появление припухлости в области темени, головные боли, усиливающиеся по ночам, наличие мелкопятнистой сыпи на животе. Осмотрена дерматовенерологом и терапевтом, обследована на сифилис методом МРП с отрицательным результатом. С диагнозом «внутричерепное давление; розовый лишай» направлена в нейрохирургическое отделение Республиканской клинической больницы, где находилась в течение 5 дней с подозрением на опухоль головного мозга. За это время была проконсультирована нейрохирургом, невропатологом, гинекологом, которые в истории болезни отражали наличие сыпи на туловище. На пятые сутки госпитализации после получения положительного результата серологического обследования на сифилис доставлена в кожно-венерологический диспансер, где при осмотре обнаружены: болезненный инфильтрат тестоватой консистенции размерами 3 × 4 см в теменной области справа, розеолезная сыпь на туловище, эрозивные папулы на слизистой преддверия, на которых обнаружена бледная трепонема. Диагноз: вторичный сифилис кожи и слизистых. Диффузный сифилитический периостит правой теменной области.
Как ранние, так и поздние формы сифилиса могут манифестировать не только сифилидами на коже и слизистых, но и поражением других органов и систем. Ввиду отсутствия специфичных симптомов в отношении таких больных особенно часто допускаются диагностические промахи. Ретроспективный анализ 108 медицинских карт стационарного больного (форма № 003 1-у) пациентов с латентным течением инфекции показал, что в 3,7% случаев у больных имелись объективные симптомы поражения центральной нервной системы в виде базального менингита, раннего менинговаскулярного сифилиса и ишемического инсульта. Все они были выявлены при обращении в общесоматическую сеть с жалобами на снижение слуха, зрения, сильные головные боли, повышение артериального давления. Тем не менее, им был поставлен диагноз раннего скрытого сифилиса, в соответствии с которым назначено лечение по рекомендованным схемам раннего латентного периода, что в 2 случаях привело к тяжелым последствиям.
Больная З., 61 год, сельская жительница, обратилась на терапевтический прием в ЦРБ с жалобами на головную боль, головокружение, повышение АД в течение двух месяцев. В связи с положительными серологическими тестами направлена в Республиканский КВД, где установлен диагноз: сифилис скрытый ранний, гипертоническая болезнь. В первые сутки после назначения пенициллинотерапии появились онемение и слабость конечностей слева, сильная головная боль, тошнота. С диагнозом: ишемический инсульт в форме левостороннего гемипареза и моторной афазии переведена в неврологическое отделение, где, несмотря на проведенные лечебные мероприятия, скончалась. Люмбальная пункция: 3 мл спиномозговой жидкости, цитоз — 3, белок — 0,099‰, серологическое тестирование не проведено. На вскрытии: ишемический инфаркт в стволе головного мозга и правой доле мозжечка на фоне общего атеросклероза с преимущественным поражением аорты и мозговых артерий. Данное наблюдение достойно особого внимания, т. к. неправильно поставленный диагноз, нераспознанное поражение ЦНС и неадекватная терапия привели к гибели больной.
Больной П., 36 лет, житель села, во время работы в поле почувствовал сильную головную боль, головокружение, потемнение в глазах, далее потерял сознание. Был доставлен в Республиканскую клиническую больницу. При осмотре дежурным врачом установлен диагноз: субарахноидальное паренхиматозное кровоизлияние? Правосторонний гемипарез. Эписиндром. Отек мозга. Кома. После проведенных реанимационных мероприятий состояние больного улучшилось. В связи с резкоположительными серологическими реакциями на сифилис был осмотрен дерматовенерологом. Диагноз: сифилис скрытый ранний. Назначено лечение бициллином-3 в амбулаторных условиях. Через два месяца состояние вновь резко ухудшилось, и П. был госпитализирован в неврологическое отделение ЦРБ с диагнозом: эпилептический статус, кома 2-й степени. При исследовании ликвора — комплекс серологических реакций на сифилис ++++, плеоцитоз 6 клеток в 1 мм3, белок 0,6 г/л. Больной переведен в Республиканский КВД, где с диагнозом «ранний менинговаскулярный нейросифилис» получал специфическое лечение в комплексе с сосудистыми и ноотропными препаратами. После проведенной пенициллинотерапии произошел быстрый регресс неврологической симптоматики и нормализация показаний ликвора. Больной выписан на клинико-серологический контроль в удовлетворительном состоянии. Приведенное наблюдение подтверждает неэффективность лечения больных поздними формами сифилиса дюрантными препаратами пенициллина, так как они плохо проникают через гематоэнцефалический барьер и не приводят к элиминации возбудителя.
Выводы
Таким образом, диагностические ошибки чаще всего связаны с небрежно собранным анамнезом, неполным или невнимательным первичным осмотром, узкопрофессиональным подходом к больному, недостаточным знанием клиники сифилиса, патоморфоза инфекции, отсутствием комплексной лабораторной диагностики. Отсутствие признаков банального воспаления, типичность клинической картины, наличие регионарного склераденита должны насторожить врача в отношении сифилитической инфекции. Удельный вес диагностических ошибок достоверно выше в группах больных со значительными отклонениями от стандартного течения заболевания: с сопутствующими ИППП, дерматозами и экстрагенитальной локализацией сифилидов.
Литература
- Аковбян В. А., Прохоренков В. И., Новиков А. И. и др. Сифилис. М.: Медкнига, 2002. 300 с.
- Аствацатуров К. Р. Сифилис, его диагностика и лечение: Руководство для врачей. М.: Медицина, 1971. 432 с.
- Department of Health and Human Services, Centers for Disease Control and Prevention. Sexually transmitted diseases treatment guidelines, 2006 // MMWR, 2006, vol 55, 94 p.
- Prokosch V. Ophthalmological symptoms as key findings in neurosyphilis-diagnosis and therapy // Klin Monatsbl Augenheilkd. 2009. V. 226, № 3. P. 184–188.
- Катунин Г. Л., Фриго Н. В., Ротанов С. В. и др. Анализ заболеваемости и качества лабораторной диагностики нейросифилиса в Российской Федерации // Вестник дерматологии и венерологии. 2011; 3: с. 18–26.
- Кубанова А. А., Лесная И. Н., Кубанов А. А. и др. Разработка новой стратегии контроля над распространением инфекций, передаваемых половым путем, на территории Российской Федерации // Вестник дерматологии и венерологии. 2009; 3: с. 4–12.
- Мавлютова Г. И., Юсупова Л. А., Минуллин И. К. Практические аспекты эволюции клинических маркеров сифилитической инфекции. Учебное пособие для врачей. Казань: Медок. 2013. 36 с.
- Дмитриев Г. А., Доля О. В., Васильева Т. И. Сифилис: феномен, эволюция, новация. М.: Бином, 2010. С. 367.
- Фришман М. П. Ошибки в диагностике сифилиса. Киев: Здоровье, 1983. 136 с.
- Lewis D. A., Young H. Syphilis // Sex Transm Infect. 2006, 82 (Suppl IV): 13–15.
- Norris S. J., Pope V., Johnson R. E., Larsen S. A. Treponema and other human host-assciated spirochetes. In Murray P. R., Baron E. J., Jorgensen J. H., Pfaller M. A., Yolken R. H., eds. Manual of Clinical Microbiology. Washington DC: American Society for Microbiology, 2003: 995–971.
- Чеботарев В. В. Сифилис. Ставрополь: Типография «Седьмое небо». 2010. С. 445.
- Cubillan L. D., Cubillan E. A., Berger T. G. et al. Syphilitic uveitis and dermatitis // Arch. Ophthalmol. 1996. V. 114 (8). P. 1017–1018.
- Hama K., Ishigushi Н., Tuji Т. et al. Neurosyphilis with meziotemporal magnetic resonanse imaging adnormalities // Intern med J. 2008; 47; 1813–1817.
- Thin P. Clinical syphilis — modern management // JEADV. 1997. V. 9 (1). Р. 20.
Г. И. Мавлютова1, кандидат медицинских наук
Л. А. Юсупова, доктор медицинских наук, профессор
ГБОУ ДПО КГМА МЗ РФ, Казань
1 Контактная информация: guzel.mavljutova@jandex.ru
Ошибочные результаты анализов на сифилис. Ложноположительные и ложноотрицательные результаты.
Ложноположительные (ЛПР) и ложноотрицательные серологические реакции на сифилис
Ложноположительные серологические реакции на сифилис (ЛПР) – это положительные реакции у людей, которые никогда не болели и в момент обследования не болеют сифилисом. То есть специфической инфекции в организме нет и не было, а серологические реакции дают положительный результат.
Ложноположительными, или неспецифическими результатами называют положительные результаты серологических реакций на сифилис у лиц, не страдающих сифилитической инфекцией, и не болевших сифилисом в прошлом.
Ошибочный анализ на сифилис из-за технических причин
ЛПР могут быть обусловлены техническими погрешностями и ошибками при выполнении исследований, а также качеством реагентов. Несмотря на многочисленные достоинства диагностикумов для РПГА, ИФА и РИФ и их модификаций, применяемых для диагностики сифилиса, в отдельных случаях отмечаются недостоверные результаты анализов. Это может быть связано как с недостаточным уровнем квалификации и профессиональной ответственности персонала (так называемые небиологические или технические ошибки), так и с особенностями тестируемых образцов (биологические ошибки).
Ошибки небиологического характера могут возникать на любом этапе проведения исследований: преданалитическом, аналитическом, и постаналитическом т.е. при заборе, транспортировке, хранении биоматериала, использовании хилезной, проросшей сыворотки, при неоднократном замораживании и оттаивании тестируемых образцов, а также при использование диагностикумов с истекшим сроком годности и т.д. В частности, несоблюдение условий и сроков хранения диагностических наборов является причиной снижения чувствительности реакции и получения ложноотрицательных результатов.
Ложноположительные результаты может вызвать контаминация сывороток пациентов, серонегативных в отношении бледной трепонемы, следами сывороток серопозитивных лиц, что может иметь место при приготовлении сывороток.
Существует множество других технических ошибок, приводящих к получению недостоверных (ложноотрицательных и ложноположительных), сомнительных результатов исследования. В некоторых лабораториях не осуществляется внутри- и внешнелабораторный контроль качества исследований на сифилис, что ведет к получению диагностических ошибок и неуверенности врачей-лаборантов в результатах анализа.
Источником ошибок при постановке неспецифических тестов могут быть неиспользование контрольных сывороток, неравномерная концентрация антигена в опыте из-за недостаточного перемешивания ее перед использованием, контаминация образцов и посуды микроорганизмами, нарушение сроков и условий хранения компонентов реакции, нарушение техники взятия крови.
В современных тест-системах в качестве антигена нашли применение рекомбинантные или синтетические пептиды. Первые получили большее распространение. Но при плохой очистке в смесь антигенов T. pallidum попадают белки Escherichia coli, что приводит к ложной серодиагностике сифилиса у больных эшерихиозом или здоровых, в сыворотке которых обнаружены антитела к кишечной палочке.
В определенной степени к диагностическим ошибкам следует отнести и неправильную трактовку результатов исследования.
Острые и хронические ЛПР
Помимо технических ошибок при выполнении тестов, ЛПР могут быть обусловлены и особенностями организма. Условно ЛПР разделяют на острые (менее 6 месяцев) и хронические (сохраняются более 6 месяцев).
Острые ЛПР могут наблюдаться при беременности и во время менструации, после вакцинации, после недавно перенесенного инфаркта миокарда, при многих инфекционных заболеваниях. Инфекции, при которых могут отмечаться ЛПР — пневмококковая пневмония, скарлатина, инфекционный эндокардит, туберкулез, лепра, венерическая лимфогранулема, шанкроид (мягкий шанкр), лептоспироз и другие спирохетозы, ВИЧ-инфекция, инфекционный мононуклеоз, малярия, ветряная оспа, вирусные гепатиты, паротит, корь, респираторные заболевания, грипп и дерматозы.
Острые ЛПР нестойки, их спонтанная негативация происходит в течение 4-6 месяцев.
Хронические ЛПР возможны при аутоиммунных заболеваниях, системных болезнях соединительной ткани, онкологических заболеваниях, хронической патологии печени и желчевыводящих путей, при сердечно-сосудистой и эндокринной патологии, при заболеваниях крови, при хронических заболеваниях легких, при инъекционном применении наркотиков и др. При большинстве этих состояний выявляют антикардиолипиновые антитела классов IgG и IgM («реагины»).
Хронические ложноположительные реакции могут оставаться позитивными в течение всей жизни.
Хронические ложноположительные реакции могут являться преклиническими проявлениями тяжелых заболеваний. При злокачественных новообразованиях, диффузных болезнях соединительной ткани титр ЛПР может быть очень высоким.
Среди причин хронических положительных реакций выделяют физиологические состояния (пожилой возраст). С возрастом количество ЛПР увеличивается, у женщин они наблюдаются в 4,5 раза чаще, чем у мужчин. В возрастной группе 80-летних лиц распространенность ЛПР составляет 10%.
Причиной ЛПР могут быть частое использование вводимых внутривенно препаратов, частые переливания и инфузии.
Хронические инфекции (туберкулез, лепра, инфекционный эндокардит, малярия), миелома также могут стать причинами ЛПР.
Заражение другими видами спирохет
Ложноположительные реакции трепонемных и нетрепонемных тестов могут наблюдаться при инфекционных заболеваниях, возбудители которых имеют антигенное сходство с бледной трепонемой. Это возвратный тиф, лептоспироз, клещевой боррелиоз, тропические трепонематозы (фрамбезия, беджель, пинта), а также воспалительные процессы, обусловленные сапрофитными трепонемами полости рта и гениталий.
Возбудители эндемических трепонематозов (фрамбезия, пинта, беджель) — это трепонемы, которые обладают родоспецифическими антигенами, сходными с антигенами T.pallidum. В связи с этим антитела, образующиеся к ним, способны вступать в перекрестные взаимодействия с антигеном возбудителя сифилиса.
Россия не является территорией, эндемичной по данной группе заболеваний. Эти инфекции встречаются главным образом, в странах Африки, Латинской Америки и Южной Азии, и случаи заболеваний редки в практике лечебных учреждений.
Пациента с положительными серологическими реакциями на сифилис, прибывшего из страны с эндемическими трепонематозами, необходимо обследовать на сифилис и назначить противосифилитическое лечение, если оно ранее не проводилось.
Биологическая ложноположительная реакция Вассермана
Начиная с 1938 года, и особенно во время Второй Мировой войны, в США стали широко проводиться скрининговые серологические исследования для выявления сифилиса. Исследователи сопоставили полученные данные и выяснили, что положительная или сомнительная реакция обнаруживалась у людей не имевших клинических и эпидемиологических признаков сифилитической инфекции или контактов по сифилису. Причем такие результаты возникали гораздо чаще, чем предполагалось ранее. Положительные результаты нетрепонемных тестов с липидными или кардиолипиновыми антигенами (VDRL, в тестах Колмера, реакции Кана) были обнаружены у пациентов с различными заболеваниями, но не имеющих признаков сифилитической инфекции. Биологические ложнополжительные результаты были выявлены у пациентов с аутоиммунными, воспалительными и гематологическими заболеваниями.
В русскоязычной медицинской литературе этот феномен получил наименование «биологическая ложноположительная реакция Вассермана» (Б-ЛПРВ), т.к. указанные результаты наблюдались при проведении самого распространенного теста тех времен — реакции Вассермана.
Оказалось, что Б-ЛПРВ может встречаться в двух основных вариантах — остром и хроническом. В первом случае у больных, перенесших какую-либо, но не сифилитическую инфекцию, Б-ЛПРВ исчезает в процессе выздоровления, и длительность ее обнаружения не превышает шести месяцев. Во втором случае Б-ЛПРВ может устойчиво сохраняться в течение многих лет в отсутствие очевидного причинного фактора. В начале 50-х годов было установлено, что наиболее часто хроническая Б-ЛПРВ выявляется при аутоиммунных заболеваниях, особенно СКВ, при которой частота ее обнаружения достигает 30—44%
Ложноположительность нетрепонемных (кардиолипиновых) тестов
Липидные антигены T. pallidum cоставляют значительную часть клетки, однако в организме могут присутствовать и имеющие такое же строение липиды – аутоантигены, образующиеся в результате разрушения органов и тканей (в основном липиды митохондриальных мембран).
Сифилитическая инфекция сопровождается образованием иммунных комплексов и аутоиммунным ответом на кардиолипин, фибронектин, коллаген и мышечную креатинкиназу. В нетрепонемных тестах в качестве антигена используют раствор трех высокоочищенных липидов (кардиолипин, стабилизированный лецитином и холестерином) в этиловом спирте. Кардиолипин не является специфичным компонентом для T. pallidum, а также описан как один из фосфолипидов биомембран человека. Поэтому антитела к этому антигену регистрируют в сыворотке практически при любой альтерации клеток человека в результате инфекций и при некоторых физиологических и патологических состояниях.
Так как антиген, используемый в нетрепонемных реакциях, обнаруживается в других тканях, тесты могут давать положительные результаты у лиц без трепонемной инфекции (1—2 % в общей популяции).
Наиболее частой причиной биологических ложноположительных нетрепонемных тестов является антифосфолипидный синдром — аутоиммунный процесс, встречающийся при заболеваниях соединительной ткани (системной красной волчанке, дерматомиозите, склеродермии).
При использовании нетрепонемных тестов (РМП и ее модификаций) ложноположительные результаты могут быть обусловлены наличием в крови антител к ревматоидному фактору, перекрестно реагирующих антител при аутоиммунной патологии («кресс-реактеры»).
Другими факторами возникновения ложноположительных результатов считаются некоторые хронические бактериальные инфекции (лепра и др.), заболевания вирусной этиологии (инфекционный мононуклеоз), системные болезни соединительной ткани.
Причины также могут заключаться в пожилом возрасте (старше 70 лет), беременности, обширной соматической патологии, нарушениях обмена липидов, иммунодефицитных состояниях различной этиологии, системными хроническими заболеваниями сердца, легких.
Среди других причин следует отметить онкологические заболевания, туберкулез, энтеровирусные инфекции, вирусные гепатиты, болезнь Лайма, пневмонии, алкоголизм, наркоманию, сахарный диабет, вакцинацию, другие инфекции (малярия, ветряная оспа, корь, эндо- и миокардиты), подагру.
При этих состояниях отмечается развитие иммунологических нарушений, приводящих к аномальной продукции антител, способных перекрестно реагировать и с трепонемными антигенами.
Таблица. Биологические причины ложноположительных реакций при нетрепонемных серологических тестах.
| Острые (<6 месяцев) | Хронические (>6 месяцев) |
|---|---|
| Физиологические состояния: Беременность Вакцинация некоторыми видами вакцин |
Физиологические состояния: Пожилой возраст |
| Бактериальные инфекции: Пневмококковая пневмония Скарлатина Инфекционный эндокардит |
Бактериальные и другие инфекции: Инфекционный эндокардит Малярия |
| Микобактериальные инфекции: Туберкулез Лепра |
Микобактериальные инфекции: Туберкулез Лепра |
| Другие ИППП: Шанкроид (мягкий шанкр) Венерическая лимфогранулема |
Заболевания соединительной ткани: Системная красная волчанка |
| Инфекции, вызываемые другими спирохетами: Возвратный тиф Лептоспироз Лайм-бореллиоз |
Онкологические заболевания: Миелома Лимфома |
| Вирусные инфекции: ВИЧ Инфекционный мононуклеоз Корь Ветряная оспа Паротит (свинка) Вирусный гепатит |
Другие причины: Инъекционная наркомания Множественные переливания крови Сахарный диабет |
Ложноположительность трепонемных тестов
Проблема усугубляется тем, что трепонемные тесты также могут быть ложноположительными. Причинами могут являться аутоиммунные заболевания, коллагенозы, болезнь Лайма, беременность, лепра, герпес, малярия, инфекционный мононуклеоз, опухоли, наркомания. В последние годы для дифференциации ЛПР за рубежом начали активно использовать иммуноблоттинг — один из самых современных методов диагностики сифилиса.
Сохранение антител после успешного лечения
Специфические диагностические реакции длительное время остаются положительными даже после полноценной терапии. После эффективного лечения сифилитической инфекции, у большинства больных титры в нетрепонемных тестах снижаются в 4 раза через 6–12 месяцев после лечения. Однако, при позднем начале терапии, титры даже в нетрепонемных тестах могут сохраняться на прежнем уровне, но никогда не увеличиваться.
Ложноотрицательные результаты анализов
Различные методы диагностики демонстрируют различную чувствительность и специфичность в зависимости от формы и стадии сифилиса. Вероятность ошибочного диагноза возрастает, особенно в случаях латентного, скрытого, сочетанного течения заболевания.
Ложноотрицательные серологические реакции на сифилис могут наблюдаться при вторичном сифилисе вследствие феномена прозоны при тестировании неразведенной сыворотки, а также при обследовании лиц с иммунодефицитным состоянием, например ВИЧ-инфицированных пациентов.
Ложноотрицательные результаты серологических специфичес- ких реакций (РПГА), вызванные биологическими факторами, могут быть обусловлены конкуренцией между специфическими IgM и IgG за связывание с антигеном на поверхности эритроцитов, а также «феноменом прозоны». В последнем случае агглютинация не происходит из-за гиперпродукции антител к бледной трепонеме, поскольку каждый антиген-рецептор на эритроцитах из-за избытка антител связан с одной молекулой агглютинина, что препятствует образованию «решетки». Замена РПГА на TPPA, т.е. эритроцитов на синтетические частицы, видимо, исключит или минимизирует получении ложноотрицательных результатов.
В ИФА такие реакции можно объяснить наличием серонегативной фазы при первичном сифилисе, а при вторичном — иммунной недостаточностью, наличием ВИЧ-инфекции. При получении отрицательного результата серологических исследований на сифилис следует учитывать свойство бледных трепонем проникать и размножаться в различных органах и тканях — поиск возбудителя в лимфе (лимфатических узлах) в ряде случаев приводит к достоверному результату. Целесообразно повторить также анализ образцов, давших положительный результат. Повторное, через 5–7 и более дней, исследование сывороток, как правило, позволяет получить достоверные результаты.
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы», Москва, Россия, 119071
Жукова О.В.
Московская медицинская академия им. И.М. Сеченова
Пташинский Р.И.
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы, Москва, Россия, 119071
Негашева Е.С.
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы, Москва, Россия, 119071
Проблемы серологической диагностики сифилиса. Интерпретация результатов серологических исследований
Авторы:
Фриго Н.В., Жукова О.В., Пташинский Р.И., Негашева Е.С.
Как цитировать:
Фриго Н.В., Жукова О.В., Пташинский Р.И., Негашева Е.С. Проблемы серологической диагностики сифилиса. Интерпретация результатов серологических исследований. Клиническая дерматология и венерология.
2016;15(1):60‑68.
Frigo NV, Zhukova OV, Ptashinskiĭ RI, Negasheva ES. Issues of serological diagnosis of syphilis. Interpretation of the results of serological tests. Klinicheskaya Dermatologiya i Venerologiya. 2016;15(1):60‑68. (In Russ.)
https://doi.org/10.17116/klinderma201615160-68

Несмотря на тенденцию к снижению заболеваемости сифилисом в Российской Федерации, проблема эпидемиологии заболевания сохраняет актуальность. Отмечается преобладание скрытых форм, регистрируются случаи врожденного сифилиса, растет число случаев нейросифилиса как в России в целом, так и в отдельных субъектах, в том числе в Москве [1].
Значимое место в контроле над распространением сифилитической инфекции занимает диагностика, осуществляемая лабораторными методами. Она особенно важна при скрытых формах заболевания, при необходимости раннего установления диагноза, предупреждения развития врожденного сифилиса, а также поздних форм инфекции.
В России в настоящее время абсолютный приоритет в диагностике сифилиса занимают серологические методы исследования, среди которых выделяют нетрепонемные (НТТ) и трепонемные (ТТ) тесты.
Все современные НТТ представляют собой флоккуляционные тесты, в качестве антигена в которых применяют кардиолипин-лецитин-холестероловый комплекс, представляющий собой антиген нетрепонемного происхождения.
НТТ — реакция микропреципитации с плазмой и инактивированной сывороткой (РМП), тест быстрых плазменных реагинов (RPR), тест исследовательской лаборатории венерических заболеваний (VDRL) и др. — применяют для скрининга населения на сифилис, контроля эффективности терапии (по титру антител в парных сыворотках, полученных до и после лечения) и определения активности инфекции (по высоте титра антител).
В ТТ применяют антиген трепонемного происхождения — патогенную бледную трепонему как цельноклеточную, так и в виде рекомбинантных белков или синтетических пептидов.
Современные ТТ — иммуноферментный анализ (ИФА), реакцию пассивной гемагглютинации (РПГА) и ее аналоги, реакцию иммунофлюоресценции (РИФ), иммуноблоттинг (ИБ), иммунохемилюминесценцию (ИХЛ), простые быстрые тесты у постели больного (ПБТ), реакцию иммобилизации бледных трепонем (РИБТ) — применяют для подтверждения положительных результатов НТТ и скрининга населения на сифилис (ИФА, РПГА, простые быстрые тесты).
Поскольку серологическая диагностика сифилиса является в настоящее время наиболее востребованной и включает спектр разнообразных методов исследования, при их использовании возникает ряд проблем, нередко ставящих в тупик дерматовенерологов. Среди них можно выделить три основные группы:
1. ошибки диагностики, допускаемые на различных этапах выполнения исследования;
2. ложноположительные (ЛПР) или биологические ложноположительные реакции (БЛПР);
3. несовпадение результатов отдельных исследований.
Ошибки диагностики, допускаемые на различных этапах выполнения исследования,
как правило, связаны с нарушениями, допускаемыми на преаналитическом, аналитическом и постаналитическом этапах исследования. В настоящее время установлено, что до 60—70% ошибок диагностики совершается на преаналитическом этапе исследования
1
, за который отвечают в основном работники клиники (врачи, медицинские сестры) [2—7].
Ошибки, допускаемые на преаналитическом этапе, могут быть связаны с неправильной подготовкой больного к исследованию или с тестированием сывороток крови, не пригодных к исследованию.
Следует помнить о том, что кровь от больного с подозрением на сифилис должна быть получена натощак. Накануне исследования больной не должен употреблять алкоголь, лекарственные и наркотические препараты. Не производят забор крови от лихорадящих больных, женщин в период менструации и в первую неделю после родов.
Запрещается использовать для исследования сыворотки крови с признаками гемолиза, бактериального пророста, а также хилезные (жирные, молочно-белого цвета) сыворотки, так как их исследование может привести к ложным результатам.
На аналитическом этапе исследования
2
, за который несут ответственность работники лаборатории, причиной ошибок может стать:
— низкая квалификация сотрудников лаборатории и несоблюдение инструкций по применению наборов реагентов;
— отсутствие внутрилабораторного контроля качества исследований и практики внешнего контроля качества исследований в лаборатории;
— неправильное хранение биологического материала (сыворотки крови до исследования на сифилис должны храниться в условиях бытового холодильника при температуре 4–8°С не более 74 ч; более длительное хранение возможно при температуре –15°С и ниже; при этом допускается лишь однократное замораживание/размораживание замерзших сывороток крови перед исследованием);
— неправильное хранение наборов реагентов до проведения исследования — на наборах реагентов (в инструкциях или коробках для наборов) указывается срок годности, условия хранения (в условиях бытового холодильника, при комнатной температуре, замороженными при низкой температуре). Нарушение этих условий приводит к порче наборов и потере диагностической активности.
Критичными факторами, приводящими к возникновению ошибок на постаналитическом этапе3 исследования, являются:
— низкий уровень подготовки работников клиники, которые не знают о современных тестах на сифилис и не умеют их правильно интерпретировать;
— отсутствие или низкое качество системы менеджмента качества в учреждении, когда возможны ошибки вследствие неправильной маркировки пробирок, неправильного заполнения бланков с результатами исследований, ошибки при занесении результатов исследований в лабораторный журнал, историю болезни или амбулаторную карту, утрата результатов исследований.
ЛПР или БЛПР
могут быть связаны с низким качеством диагностикумов (низкой чувствительностью и специфичностью), но могут быть также обусловлены и другими причинами.
Одной из вероятных причин ложноположительных тестов на сифилис являются технические погрешности, сопровождающие сбор, доставку, хранение образцов сыворотки крови и постановку серологических реакций на сифилис; нарушения, связанные с хранением ингредиентов реакций, несоблюдением инструкций при выполнении исследований и работе на соответствующем оборудовании.
БЛПР, регистрируемые у лиц, не страдающих сифилисом, с помощью НТТ, возможны при ВИЧ-инфекции, гепатите C, беременности, в пожилом возрасте пациентов, при тяжелой соматической патологии (в том числе эндокринной, онкопатологии, заболеваниях сердечно-сосудистой системы, желудочно-кишечного тракта, легких, при некоторых дерматозах) [8—16].
БЛПР можно разделить на острые (регистрируются в сроки до 6 мес с момента выявления) и хронические (более 6 мес). Острые БЛПР наблюдаются, как правило, при острых инфекциях вирусной и бактериальной природы, после вакцинации. Хронические БЛПР могут наблюдаться при заболеваниях аутоиммунной, эндокринной природы, онкологических процессах, лепре, хронических заболеваниях печени, других (как правило, хронических) заболеваниях, при инъекционном применении наркотиков, в старческом возрасте.
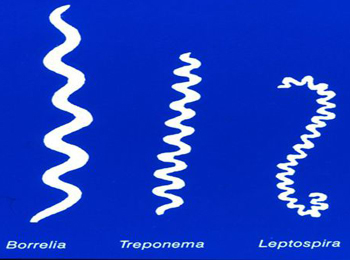
ЛПР обнаруживаются также при эндемичных трепонематозах и спирохетозах. Однако эти случаи вряд ли можно отнести к «ложноположительным». Трепонематозы и спирохетозы вызываются бактериями, относящимися к группе спирохет, включающей Borrelia, Spirochaeta, Leptospira, Treponemа pertenue (фрамбезия/фрамбезия тропическая), T. carateum (пинта), Т. pallidum подвид endemicum (беджель). Антитела к возбудителям при этих заболеваниях по своему составу близки к антителам к T. рallidum и определяются теми же методами [17].
Для дифференциации ложного и истинного характера серопозитивности НТТ применяются ТТ.
Однако серологические ЛПР на сифилис могут наблюдаться и при постановке Т.Т. Так, положительные результаты ИФА и РПГА отмечены у пациентов с инфекционным мононуклеозом, у наркоманов, больных коллагенозами, у лиц со злокачественными новообразованиями, у пациентов с эндокринной патологией. В этих случаях отличить истинные реакции и ложные бывает затруднительно, потому что сифилис может сочетаться с вышеперечисленными заболеваниями. Положительные результаты ТТ могут также наблюдаться у пациентов пожилого возраста [18—21].
Для дифференциальной диагностики между БЛПР и ранним скрытым сифилисом (РСС) могут быть использованы следующие подходы:
— проведение комплекса лабораторных исследований (НТТ, несколько ТТ);
— получение полноценных сведений о пациенте и его половых партнерах, включая не только клинико-анамнестические, но и социально-эпидемиологические данные;
— проведение новых, высокотехнологичных исследований.
Для дифференциальной диагностики между БЛПР и РСС могут быть использованы дифференциально-диагностические критерии, включающие как серологические и клинико-анамнестические показатели, так и социально-эпидемиологическую характеристику пациентов [22].
Так, для БЛПР более характерна регистрация низких титров НТТ (≤1:4), отрицательные или слабоположительные результаты ТТ, колебания значений тестов при их повторении в одной лаборатории, спонтанное (без антибиотикотерапии) снижение титров или негативация серореакций; из клинико-анамнестических показателей — отсутствие анамнестических указаний на высыпания в области гениталий в пределах 2 лет до обращения, отсутствие увеличенных паховых лимфоузлов, отсутствие указаний на сифилис и объективных данных, свидетельствующих о сифилисе у полового партнера; из социально-эпидемиологических показателей — возраст пациентов старше 40 лет, наличие соматической патологии, поздний сексуальный дебют (после 20—25 лет), моногамные половые отношения, наличие постоянной работы.
Для больных РСС более характерны высокие титры НТТ (≥1:8), резко положительные результаты ТТ в полном комплексе, стабильные (положительные) значения тестов, снижение титров или негативация серореакций после специфической терапии; из клинико-анамнестических показателей — анамнестические указания на высыпания в области гениталий в пределах 2 лет до обращения, наличие увеличенных паховых лимфоузлов (чаще одностороннее), данные конфронтации — половой контакт с больным сифилисом; из социально-эпидемиологических показателей — возраст пациентов моложе 20 лет, отсутствие соматической патологии, ранний (до 13—15 лет и раньше) сексуальный дебют, беспорядочные половые связи, множество половых партнеров, отсутствие постоянной работы.
Несовпадение результатов отдельных исследований
. Данная проблема волнует дерматовенерологов достаточно давно, и связана в первую очередь с комплексностью серодиагностики сифилиса. В особенности же она обострилась после того как в практику дерматовенерологических учреждений стали внедрять реверсионный алгоритм диагностики сифилиса, начинающийся с использования ТТ (в отличие от традиционного алгоритма, начинающегося с НТТ) [23]. При этом появилась масса необъяснимых случаев с расхождением результатов отдельных тестов. В основном же это касалось случаев с положительными результатами ТТ и с отрицательными НТТ, которые регистрировались среди категорий пациентов, не относящихся к так называемым «ядерным»
4
группам (соматические больные, беременные, доноры).
Так чем же может быть обусловлено расхождение результатов серологических тестов?
Одной из причин расхождения результатов серологических реакций на сифилис могут быть различия сроков их позитивации и негативации, связанные с особенностями развития иммунного ответа при сифилисе (рисунок).
Как известно, первыми в крови больных сифилисом начинают обнаруживаться трепонемоспецифические антитела, относящиеся к IgМ. Они появляются в рамках развития первичного иммунного ответа, начиная со 2-й недели после заражения, могут регистрироваться уже в периоде инкубации, далее их количество нарастает, достигая максимума на 6—9-й неделе после заражения, после чего постепенно падает [24—26]. Трепонемоспецифические IgM регистрируются в таких реакциях, как ИФАIgM, РИФIgM, 19SIgM-FTAabs, IgM-иммуноблоттинг.
Трепонемоспецифические IgG начинают появляться в крови больного сифилисом примерно с 4-й недели после заражения. Количество их достигает максимума при вторичном сифилисе, а также при РСС, и может оставаться на высоком уровне в течение всей оставшейся жизни пациента, когда-либо перенесшего сифилис, что служит основанием для ретроспективной диагностики сифилиса. Трепонемоспецифические IgG определяются в таких реакциях, как ИФАIgG, IgG-иммуноблоттинг, РПГА, РИТ, РИФ.
РИБТ — один из старейших, «классических» тестов сифилидологии, до сих пор используемый в России, становится позитивным примерно со второй половины первичного периода сифилиса и далее может остаться положительным всю оставшуюся жизнь у пациента, перенесшего сифилис, в особенности начиная со вторичной стадии [27].
Антитела, определяемые в НТТ (антитела против липоидных антигенов бледной трепонемы), также как и в РИБТ, определяются в крови со второй половины первичного периода сифилиса; их концентрация достигает максимума при вторичном и РСС, а далее, при продвижении сифилиса к поздним стадиям (третичный, висцеральный, поздний нейросифилис), могут спонтанно элиминироваться, а НТТ — стать отрицательными.
В этой связи нет ничего удивительного в том, что результаты отдельных серологических тестов на разных стадиях сифилитической инфекции могут не совпадать.
Существует эффект (или период) так называемого серологического окна, известный для многих инфекций [28, 29]. При сифилисе он включает период инкубации и начала первичного сифилиса, когда твердый шанкр в виде эрозии или язвы уже появился, а серологические реакции, регистрирующие наличие антител-реагинов к липоидным антигенам бледной трепонемы, еще отрицательные. Однако положительными при этом могут быть другие трепонемные «ранние» реакции, в частности, ИФАIgM, РИФIgM, 19SIgM-FTAabs, IgM-иммуноблоттинг, а также (у некоторых пациентов) — РИФ.
Известен так называемый феномен, или эффект прозоны, когда у больного с «цветущим» сифилисом (вторичный, РСС) наблюдается отрицательный результат серологических реакций на сифилис (в частности, НТТ) ввиду конкуренции антител с разной валентностью за сайты связывания с антигеном; при этом может наблюдаться блокада антигенных детерминант и парадоксально отрицательный результат реакции [30—35]. Выходом из данной ситуации является разведение сыворотки крови и ее повторное тестирование в разведениях (титры).
Отрицательные результаты серологических тестов (всех или частично) на сифилис могут быть обусловлены иммуносупрессией, сопровождающей ВИЧ-инфекцию, а также другие заболевания/состояния, связанные с развитием иммуносупрессии (например, получение больным химиотерапии по поводу онкологического заболевания) [36]. Выход в данной ситуации заключается в подробном изучении анамнеза пациента, их обследовании на ВИЧ-инфекцию, постановке более чувствительных серологических реакций и применении прямых методов исследования.
Несовпадение результатов серологических реакций может наблюдаться ввиду разной аналитической чувствительности тестов
5
. К настоящему времени разработаны серологические тесты, обладающие очень высокой аналитической чувствительностью: например, диагностикумы для иммуноблоттинга и РПГА, чувствительность которых, по данным литературы, значительно выше, чем у РИФабс., которая считается общепризнанной реакцией-арбитром [37].
Наконец, несовпадение результатов серологических реакций может наблюдаться ввиду разной природы и состава входящих в них антигенов и соответственно определяемых антител. Так, например, в НТТ мы определяем антитела к кардиолипиновому антигену — антифосфолипидные иммуноглобулины, в ИФА — антитела к антигенам белковой природы или липопротеинам. При одновременной постановке результаты исследований в разных реакциях могут не совпадать.
Варианты сочетаний нетрепонемных и трепонемных серологических тестов
В клинической практике могут встречаться различные сочетания результатов НТТ и ТТ, интерпретация которых иногда вызывают затруднение.
Итак, классические сочетания. Когда это может наблюдаться?
НТТ — отрицательный, ТТ — положительный. Такое сочетание значений тестов может наблюдаться:
— в начале первичного периода сифилиса — в период «серологического окна», т. е. в первые 2—3 нед после появления твердого шанкра, когда НТТ еще не позитивировались, а ТТ (в особенности IgM-варианты тестов) уже положительные;
— в случае позднего нелеченного сифилиса, если НТТ спонтанно негативировались (это происходит в 20—40% случаев);
— при раннем сифилисе, успешно пролеченном (может наблюдаться всю оставшуюся жизнь пациента, в особенности, если он получал лечение по поводу сифилиса вторичного или РСС);
— при ложноположительном результате ТТ; в этом случае наблюдается, как правило, низкий уровень серопозитивности ТТ; следует повторить исследование в той же лаборатории с той же тест-системой.
НТТ и ТТ положительные. Казалось бы, это совершенно понятная ситуация, свидетельствующая о наличии у пациента сифилиса. Однако возможны и другие варианты. Данная ситуация также может наблюдаться:
— после получения больным сифилисом адекватного лечения раннего сифилиса (в пределах 1—1,5 лет после окончания лечения сифилиса, как правило, при замедленной негативации серологических реакций), но может сохраняться и всю оставшуюся жизнь пациента, в особенности, если он получал лечение по поводу сифилиса вторичного или РСС;
— в случае пролеченного позднего сифилиса (серологические реакции при этом могут навсегда остаться положительными);
— при трепонематозах и спирохетозах (пинта, педжель, боррелиоз, возвратный тиф), если инфекции вызваны возбудителями, имеющими антигенное сходство с T. pallidum;
— в случае регистрации ложноположительных результатов серологических реакций (злокачественные новообразования, аутоиммунные заболевания, заболевания желудочно-кишечного тракта, тяжелые хронические инфекции); при этом регистрируют, как правило, низкие титры серореакций, но могут быть и высокие.
НТТ — положительный, ТТ — отрицательный. Как правило, это классическая ситуация для ложноположительных результатов НТТ на сифилис. Вместе с тем такое сочетание возможно при первичном сифилисе (когда использовался IgG вариант ТТ, например, РПГА, РИБТ, которые еще не успели позитивироваться) и в случае пролеченного сифилиса при низкой концентрации антитрепонемных антител.
НТТ и ТТ отрицательные. Данная ситуация может наблюдаться:
— если пациент никогда не болел сифилисом;
— в период инкубации и в начале первичного периода сифилиса;
— при сифилисе у пациента с выраженной иммуносупрессией (ВИЧ-инфекция, предшествующая химиотерапия по поводу злокачественного новообразования);
— в случае эффекта «прозоны» у больного вторичным, РСС (множество антител, конкурирующих за сайты связывания с антигеном);
— пациент получил лечение по поводу первичного сифилиса.
Клинические ситуации при диагностике сифилиса методами ИФА и РМП
Практика показывает, что в Российской Федерации для диагностики сифилиса наиболее часто применяют технологию ИФА в сочетании с НТТ (РМП, RPR). Это обусловлено наличием большого выбора ИФА-тест-систем, предлагаемых отечественными и зарубежными производителями, удобством проведения исследований методом ИФА «на потоке», в крупных лабораториях (централизованных и лабораториях кожно-венерологических диспансеров). Вместе с тем использование различных вариантов ИФА (с определением суммарных антител ИФАсат, а также ИФА-IgM, ИФА-IgG) нередко приводит к трудностям в интерпретации получаемых результатов. Поэтому остановимся на наиболее часто встречающихся ситуациях.
Начальный период сифилитической инфекции. В ранней стадии инфекции (инкубация, начало первичного сифилиса) у пациентов может быть зарегистрирована как положительная (как правило, в низком титре), так и отрицательная РМП, позитивный результат определения суммарных антител (САТ) и IgM методом ИФА. Результат определения IgG-антител может быть при этом положительным в низком титре (с низким коэффициентом позитивности), либо отрицательным. Результаты серологического тестирования при этом могут выглядеть следующим образом: РМП ±, ИФАсат +; М+; G ±.
Начальный период сифилитической инфекции характеризуется, как правило, выработкой «ранних» трепонемоспецифических IgM-антител и может быть пропущен при отрицательном результате РМП и отсутствии должной настороженности со стороны дерматовенеролога. Важным моментом, позволяющим избежать ошибку, может стать постановка ИФА по клинико-эпидемиологическим показаниям (указание на половой контакт с больным заразной формой сифилиса, наличие первичного аффекта), а также повторение исследования через 5—7 дней с новой порцией крови. Воспроизведение полученных результатов либо позитивация РМП и IgG–ИФА будут в этом случае дополнительным подтверждением в пользу сифилиса.
Период «разгара» инфекции
. Имеется в виду вторичный сифилис, когда в крови больного сифилисом регистрируют антитела, определяемые в ТТ и НТТ. Как правило, этот период сомнений не вызывает, сопровождается клиническими проявлениями и следующей серологической картиной: РМП+; ИФАсат +; М+; G+.
При недостаточно высокой чувствительности ИФА-IgM-тест-систем могут наблюдаться следующие результаты серологических тестов: РМП+; ИФАсат +; М–; G+.
В редких случаях при переизбытке антител, может наблюдаться «феномен прозоны» — парадоксально отрицательный результат, как правило, НТТ. В этом случае может быть получен следующий вариант серологического тестирования: РМП–; ИФАсат +; М+; G+.
В такой ситуации следует поставить РМП в разведениях сыворотки крови с определением титра.
Дифференциальная диагностика РСС и БЛПР. Наиболее трудным для диагностики, особенно при отсутствии манифестных проявлений инфекции, низких титрах РМП, низком коэффициенте позитивности ИФАсат, отрицательном IgM-ИФА, а также невозможности тестирования на содержание IgG-АТ и «отрицательном» (в плане сифилиса) анамнезе пациентов является следующее сочетание результатов: РМП+; ИФАсат+; М–; G+.
В данном случае должна осуществляться дифференциальная диагностика между РСС и БЛПР. Диагностическим для РСС при этом будет высокий титр трепонемоспецифических IgG (≥1:1600) [22]. Существенную помощь при установлении диагноза могут оказать клинико-анамнестические данные.
Поздний сифилис. Ретроспективный диагноз. В позднем периоде инфекции РМП может быть отрицательной, слабоположительной, либо положительной в низком титре; ИФА же, напротив, обычно бывает положительным. При этом мы вправе ожидать позитивных результатов при определении методом ИФА суммарных антител, а также IgG в высоком титре или с высоким коэффициентом позитивности. Уровень IgM-антител с переходом инфекции в позднюю стадию, как правило, падает, в связи с чем ожидаемым будет следующее сочетание: РМП–; ИФАсат+; М–; G+, высокий титр (высокий коэффициент позитивности).
Аналогичная комбинация результатов исследований может наблюдаться и в случае леченного сифилиса, при необходимости подтвердить ретроспективный диагноз. Вместе с тем ввиду проведенного лечения титры IgG (и коэффициент позитивности) могут быть средними или низкими, либо вообще реакция на IgG-антитела будет отрицательной. Ожидаемый результат при этом будет выглядеть следующим образом: РМП–; ИФАсат±; М–; G± (средний, низкий титр или коэффициент позитивности).
Ранний врожденный сифилис. ЛПР новорожденных. Классическая комбинация результатов серореакций при раннем врожденном сифилисе будет следующей:
РМП+; ИФАсат+; М+; G+ (M и G-высокий титр или коэффициент позитивности)
Ввиду недостаточной чувствительности тест-систем, выявляющих IgM-антитела, результат их определения может оказаться отрицательным, что еще не исключает ранний врожденный сифилис у ребенка. Помочь в установлении диагноза при этом могут результаты определения титров IgG-антител в динамике и сопоставление результатов обследования ребенка с результатами матери [38].
Высокие титры РМП и IgG—ИФА без тенденции к снижению в течение ближайших 6 мес после родов, превышающие аналогичные показатели матери, свидетельствуют в пользу раннего врожденного сифилиса. Комбинация результатов при этом может выглядеть следующим образом: РМП+; ИФАсат+; М–; G+ (высокий титр или коэффициент позитивности без тенденции к снижению в течение 6 мес после рождения, титры антител у ребенка выше, чем у матери).
Низкие титры или слабоположительные результаты РМП наряду с отрицательными данными IgM-ИФА, низким титром или низким коэффициентом позитивности IgG—ИФА, сопровождающимися спонтанной негативацией в течение 6 мес после родов и более низкими значениями, чем у матери, свидетельствуют в пользу ложной позитивности серореакций у ребенка. Комбинация результатов при этом будет выглядеть следующим образом: РМП+(слабо+; низкие титры); ИФАсат+; М–; G+ (низкие титры, низкий коэффициент позитивности; спонтанная негативация РМП в течение 6 мес. после рождения; титры АТ у ребенка ниже, чем у матери).
Рецидив, реинфекция. Возникновение клинико-серологического, либо только серологического рецидива после пролеченной инфекции сопровождается возвратом прежних симптомов, к числу которых относится прежде всего положительная сероконверсия. Комбинация результатов серореакций при этом выглядит следующим образом: РМП+; ИФАсат+; М–; G+ — рецидив.
В случае реинфекции картина скорее всего будет следующей: РМП+; ИФАсат+; М+; G+ — реинфекция.
Дифференцировать рецидив и реинфекцию можно на основании клинико-анамнестических и серологических критериев (таблица).
Клинико-серологический контроль после лечения сифилиса
. Основным критерием качества терапии сифилиса в настоящее время является интенсивность снижения титров РМП в течение первого года наблюдения [23]. Об эффективности терапии свидетельствует 4-кратное снижение титров РМП в сравнении с первоначальными (до лечения) данными. Результаты ИФА при этом не учитываются.
Об удовлетворительных результатах лечения могут говорить следующие сочетания:
— РМП–; ИФАсат–;
— РМП–; ИФАсат+; М–; G-;
— РМП–; ИФАсат+; М–; G+
Комбинация: РМП+; ИФАсат+; М–; G+ у леченного пациента с постепенным снижением титров РМП (в течение 1,5—2 лет после лечения) говорит в пользу замедленной негативации серореакций и целесообразности наблюдения за больным без активного вмешательства в его судьбу (т.е. без дополнительного лечения антибиотиками).
Аналогичное сочетание у леченного пациента при неизменном титре РМП, отсутствии IgM-АТ и наличии IgG-АТ может свидетельствовать о следовом характере процесса (иммунологическая память, идиотип-антиидиотипические взаимодействия) и не требует подключения антибиотиков [39].
Сочетание РМП+; ИФАсат+; М+; G+ у леченного пациента при неизменном титре РМП, наличии определяющихся IgM и IgG-АТ может свидетельствовать о сохранении в организме пациента патогенной бледной трепонемы и требует подключения антибиотиков.
Таким образом, приведенные данные свидетельствуют о том, что проблемы в серологической диагностике сифилиса существуют. Это обусловлено многообразием применяемых тестов, различиями в их чувствительности и специфичности, комплексностью диагностики и другими причинами. Вместе с тем эти проблемы нельзя считать неразрешимыми. Залогом успешного решения проблем серодиагностики сифилиса является знание закономерностей иммунологического ответа при данной инфекции, а также знание особенностей различных тестов, тактики их использования, правильность интерпретации и, несомненно, наличие клинического мышления у специалистов-дерматовенерологов и врачей клинической лабораторной диагностики.
Мы используем файлы cооkies для улучшения работы сайта. Оставаясь на нашем сайте, вы соглашаетесь с условиями
использования файлов cооkies. Чтобы ознакомиться с нашими Положениями о конфиденциальности и об использовании
файлов cookie, нажмите здесь.
Анализ на сифилис— один из самых частых анализов, который
человеку приходиться сдавать в течение всей жизни. Все скрининги (массовые
обследования населения), медосмотры, госпитализации— всё сопровождается
исследованием крови на сифилис.
Вовсе неудивительно, что многие люди сталкиваются
с положительными результатами анализов, совсем того не ожидая. У большинства в такой ситуации поднимается паника, возникает вопрос:
«А бывает ли ошибочным анализ на сифилис?». Ответ:бывает!
Не стоит беспокоиться заранее— сифилис может быть ложным. Чтобы
это проверить, нужно просто сдать дополнительные анализы.
Однако даже если положительный анализ на сифилис в итоге
не подтвердился, сама ситуация все равно остается неприятной для человека.
Возникают опасения: вдруг, все же, что-то да есть…
Чтобы развеять сомнения, подробно расскажем: как, когда и при каких
условиях тест на сифилис может быть положительным.
Ложный сифилис— почему он бывает?
Анализы могут показать ложный сифилис при разных состояниях человека: острые
и хронические болезни, травмы, недавно поставленные
прививки и т.д.
Все эти состояния объединяет то, что при них в крови образуются
неспецифичные (созданные для борьбы с разными угрозами) белки—
иммуноглобулины, они же—антитела.
Реакция
Вассермана (RW) идругие анализы насифилис реагируют наэти
белки, принимая ихзасифилитические, так как они похожи. Хотя
вдействительности организм мог создать неспецифичные белки для защиты
отсовсем другого возбудителя. Врезультате эти «безобидные»
иммуноглобулины становятся причиной ложноположи тельных
результатовнасифилис.
Когда такое может быть?
По разным причинам анализы на сифилис могут ошибочно стать
положительными. Это состояние может быть кратковременным или сохраняться
в течении нескольких лет. Ложные результаты можно условно поделить
на«острые»и«хронические».
«Острые» ложные результаты появляются из-за острой болезни
или травмы исохраняются в течение 6 месяцев. Причиной
их появления могут быть:
- Острые
инфекционные заболевания (как правило, с высокой температурой); - травма;
- инфаркт
миокарда; - вакцинация;
- отравление.
«Хронические» ложные результаты появляются на фоне
хронических состояний и могут повторяться более 6 месяцев.
К таким состояниям относятся:
- Заболевания
соединительной ткани; - туберкулез,
лепра и другие хронические бактериальные инфекции; - хронические
вирусные инфекции: ВИЧ, гепатиты В, С,D ит.д.; - заболевания
печени; - аутоиммунные
заболевания; - возрастные
изменения организма.
Ложноотрицательный результат возможен при следующих обстоятельствах
• ранняя стадия заражения, когда количество
трепонем в организме еще низкое;
•хроническое заболевание в стадии затихания, когда число антител снижается.
Кому можно верить? Сравним точность всех тестов на сифилис!
Хотя тесты на сифилис обладают довольно высокой точностью, иногда они
все равно могут ошибаться. Цель большинства анализов на сифилис—
проверить, есть ли в крови человека антитела, которые его организм
выработал для защиты от бледной трепонемы. Для такой проверки
исследователи берут либо настоящий возбудитель сифилиса (бледную трепонему),
либо ее искусственные аналоги.
Точность анализов зависит от многих технических условий, но одно
из самых важных— это материал, который используют для проверки. Если
для анализа берут искусственные аналоги бледной трепонемы (эти анализы так
и называются: не трепонемные), результат будет менее точным. Если
использовали реальную трепонему (трепонемные тесты)— анализ окажется
значительно точнее.
Выходит, что среди всех тестов на сифилис чаще всего ошибаются
нетрепонемные тесты: они больше остальных дают ложноположительный результат.
Поскольку они являются самыми дешевыми, их применяют для массового
обследования населения. А вот тех, у кого результат нетрепонемного
теста оказывается положительным, обследуют уже с помощью более дорогих точных
трепонемных тестов.
Для наиболее достоверных результатов вначале проводят один нетрепонемный
тест, а потом— вслучае положительного результата—
один трепонемный.
Правильное, вовремя начатое
лечение гарантирует быстрое выздоровление с минимумом остаточных явлений
Ошибки в диагностике сифилиса
Ошибки, допускаемые
врачами в диагностике сифилиса, являются
одной из причин, способствующих
распространению инфекции, развитию
тяжелых, нередко инвалидизирующих
поражений внутренних органов и нервной
системы, врожденного сифилиса.
Несвоевременное
распознавание сифилиса допускают врачи
всех специальностей, что связано с
недостаточным знанием клиники сифилиса,
патоморфозом инфекции, отсутствием
современной се-родиагнистики. Участились
атипичные проявления сифилом: панариции,
амигдалиты, внутриуретральные и анальные
шанкры, злокачественное течение с
пустулезными высыпаниями, особенно у
социально неадаптированных лиц.
Ошибки, допущенные
дерматовенерологами:
• баланопостит,
пузырьковый лишай, трихомонадная эрозия,
чесотка при диагнозе первичной сифиломы;
• токсидермия, розовый
лишай Жибера при диагностике сифилитической
розеолы;
• каплевидный
парапсориаз, красный плоский лишай,
псориаз, эпидермофития, пиодермия
вместо папулезных сифили-дов;
• сквамозная экзема,
сквамозная эпидермофития при диагнозе
ладонно-подошвенного сифилида;
• простой герпес,
афты, эрозивный вульвит, осложненный
геморрой при эрозивном сифилиде
слизистых оболочек.
Клиническая симптоматика
пустулезного, угревидного, оспеновидного,
импетигинозного, эктиматозного сифилиса
ошибочно принимается за нозологические
формы соответствующих наименований.
Сифилитическая алопеция
ошибочно расценивается как выпадение
волос в результате себореи, эндокринных,
нервных расстройств, интоксикаций.
Особые трудности
возникают в диагностике лентикулярного
сифилиса у гомосексуалистов,
протекающего по типу обезглавленного
сифилиса.
Язвенную форму
бугоркового и гуммозного сифилиса в
области голеней ошибочно диагностируют
как варикозные язвы, эктиматозную
пиодермию.
Имеет место
гипердиагностика скрытого сифилиса с
ложноположительными серологическими
реакциями при наличии хронических
инфекций, заболеваний крови, печени и
т.п. Скрытый сифилис диагностируется
при клинической симптоматике нейросифилиса
(с патологическими изменениями в
спинномозговой жидкости) и висцерального
сифилиса.
Нередко имеет место
поздняя диагностика сифилиса внутренних
органов и нервной системы: сифилитического
аортита, гепатита, сифилиса желудка,
печени, почек, менинговаскулярного
сифилиса, диффузного менинговаскулярного
сифилиса.
Ошибки, допускаемые
акушерами-гинекологами:
• острый вульвит,
пиодермия при диагнозе первичной
сифиломы;
• вульвит, интертриго,
пиодермия, геморрой при диагнозе
вторичных сифилидов в области половых
органов.
Ошибки, допускаемые
хирургами, проктологами, онкологами:
• фурункул, шанкриформная
пиодермия, при экстрагенитальной
локализации первичной сифиломы;
• геморрой, папиллома,
рак прямой кишки, парапроктит при
диагностировании вторичных сифилидов
в области заднего прохода.
Ошибки, допускаемые
терапевтами, ЛОР-специалистами,
стоматологами:
• ангина, шанкриформная
пиодермия при диагнозе сифилитического
шанкра в области миндалин, губ, десен;
• ангина, стоматит,
кандидоз при диагнозе папулезных
сифилидов слизистой оболочки полости
рта, зева.
Ошибки, допускаемые
терапевтами, фтизиатрами, инфекционистами:
• диагностика гриппа,
острых респираторных заболеваний,
вирусных инфекций, аллергических
высыпаний, лейкоза, лимфопролиферативных
высыпаний при манифестирующем сифилисе.
Следует учесть
особенности проявлений сифилиса у
ВИЧ-инфицированных: твердый шанкр
осложняется гангренизацией и фагеденизмом
с преобладанием экстрагенитальной
локализации; вторичный сифилис
проявляется необычным многообразием
и обилием папулезных элементов с
сильным зудом; выявлены новые виды
сифилидов — алопецийные
папулы и плоские узлы, развитие
паренхиматозных форм нейросифилиса
в пределах одного года заболевания
(Потекаев С.П., Потекаев B.C.,
1996).
В системе усиления
профилактических, противовенерических
мероприятий важная роль принадлежит
повышению квалификации врачей широкого
профиля в вопросах клиники, ранней
диагностики сифилиса.
Со значительными
трудностями и нередкими диагностическими
ошибками сопряжена диагностика сифилиса
у гомосексуалистов. Это объясняется
необычной локализацией твердого шанкра
и его характеристиками. Клиническими
особенностями первичного и вторичного
свежего сифилисе у гомосексуалистов
является локализация твердого шанкра
в анальной области, на слизистой оболочке
полости рта, красной каймы губ, языка,
реже миндалин. Анальные шанкры (чаше
одиночные) имеют щелевидную или овальную
форму, характеризуются болезненностью
и не всегда сопровождаются паховым
склераденитом. Твердые шанкры на
слизистой оболочке полости рта,
красной каймы губ, языка обычно
сопровождаются регионарным склераденитом.
Недооценка расположения твердого
шанкра в анальной области является
причиной запоздалой диагностики в
подавляющем большинстве случаев с
запущенными заразными симптомами
сифилиса у гомосексуалистов. У
гомосексуалистов, чаще пассивных,
больных вторичным свежим сифилисом
могут отсутствовать твердые шанкры
на половых органах. Поэтому важно не
пропустить экстрагенитальную первичную
сифилому. Твердые шанкры в области
ануса обычно располагаются в складках
и в области анального канала не более,
чем на 1-2 см от наружного
сфинктера. Часто больные обращаются к
проктологам, хирургам, которые ошибочно
диагностируют геморрой.
У 30%
больных сифилисом гомосексуалистов
выявляется генитальный хламидиоз,
обычно при отсутствии жалоб и клинических
проявлений, а также трихомониаз,
уреаплазмоз, гонорейный проктит.
У гомосексуалов
распространен вирусный гепатит В. У них
определяются высокочувствительные
энзимологические тесты по активности
в сыворотке крови аминотрансфераз.
Для выявления
гомосексуальных субъектов используются
характерные признаки анамнестического
порядка: указания на половые связи с
вымышленными женщинами, у которых
результаты клинико-серологического
обследования отрицательные;
эксгибициони-стсткие наклонности,
маскировка гомосексуальных наклонностей,
признаки феминизации у пассивных
гомосексуалистов; функциональные и
анатомические изменения анальной
области (воронкообразная втянутость
ануса, зияние заднепроходного отверстия,
расслабление сфинктера прямой кишки,
сглаженность складчатости ануса).
Прогресс в разработке
диагностических критериев, новых
информативных методик лабораторной
диагностики, своевременное использование
их и правильная трактовка полученных
результатов позволят уменьшить число
распознавания диагностических ошибок.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #