Однако немногие люди понимают, что результаты этого исследования могут быть искажены из-за неправильной подготовки пациента или недостаточных усилий, приложенных пациентом при проведении спирометрического теста. Помимо правильного выполнения теста и соблюдения пациентом установленных требований, также чрезвычайно важно контролировать измерительное оборудование и выполнять необходимые действия для обеспечения его точности.
Ошибки при выполнении теста
К наиболее частым ошибкам, возникающим при выполнении спирометрического теста, относятся:
- Предоставление ложных данных, касающихся возраста, пола, веса пациента, влияющих на нормы;
- Неверный инструктаж пациента, из-за которого он во время текста не прилагает максимальных усилий для выдыхания;
- Неправильная осанка обследуемого, слишком наклоненная или опущенная голова, или неверная поддержка рук во время обследования;
- Плохое прилегание губ к мундштуку, неверный захват мундштука пациентом, или, наоборот, чрезмерное прилегание с закрытием необходимых для теста отверстий;
- Слишком поздний выдох после начала теста;
- Частичный выдох пациента перед тем, как положить мундштук в рот;
- Слишком медленное начало выдоха испытуемым.
Плохая подготовка пациента к обследованию
Неправильная подготовка пациента к анализу также может повлиять на результаты. Однако, поскольку интерес пациента состоит не в том, чтобы перехитрить прибор, а в том, чтобы получить точную оценку состояния здоровья, каждый пациент, который хочет выяснить состояние своего здоровья, не будет придумывать способы, как обмануть спирометрию, но узнает об особенностях обследования и изучит его правила. Для этого очень важно, чтобы правильные измерения соответствовали следующим требованиям:
- Пациент не может приступать к тесту сразу после еды.
- Пациенту настоятельно рекомендуется следовать указанию в отношении питания: последний прием пищи должен быть за 2 часа до обследования. Во время измерения спирометрии для дыхания потребуется физическая нагрузка, и полный желудок может повлиять на результаты индивидуальных анализов.
- Пациенту необходимо воздерживаться от курения.
- Рекомендуется воздержаться от курения за 24 часа до спирометрии, однако для заядлых курильщиков, которые не могут выдерживать такое длительное время, минимальный период отказа от курения составляет 2 часа до процедуры.
- Пациент не может употреблять алкоголь.
- Медицинские рекомендации указывают на необходимость воздержаться от употребления алкоголя за 4 часа до обследования. Однако лучше не проводить тест, если пациент употреблял его накануне.
- Пациент должен быть одет в удобную одежду.
- Чтобы дыхательные мышцы могли свободно двигаться, и человек был способен правильно дышать, необходимо подобрать одежду, которая не давит на грудь или живот.
Пациенту следует воздерживаться от физических нагрузок
Чтобы результат теста был достоверным, необходимо начать его выполнять после достаточного отдыха и отказаться от интенсивных физических нагрузок за 30 минут до теста. К таким нагрузкам можно отнести, например, прогулку быстрым шагом, и бег к месту проведения теста. Также подъем по лестнице значительно увеличивает потребность организма в кислороде и влияет на активность дыхательной системы. Поэтому пациенту лучше до проведения теста отдохнуть и отказаться от физической нагрузки.
Пациенту необходимо временно прекратить прием некоторых лекарств

Как правило, человеку рекомендуется отказаться от приема препаратов за определенное количество часов до исследования:
- За 8 часов — ингаляционные бета-амиметики короткого действия,
- 12 часов — короткого действия: теофиллин и пероральные бетамиметики,
- 24 часа — пероральные бета-амиметики длительного действия, теофиллин с антилейкотриеновыми препаратами длительного действия,
- 48 часов — бетамиметики пролонгированного действия, теофиллин пролонгированного действия,
- 7 дней — тиотропий.
Пациент должен сотрудничать со специалистом
Многие научные исследования показывают, что результаты спирометрии могут значительно различаться в зависимости от приверженности пациента инструкциям персонала. Поэтому при проведении спирометрии необходимо в точности следовать рекомендациям, когда говорят, что нужно сделать, например, втянуть или выдуть как можно больше воздуха, и т.д.
Правильный контроль оборудования
Помимо метрологических требований, которым должны соответствовать спирометры, проверка их работоспособности должна проводиться регулярно, поэтому необходимо проводить некоторые контрольные мероприятия. Это:
- Проверка внешних условий, таких как барометрическое давление, температура, влажность, которые способствуют обеспечению соответствующего преобразования объемных значений в условия BTPS, а также важны для благополучия пациента.
- Контроль исправности аппаратных модулей. В устройствах, подключенных к компьютеру, такие функции выполняются соответствующим диагностическим программным обеспечением, и такие проверки должны выполняться каждый день.
- Проверка герметичности системы подключения. Несмотря на визуальную оценку состояния соединительных труб, также рекомендуется использовать постоянное давление, которое должно составлять 3 см H2O (3 гПа) в течение 1 минуты, и это давление не должно изменяться в течение этого времени. Проверку герметичности следует проводить ежедневно.
- Правильная калибровка оборудования. Его следует проводить трехлитровым калибровочным шприцем с разной скоростью плунжера — так, чтобы это делалось для разных расходов газа. Калибровку объема также следует выполнять ежедневно.
- Проверка характеристической линейности, которая также может быть выполнена калибровочным шприцем при разном расходе. Проверки линейности следует проводить ежеквартально.
При замене программного обеспечения поддержки тестирования всегда необходимо выполнять дополнительную повторную калибровку прибора и проверки линейности.
Использование метода спирометрии
Версия: Клинические рекомендации РФ 2018-2020 (Россия)
Категории МКБ:
Болезни органов дыхания (J00-J99)
Разделы медицины:
Пульмонология
Общая информация
Краткое описание
Российское Респираторное Общество
Методические рекомендации по использованию метода спирометрии
Краткая информация
Спирометрия представляет собой неинвазивный метод измерения воздушных потоков и объемов как функции времени с использованием форсированных маневров. Наиболее частым показанием к проведению спирометрического исследования является диагностика обструкции дыхательных путей. При обструктивных нарушениях происходит снижение экспираторных потоков, патофизиологической основной которого является повышение сопротивления дыхательных путей. Для оценки тяжести обструктивных нарушений в большинстве случаев используют степень отклонения ОФВ1 от должного значения.
Определение спирометрии
Спирометрия представляет собой неинвазивный метод измерения воздушных потоков и объемов как функции времени с использованием форсированных маневров [1].
Показания к спирометрии [2]
1) установление причины респираторных жалоб больного, клинических симптомов либо отклонений в лабораторных показателях;
2) оценка влияния болезни на легочную функцию;
3) скрининг популяций людей с высоким риском легочных заболеваний;
4) предоперационная оценка риска;
5) оценка прогноза заболевания;
6) оценка функционального состояния перед участием пациента в программах с физическими нагрузками высокого уровня.
Наблюдение:
1) оценка эффективности лечебных мероприятий;
2) мониторирование течения заболевания с нарушением легочной функции;
3) наблюдение за популяциями лиц, подвергающихся воздействию неблагоприятных факторов;
4) мониторирование побочных эффектов лекарств с известной способностью вызывать повреждения легких.
Экспертная оценка нетрудоспособности
1) обследование больного перед началом реабилитации;
2) оценка рисков как части экспертной оценки нетрудоспособности;
3) экспертная оценка состояния здоровья по другим юридическим поводам.
1) эпидемиологические исследования;
2) расчет должных значений спирометрических показателей;
3) клинические исследования.
Противопоказания к спирометрии
Спирометрия не имеет абсолютных противопоказаний, но маневр форсированного выдоха следует выполнять с осторожностью:
1) у больных с развившимся пневмотораксом и в течение 2 нед после его разрешения [3];
2) в первые 2 недели после развития инфаркта миокарда, после офтальмологических и полостных операций [3];
3) при выраженном продолжающемся кровохарканье [3];
4) при тяжелой бронхиальной астме [3].
Лечение
ТЕХНИЧЕСКИЕ УСЛОВИЯ
Все спирометры должны удовлетворять минимальным техническим требованиям, которые достаточны для повседневной клинической практики. Соблюдение этих требований необходимо для точности измерений и минимизации вариабельности результатов. В отдельных ситуациях, например, в некоторых клинических исследованиях, объем технических требований может быть увеличен.
Спирометр должен позволить оценивать объем воздуха в течение ≥15 сек и измерять объемы не менее 8 л с точностью как минимум ± 3%, или ± 0,05 л, а воздушные потоки – от нуля до 14 л/с [2]. Для оптимального контроля за качеством измерений спирометр должен оснащаться дисплеем, на котором отражается кривая поток-объем или объем-время, для визуальной оценки каждого выполненного маневра перед началом следующего. Для оценки воспроизводимости повторных маневров в течение одного исследования желательно, чтобы все кривые в данном исследовании накладывались на дисплее друг на друга.
Калибровка спирометра
Все спирометрические параметры измеряют при условиях окружающей среды ATPS-условиях измерения (ambient temperature pressure saturated = лабораторные условия): температура (Татм.) и давление (Ратм.) окружающей среды, при полном насыщении водяным паром (РН2О = давление насыщенного пара при Tатм.). Далее необходимо преобразовать полученные данные в условия измерения BTPS (body temperature pressure saturated = условия организма): температура тела (37 °С = 310 K), окружающее давление (Pатм.) и полное насыщение водяным паром (РН2О = 6,3 кПа) [2]. При калибровке спирометра должны вноситься соответствующие поправки.
Как правило, все спирометры рассчитаны на работу при температуре окружающего воздуха не менее 17 °С и при снижении температуры ниже этого значения могут искажать результаты измерений. Если спирометр рассчитан на работу при более низких температурах, это должно быть указано в инструкции от производителя [2].
Перед началом работы необходимо калибровать спирометр (табл. 1); это неотъемлемая часть международных требований качественной лабораторной практики.
Калибровка – процедура, во время которой устанавливается взаимосвязь между параметрами потоков и объемов, рассчитанными сенсором, и реальными величинами. Помимо этого, существует процедура проверки калибровки, во время которой исследователь удостоверяется, что спирометр по-прежнему находится в пределах калибровки (±3% от параметров калибровки) [2]. Если спирометр не соответствует параметрам калибровки, выполняют новую калибровку. Проверка калибровки проводится ежедневно или чаще, если это оговорено в инструкции от производителя.
Объем шприца, используемого для калибровки объема, должен составлять 3 литра и иметь точность ±15 мл, или ±0,5% от всего диапазона измерений [2]. Калибровка самого шприца проводится с периодичностью, указанной в инструкции от производителя. Кроме того, время от времени (например, ежемесячно) шприцы следует проверять на утечку воздуха; для этого надо попытаться опорожнить шприц при закрытом выходном отверстии. Внеплановые калибровки шприца должны проводиться при его повреждении.
Калибровочный шприц должен храниться в помещении с той же температурой и влажностью воздуха, что и в помещении, где проводится спирометрия. Лучше всего хранить калибровочный шприц рядом со спирометром, но вне доступа прямых солнечных лучей и вдали от источников тепла.
Калибровка объема должна выполняться не реже чем 1 раз в день однократным введением в спирометр 3 л воздуха из калибровочного шприца [2]. Благодаря ежедневной калибровке можно выявить нарушение точности измерений в пределах одного дня. В особых ситуациях (при скрининге больших популяций, быстром изменении температуры воздуха и т.д.) требуются более частые калибровки.
Спирометры, измеряющие поток и объем, должны ежедневно проверяться на предмет утечки воздуха. Обнаружить утечку можно, создавая постоянное положительное давление ≥3 см вод.ст. (0,3 кПа) на выходе спирометра (желательно с учетом загубника). При наличии утечки объем через 1 мин снизится более чем на 30 мл через 1 мин [2].
Спирометры, измеряющие объем, не реже 1 раза в 3 мес следует калибровать пошагово на протяжении всего измеряемого диапазона с помощью калибровочного шприца или другого эквивалентного стандартного объема. Измеренный объем должен отличаться от должного не более чем на ±3,5%, или на 65 мл [2].
Спирометры, измеряющие поток, должны калиброваться ежедневно с помощью 3-литрового шприца, который опорожняют как минимум трижды с тем, чтобы получить несколько потоков между 0,5 и 12 л/с. Объем воздуха при каждом потоке должен соответствовать требованиям точности на ±3,5% [2].
Таблица 1. Варианты и периодичность калибровки спирометра [2].
Объем легких можно измерить двумя способами. В первом случае непосредственно измеряется объем вдыхаемого или выдыхаемого воздуха и время. Строится график зависимости объема легких от времени — кривая объем–время (спирограмма) (рис.1, а). В другом случае измеряется поток и время, а объем рассчитывают, умножая поток на время. Строится график зависимости объемной скорости потока от объема легких — кривая поток–объем (рис.1, б).
Рисунок 1. а) Спирограмма форсированного выдоха. ФЖЕЛ – форсированная жизненная емкость легких, ОФВ1 – объем форсированного выдоха за 1 секунду, СОС25-75 – средняя скорость форсированного экспираторного потока на уровне 25-75% ФЖЕЛ. б) Нормальная петля поток-объем, полученная при максимальных вдохе и выдохе. ПОСвыд – пиковая объемная скорость выдоха. равная 10,3 л/сек; МОС25, МОС50 и МОС75 – максимальные объемные скорости, когда пациент выдохнул соответственно 25, 50 и 75% объема ФЖЕЛ, равные 8,8 л/сек, 6,3 л/сек и 3,1 л/сек. МОС50вд – максимальная объемная скорость, когда пациент вдохнул 50% ФЖЕЛ, равная 7,5 л/сек. Обычно МОС50вд в 1,5 раза больше МОС50выд.
Таким образом, обе кривые отражают одинаковые параметры: интегральное выражение скорости воздушного потока дает объем, который, в свою очередь, можно представить как функцию времени. И наоборот, объем выдыхаемого воздуха можно дифференцировать относительно времени, чтобы определить скорость потока. Представление результатов спирометрии в виде кривой поток–объем является наиболее простым для интерпретации и наиболее информативным.
Спирометрическое исследование можно проводить при спокойном и при форсированном дыхании.
При спокойном дыхании необходимо оценить паттерн дыхания, определить жизненную емкость легких (ЖЕЛ) и ее составляющие: резервный объем выдоха (РОвыд) и емкость вдоха (Евд). ЖЕЛ – максимальный объем воздуха, который можно вдохнуть или выдохнуть — является основным показателем, получаемым при спирометрии на фоне спокойного дыхания. Измерение ЖЕЛ может быть проведено одним из нижеследующих способов [4]:
1. ЖЕЛ вдоха (ЖЕЛвд): измерение производится пациенту в расслабленном состоянии без излишней спешки, но в то же время проводящему исследование не следует умышленно сдерживать пациента. После полного выдоха делается максимально глубокий вдох.
2. ЖЕЛ выдоха (ЖЕЛвыд): измерение производится в аналогичной манере из состояния максимально глубокого вдоха до полного выдоха.
3. Двустадийная ЖЕЛ: ЖЕЛ определяется в два этапа как сумма емкости вдоха и резервного объема выдоха.
Для определения жизненной емкости легких рекомендуется измерять ЖЕЛвд; если же это невозможно, то в качестве альтернативы может быть использован показатель ЖЕЛвыд. Двустадийная ЖЕЛ не рекомендуется для рутинного использования; однако ее определение иногда может быть полезным при обследовании больных с тяжелой одышкой.
С помощью маневра форсированного выдоха измеряют форсированную жизненную емкость легких (ФЖЕЛ) и показатели объемной скорости воздушного потока.
Измерение ФЖЕЛ может быть проведено различными способами (максимальный вдох делается после спокойного или после полного выдоха, перед форсированным выдохом делается или нет пауза). Но предшествующий маневру ФЖЕЛ вдох оказывает существенное влияние на экспираторные скоростные показатели, поэтому для получения максимальных результатов исследования мы рекомендуем после спокойного выдоха делать максимально глубокий вдох и сразу же после этого без паузы выдохнуть весь воздух с максимальным усилием. Пауза на высоте вдоха может вызвать «стрессовое расслабление» со снижением эластической тяги и увеличением растяжимости дыхательных путей, что ведет к уменьшению скорости выдоха [4].
Маневр ФЖЕЛ можно разделить на 3 этапа: максимальный вдох, форсированный выдох и продолжение выдоха до конца исследования [2]. Рекомендуется, чтобы исследователь сначала продемонстрировал пациенту правильное выполнение маневра.
Все исследования легочной функции выполняются с носовым зажимом либо зажатием ноздрей пальцами, загубник спирометра следует плотно обхватить губами и зубами. После максимально глубокого вдоха (от уровня функциональной остаточной емкости) пациент должен сделать мощный выдох с максимальным усилием, продолжая его до полного опорожнения легких. Во время маневра рекомендуется словами и жестами поощрять пациента делать максимально мощный выдох и продолжать его максимально долго. В то же время следует внимательно наблюдать за пациентом во избежание нежелательных явлений, связанных с резким и глубоким выдохом (например, синкопальных состояний). Одновременно необходимо следить за графическим отражением результатов теста на дисплее спирометра, что позволяет визуально оценить качественность маневра. Если пациент жалуется на головокружение или другое ухудшение самочувствия, следует сделать паузу до исчезновения нежелательных явлений или прекратить исследование. Уменьшение усилия при форсированном выдохе приводит к завышению спирометрических показателей и неправильной интерпретации результатов исследования [2].
Подготовка к спирометрии
Перед началом исследования рекомендуется:
1) проверить калибровку спирометра;
2) задать пациенту вопросы о недавнем курении перед исследованием, имеющихся заболеваниях, использовании лекарственных препаратов, которые могут повлиять на результаты;
3) измерить рост и вес пациента;
4) внести данные о пациенте в спирометр;
5) правильно усадить пациента перед спирометром: пациент должен сидеть с прямой спиной и слегка приподнятой головой. Спирометрию рекомендуется выполнять в положении пациента сидя в кресле с подлокотниками, но без колесиков. Если особые обстоятельства требуют проведения исследования в положении пациента стоя или каком-либо другом, это должно отражаться в протоколе исследования.
6) объяснить и показать пациенту, как правильно выполнить дыхательный маневр;
7) при наличии у пациента съемных зубных протезов не рекомендуется снимать их перед исследованием, чтобы не нарушать геометрию ротовой полости. Однако иногда плохо установленные протезы не позволяют пациенту герметично обхватывать загубник и становятся причиной утечки воздуха; в этой ситуации рекомендуется повторить дыхательный маневр после снятия протезов [2].
Курение пациента должно быть исключено как минимум за 1 час, употребление алкоголя – за 4 ч до исследования, значительные физические нагрузки – за 30 мин до исследования. Одежда пациента не должна стягивать грудную клетку и живот. В течение 2 ч перед исследованием не рекомендуется обильный прием пищи [3].
Критерии качества спирометрии
Начало исследования. Начало теста (нулевая точка, от которой начинается измерение всех время-зависимых параметров спирометрии) определяется методом обратной экстраполяции. Согласно этому методу, нулевая точка – это точка пересечения касательной линии к кривой объем-время до горизонтальной оси (рис. 2). Объем экстраполяции не должен превышать 5% от ФЖЕЛ, или 0,150 л [2]. Увеличение объема экстраполяции происходит при медленном начале маневра форсированного выдоха.
Завершение исследования. Для оценки достаточного экспираторного усилия пациента и определения момента завершения теста рекомендуется использовать 2 критерия:
1) пациент не может продолжать выдох. Несмотря на активную словесную стимуляцию продолжать выдох как можно дольше пациент может прекратить дыхательный маневр в любой момент, особенно при появлении дискомфортных ощущений.
2) объем на кривой объем-время перестает меняться (<0,025 л за ≥1 сек) (кривая достигает плато), при этом длительность выдоха у детей от 5 до 10 лет не менее 3 сек, а у детей старше 10 лет и у взрослых не менее 6 сек. У пожилых пациентов с выраженной бронхиальной обструкцией для достижения плато нередко требуется больше 6 сек, однако даже в этой ситуации не рекомендуется продолжать выдох больше 15 сек. С другой стороны, плато может быть достигнуто слишком рано даже при продолжительности форсированного выдоха более 6 сек, если пациент перекрывает дыхательные пути надгортанником [2].
Рисунок 2. Расчет объема обратной экстраполяции (Vоэ) = 146 мл, при форсированной емкости легких равной 3 литра, объем обратной экстраполяции=4,9 %.
Завершение исследования. Для оценки достаточного экспираторного усилия пациента и определения момента завершения теста рекомендуется использовать 2 критерия:
1) пациент не может продолжать выдох. Несмотря на активную словесную стимуляцию продолжать выдох как можно дольше пациент может прекратить дыхательный маневр в любой момент, особенно при появлении дискомфортных ощущений.
2) объем на кривой объем-время перестает меняться (<0,025 л за ≥1 сек) (кривая достигает плато), при этом длительность выдоха у детей от 5 до 10 лет не менее 3 сек, а у детей старше 10 лет и у взрослых не менее 6 сек. У пожилых пациентов с выраженной бронхиальной обструкцией для достижения плато нередко требуется больше 6 сек, однако даже в этой ситуации не рекомендуется продолжать выдох больше 15 сек. С другой стороны, плато может быть достигнуто слишком рано даже при продолжительности форсированного выдоха более 6 сек, если пациент перекрывает дыхательные пути надгортанником [2].
При несоблюдении критериев завершения теста полученные результаты не могут расцениваться как приемлемые. В то же время раннее завершение теста не является поводом для полного исключения результатов данного маневра из анализа; показатель ОФВ1, полученный в маневре с ранним завершением выдоха, вполне приемлем.
Кашель не должен прерывать дыхательный маневр. Кашель в первую секунду форсированного выдоха влияет на величину ОФВ1.
Утечка воздухи из ротовой полости. При неплотном прилегании губ к загубнику возникает утечка воздуха из ротовой полости, что приводит к занижению спирометрических показателей. Некоторым пациентам со слабостью мышц, перенесшим мозговой инсульт или просто пожилого возраста трудно поддерживать герметичный обхват загубника губами в течение всего исследования; в таких ситуациях рекомендуется, чтобы пациент дополнительно фиксировал губы вокруг загубника пальцами рук. Иногда причиной утечки могут быть съемные зубные протезы; в этом случае рекомендуется проводить исследование со снятыми протезами.
Обструкция загубника языком возникает, если язык попадает перед загубником.
Для получения воспроизводимых результатов необходимо получить не менее трех технически удовлетворительных маневра, соответствующих перечисленным критериям приемлемости (рис. 3).
Рис. 3. Наиболее частые ошибки при выполнении маневра форсированного выдоха А – медленное начало, Б – недостаточное усилие, В – кашель, Г – ранее завершение выдоха [6].
Воспроизводимость дыхательных маневров. Помимо технической приемлемости каждого маневра, необходимо оценить степень вариабельности между ними (воспроизводимость). Критерии воспроизводимости включают [2]:
— разница между двумя наибольшими ФЖЕЛ ≤150 мл;
— разница между двумя наибольшими ОФВ1 ≤150 мл;
Если абсолютные значения ФЖЕЛ не превышают 1 л, допустимая разница между маневрами должна составлять не более 100 мл.
Если разница между выполненными технически приемлемыми маневрами не соответствует этим критериям, рекомендуется провести дополнительные маневры, однако нежелательно выполнять за одно исследование более 8 маневров. Иногда между маневрами пациенту следует дать отдохнуть в течение нескольких минут.
Показатели спирометрии
С помощью маневра форсированного выдоха измеряют ФЖЕЛ и показатели объемной скорости воздушного потока (ОФВ1, отношение ОФВ1/ФЖЕЛ, СОС25-75, максимальные объемные скорости на уровнях 25, 50 и 75% ФЖЕЛ, ПОСвыд) [4].
Форсированная жизненная емкость легких (ФЖЕЛ)
ФЖЕЛ – максимальный объем воздуха, который человек может выдохнуть после максимально глубокого вдоха. ФЖЕЛ снижается при многих видах патологии, а повышается только в одном случае – при акромегалии. При этом заболевании все остальные легочные параметры остаются нормальными.
1. Патология легочной ткани (резекция легких, ателектаз); состояния, при которых уменьшается растяжимость легочной ткани (фиброз, застойная сердечная недостаточность). При обструктивных легочных заболеваниях ФЖЕЛ также снижается за счет замедления опорожнения легких.
2. Патология плевры и плевральных полостей (утолщение плевры, плевральный выпот, опухоли плевры с распространением на легочную ткань).
3. Уменьшение размеров грудной клетки. Легкие не могут расправляться и спадаться в полной мере, если движения грудной стенки (в том числе брюшного компонента) ограничены.
4. Нарушение нормальной работы дыхательных мышц, в первую очередь диафрагмы, межреберных мышц и мышц брюшной стенки, которые обеспечивают расправление и опустошение легких.
Таким образом, нетрудно установить причину снижения ФЖЕЛ в каждом конкретном случае.
Следует помнить, что ФЖЕЛ — это максимальная форсированная экспираторная жизненная емкость легких, у больных с обструктивными заболеваниями легких ФЖЕЛ может быть существенно меньше, чем ЖЕЛ, измеренная при спокойном дыхании.
При тяжелых обструктивных заболеваниях легких время выдоха может превышать 15-20 секунд, а экспираторный поток в конце маневра может быть настолько мал, что спирометр с трудом воспринимает его. Выполнение длительного форсированного выдоха может быть затруднительным и вызывать неприятные ощущения у пациента. Во избежание этих явлений вместо ФЖЕЛ в последнее время используют показатель ОФВ6 – объем воздуха, выдыхаемого за 6 секунд. У здоровых лиц ОФВ6 ненамного меньше ФЖЕЛ. Кроме того, ОФВ6 лучше воспроизводим, чем ФЖЕЛ. Отношение ОФВ1/ОФВ6 отражает степень ограничения воздушного экспираторного потока и позволяет прогнозировать снижение ОФВ1 у курильщиков. В отличие от маневра ФЖЕЛ, более короткий маневр ОФВ6, не требующий достижения плато на кривой объем-время, снижает риск развития синкопальных состояний у тяжелых больных во время исследования и уменьшает утомляемость как пациента, так и медицинского персонала. Вместе с тем должные величины ОФВ6 не вполне разработаны, поэтому пока рекомендуется по-прежнему оперировать традиционным ФЖЕЛ.
Объем форсированного выдоха за 1 секунду (ОФВ1)
Из всех показателей наиболее важным является максимальный объем воздуха, который человек может выдохнуть за первую секунду маневра ФЖЕЛ – ОФВ1. Он относительно независим от усилия, приложенного во время маневра выдоха, и отражает свойства легких и дыхательных путей. ОФВ1 – наиболее воспроизводимый, часто используемый и самый информативный показатель спирометрии.
При снижении скорости воздушного потока, например, при эмфиземе, ХОБЛ, бронхиальной астме, муковисцидозе, ОФВ1 снижается соответственно тяжести обструкции. ФЖЕЛ при этом также уменьшается, но, как правило, в меньшей степени. При рестриктивных нарушениях (ограничении расправления легких), например при легочном фиброзе, ОФВ1 также снижается. Возникает вопрос: как различить, что явилось причиной снижения ОФВ1 — рестрикция или обструкция? Для ответа на этот вопрос необходимо вычислить соотношение ОФВ1/ФЖЕЛ.
Соотношение ОФВ1/ФЖЕЛ
Важным спирометрическим показателем является отношение ОФВ1/ФЖЕЛ, которое обычно выражается в процентах и является модификацией индекса Тиффно (ОФВ1/ЖЕЛвд, где ЖЕЛвд – максимальный объем воздуха, который можно вдохнуть после полного спокойного выдоха). Объем воздуха, выдыхаемый за первую секунду, представляет собой достаточно постоянную долю ФЖЕЛ независимо от размера легких. У здорового человека это соотношение составляет 75–85%, но с возрастом скорость выдоха снижается в большей степени, чем объем легких, и отношение несколько уменьшается. У детей, наоборот, скорости воздушных потоков высокие, поэтому соотношение ОФВ1/ФЖЕЛ у них, как правило, выше – около 90%. При обструктивных нарушениях отношение ОФВ1/ФЖЕЛ снижается, поскольку ОФВ1 снижается соответственно тяжести обструкции. ФЖЕЛ при этом также уменьшается, но, как правило, в меньшей степени. При легочной рестрикции без обструктивных изменений ОФВ1 и ФЖЕЛ снижаются пропорционально, следовательно, их соотношение будет в пределах нормальных величин или даже немного выше. Таким образом, при необходимости дифференцировать обструктивные и рестриктивные нарушения оценивают соотношение ОФВ1/ФЖЕЛ.
Другие показатели максимального экспираторного потока
СОС25-75 – средняя объемная скорость в средней части форсированного экспираторного маневра между 25% и 75% ФЖЕЛ. Этот показатель можно измерить непосредственно по спирограмме либо рассчитать по кривой поток–объем. Некоторые исследователи считают, что СОС25-75 более чувствителен, чем ОФВ1, при диагностике ранних стадий бронхиальной обструкции [20], однако он имеет более широкий диапазон нормальных значений.
Максимальные объемные скорости экспираторного потока (МОС25, МОС50 и МОС75) на разных уровнях ФЖЕЛ (25%, 50% и 75%, соответственно) (см. рис. 1, б) не обладают высокой воспроизводимостью, подвержены инструментальной ошибке и зависят от приложенного экспираторного усилия, поэтому не играют существенной роли при определении типа и тяжести нарушений легочной вентиляции.
Пиковая объемная скорость выдоха (ПОСвыд), которая также называется максимальной экспираторной скоростью – показатель, который измеряется в течение короткого отрезка времени сразу после начала выдоха и выражается либо в л/мин, либо в л/сек. ПОСвыд в большей степени, чем другие показатели, зависит от усилия пациента: для получения воспроизводимых данных пациент должен в начале выдоха приложить максимум усилия. Существуют недорогие портативные приборы (пикфлоуметры) для измерения ПОСвыд в домашних условиях и самоконтроля пациентами своего состояния, что получило широкое распространение у больных с бронхиальной астмой.
Все эти показатели, как и ОФВ1, могут снижаться и у больных с рестриктивными нарушениями.
Максимальные инспираторные потоки
Современные спирометры измеряют не только экспираторные, но и инспираторные потоки, в первую очередь, максимальный инспираторный поток (или пиковая объемная скорость вдоха — ПОСвд). При этом испытуемый выполняет маневр ФЖЕЛ и затем делает максимально быстрый и полный вдох, который отражается спирометром в виде инспираторной кривой. Сочетание кривых вдоха и выдоха дает полную петлю поток–объем.
При повышенном сопротивлении дыхательных путей снижаются как экспираторные, так и инспираторные максимальные потоки. Однако в отличие от выдоха, при котором максимальные потоки ограничены, не существует механизмов, ограничивающих максимальные инспираторные потоки. Поэтому ПОСвд в большой степени зависит от приложенного усилия, а ее измерение не получило широкого распространения, за исключением выявления патологии верхних дыхательных путей.
Особенности спирометрии у детей
Спирометрия может выполнять у детей не моложе 5 лет [2]. Большинство детей начиная с возраста 9 лет способны выполнить маневр форсированного выдоха, удовлетворяющий тем же критериям, которые применимы у взрослых пациентов [5], однако для детей до 9 дет необходимо соблюдать некоторые правила. Желательно, чтобы специалист, обследующий ребенка, имел опыт выполнения функциональных исследований у детей. В лаборатории, занимающейся обследованием маленьких детей, должна быть очень доброжелательная атмосфера, можно использовать игрушки, соответствующие возрасту маленьких пациентов. Перед началом исследования ребенку следует объяснить в доступной манере, что он должен делать. Хорошие результаты дает применение визуальной «обратной связи» (изображение свечей или других картинок на дисплее спирометра, меняющихся при выполнении ребенком форсированного выдоха). Даже если первые попытки были неудачными, продолжение исследования в большинстве случаев позволяет ребенку привыкнуть к обстановке и лучше выполнить дыхательный маневр. Не рекомендуется обследовать детей в лабораториях для взрослых пациентов, в которых обстановка не адаптирована к особенностям детей [2].
Во время тестирования исследователь должен внимательно наблюдать за ребенком для своевременного устранения утечки воздуха и контроля за правильностью выполнения дыхательного маневра. [5]. Для оценки качества выполненного маневра, как и у взрослых, используют метод обратной экстраполяции. Если объем обратной экстраполяции превышает 80 мл, или 12,5 % ФЖЕЛ, этот маневр может быть сохранен для дальнейшего анализа при отсутствии других дефектов [5]. Для детей младшего возраста преждевременным завершением маневра форсированного выдоха считается прекращение маневра на уровне более 10% от пиковой скорости выдоха. ФЖЕЛ и форсированные экспираторные потоки, полученные в таком маневре, не должны использоваться для анализа [5].
В идеале, при проведении спирометрии ребенку достаточно получить 2 приемлемых кривых поток-объем, в которых ФЖЕЛ и ОФВ1 отличаются не более чем на 0,1 л, или 10% от максимальных значений. Но даже при получении единственной кривой, удовлетворяющей техническим требованиям, она может использоваться для анализа, однако в протоколе исследования должно быть отражено число технически удовлетворительных маневров и степень воспроизводимости результатов. Как и у взрослых, у детей для анализа выбирают кривую с максимальными значениями ФЖЕЛ и ОФВ1 [5].
У детей моложе 6 лет не должны использоваться должные величины, применяемые у взрослых пациентов. В литературе предложены несколько различных уравнений для расчета должных величин у детей этого возраста [5].
ИНТЕРПРЕТАЦИЯ РЕЗУЛЬТАТОВ
Выбор результата для анализа
ФЖЕЛ и ОФВ1 выбирают не менее чем из трех воспроизводимых технически приемлемых маневров. Результаты исследования анализируют по маневру с максимальными ФЖЕЛ и ОФВ1 [2].
Должные величины
Существуют различные таблицы и формулы для расчета должных величин показателей спирометрии. В большинстве случаев исследования по разработке должных величин ограничиваются уравнениями расчета средних значений, которые получают при обследовании здоровых некурящих людей. Практика использования 80% от должных значений в качестве фиксированного значения для нижней границы нормальных значений (НГН) ФЖЕЛ и ОФВ1 приемлема у детей, но может приводить к существенным ошибкам при интерпретации функции легких у взрослых. Использование 70% в качестве нижней границы нормы для отношения ОФВ1/ФЖЕЛ приводит к значительному числу ложно-положительных результатов (гиподиагностике хронической обструктивной болезни легких (ХОБЛ)) у мужчин в возрасте старше 40 лет и у женщин старше 50 лет и к гипердиагностике ХОБЛ у пожилых лиц, никогда не куривших и не имеющих характерных клинических симптомов. Как известно, с возрастом соотношение ОФВ1/ФЖЕЛ снижается, поэтому некоторые авторы для диагностики ХОБЛ у людей старше 70 лет рекомендуют использовать для ОФВ1/ФЖЕЛ 65% порог нормы.
Для скоростных показателей НГН составляет 60% от должных значений.
При выборе должных значений необходимо сравнить данные, получаемые с помощью выбранных уравнений должных значений, с собственными измерениями, проведенными на репрезентативной выборке здоровых лиц. Следует выбрать те уравнения должных значений, при которых у взрослых разница между измеренными и рассчитанными значениями является минимальной. У детей ориентируются на минимальную разницу логарифмов измеренных и рассчитанных значений. Чтобы быть уверенным, что выбранные должные значения приемлемы, необходимо обследовать достаточно большое число добровольцев (около 100). К сожалению, это трудновыполнимо для большинства лабораторий.
При использовании должных величин следует избегать экстраполяции за указанный диапазон роста и возраста. Если все же возраст или рост пациента выходят за границы популяции, для которой были разработаны должные значения, то в интерпретации необходимо указать, что была проведена экстраполяция.
Должные величины зависят от антропометрических параметров (в основном от роста), пола, возраста, расы. Чем выше человек, тем больше его легкие и протяженность дыхательных путей и, следовательно, максимальная экспираторная скорость. При вычислении нормальных значений для людей с кифосколиозом вместо роста в формулу следует поставить размах рук. У женщин объем легких меньше, чем у мужчин такого же роста. С возрастом эластичность легочной ткани снижается, в результате происходит снижение объема и скорости выдоха. Вместе с тем следует принимать во внимание и индивидуальные вариации нормы. Например, легочные заболевания могут возникать у людей с исходными показателями легочных объемов и потоков выше среднего уровня и, несмотря на снижение их на фоне заболевания относительно исходных значений, они по-прежнему могут оставаться в пределах, нормальных для популяции в целом.
Анализ результатов спирометрии
Интерпретация результатов спирометрии строится на анализе основных спирометрических параметров (ОФВ1, ЖЕЛ, ОФВ1/ЖЕЛ).
Интерпретация результатов функционального исследования должна быть четкой, краткой и информативной. Простая констатация фактов, что какие-то показатели в норме, а какие-то снижены, не годится. В идеале, к интерпретации результатов функционального исследования должны применяться принципы клинического принятия решения, где вероятность болезни после проведения исследования оценивается с учетом вероятности болезни до проведения исследования, качества исследования, вероятности ложно-положительной и ложно-отрицательной интерпретации, и, наконец, непосредственно результатов исследования и должных значений. Это часто невозможно, потому что интерпретация многих, если не большинства, исследований проводится при отсутствии какой-либо клинической информации. Чтобы улучшить ситуацию, по возможности следует спрашивать врачей, направляющих пациента на исследование, на какой клинический вопрос необходимо ответить, а также до исследования поинтересоваться у пациента, почему его направили в лабораторию. В этом отношении также желательно записать респираторные симптомы (например, кашель, мокрота, хрипы и одышка), недавнее использование бронхорасширяющих препаратов, анамнез курения.
Интерпретация будет более точной при учете клинического диагноза, данных рентгенограммы грудной клетки, концентрации гемоглобина и любых подозрений на нейро-мышечные заболевания или обструкцию верхних дыхательных путей.
Обструктивные вентиляционные нарушения
Наиболее частое показание к проведению спирометрического исследования – выявление обструкции дыхательных путей и оценка ее выраженности. Обструктивный тип вентиляционных нарушений характеризуется снижением соотношения ОФВ1/ФЖЕЛ при нормальной ФЖЕЛ. Патофизиологической основной снижения максимального экспираторного потока при бронхиальной обструкции является повышение сопротивления дыхательных путей, однако при недостаточном усилии, приложенном пациентом во время выполнения маневра ФЖЕЛ, максимальный экспираторный поток также будет снижен. Дифференцировать эти ситуации можно при количественной оценке усилия пациента, измерив плевральное давление (с помощью внутрипищеводного баллона) или компрессионный объем при проведении бодиплетизмографии.
Ранними признаками обструктивных нарушений вентиляции у пациентов без клинических проявлений, возможно, могут служить изменение формы экспираторной кривой поток-объем и снижение скоростных показателей, измеренных при низких легочных объемах во время теста ФЖЕЛ (СОС25-75, МОС50, МОС75) (рис. 4), однако в настоящее время не существует убедительных доказательств существования таких корреляционных связей. Более того, значительная вариабельность показателей затрудняет интерпретацию индивидуальных отклонений от должных значений.
Рисунок 4. Кривые поток-объем у больных с обструктивными заболеваниями органов дыхания: а) и б) — бронхиальной астмой и в) эмфиземой легких.
При обструктивных нарушениях происходит снижение экспираторных потоков, и кривая пациента располагается под должной кривой (см. рис. 4). Кроме того, обычное линейное снижение скорости потока на кривой поток-объем нарушается, ее нисходящее колено приобретает вогнутую форму. Нарушение линейности нижней половины кривой поток-объем является характерной чертой обструктивных нарушений вентиляции и предполагает наличие бронхиальной обструкции, даже когда ФЖЕЛ и ОФВ1 не выходят за пределы нормальных значений. Выраженность изменений формы кривой зависит как от тяжести обструктивных нарушений, так и от нозологической формы. Причиной этого чаще всего является сужение просвета дыхательных путей при бронхиальной астме, ХОБЛ, эмфиземе, муковисцидозе, сдавление крупных бронхов и трахеи опухолью извне, стенозирование эндофитно растущей опухолью, рубцовой тканью, инородным телом. При подозрении на бронхиальную астму следует провести бронходилатационный тест, а при необходимости — бронхоконстрикторный тест. Для оценки выраженности эмфиземы следует исследовать общую емкость легких и диффузионную способность легких.
Особое внимание следует уделить синхронному снижению ОФВ1 и ФЖЕЛ, при котором отношение ОФВ1/ФЖЕЛ остается нормальным или почти нормальным. Такие изменения спирограммы чаще всего наблюдаются, если пациент делает вдох или выдох не полностью или если поток настолько медленный, что для выдыхания всего воздуха из легких требуется слишком большая продолжительность выдоха. В этом случае дистальный отдел кривой поток-объем будет вогнутым (МОС75 снижена). Измерение ЖЕЛ (инспираторной или экспираторной) поможет более точно оценить отношение ОФВ1 к максимальному объему легких. Другая возможная причина одновременного снижения ОФВ1 и ФЖЕЛ — коллапс мелких дыхательных путей в начале выдоха. Если такие изменения наблюдаются при выполнении маневра с максимальным усилием, достоверный прирост ОФВ1 после ингаляции бронхолитика подтвердит наличие экспираторного коллапса. Достоверное увеличение ОФВ1, ФЖЕЛ или обоих параметров после ингаляции бронхолитика свидетельствует об обратимости обструктивных нарушений.
Обструкция верхних дыхательных путей. Форма максимальной кривой поток-объем существенно отличается от должной при обструкции верхних дыхательных путей. Своеобразная форма кривой поток-объем при поражениях верхних дыхательных путей обусловлена различным воздействием динамических факторов на экстра- и интраторакальные дыхательные пути. На экстраторакальные дыхательные пути влияет атмосферное давление, на интраторакальные – внутриплевральное. Разница между внешним давлением (атмосферным или плевральным) и давлением внутри дыхательных путей называется трансмуральным давлением. Положительное трансмуральное давление создает компрессию и уменьшает просвет дыхательных путей. Наоборот, отрицательное трансмуральное давление поддерживает дыхательные пути открытыми, увеличивая их просвет. Если обструкция возникает только во время вдоха либо выдоха, она считается переменной. Если воздушные потоки снижены во время обеих фаз дыхания, обструкция называется фиксированной.
Переменная экстраторакальная обструкция (например, при параличе голосовых связок, увеличении щитовидной железы) вызывает избирательное ограничение воздушного потока при вдохе. Во время выдоха давление внутри дыхательных путей увеличивается и превышает атмосферное, воздействующее на зону поражения снаружи, поэтому экспираторный поток меняется мало. Во время вдоха наблюдается обратная картина: атмосферное давление значительно превышает давление в дыхательных путях, что приводит к снижению инспираторных потоков. Изменения инспираторных потоков хорошо видны на кривой поток–объем (рис. 5, а).
Рисунок 5. Кривые поток-объем у больных с обструкцией верхних дыхательных путей: а) переменной экстраторакальной обструкцией: МОС50вд/МОС50выд < 1, ПОСвыд – ижена или нормальная, МОС50вд снижена; б) переменной интраторакальной обструкцией: МОС50вд/МОС50выд > 1, ПОСвыд снижена, МОС50вд снижена или нормальная; в) фиксированной обструкцией: МОС50вд/МОС50выд ≈ 1, ПОСвыд снижена, МОС50вд снижена.
При переменной интраторакальной обструкции (например, при опухоли нижнего отдела трахеи (ниже яремной ямки грудины), трахеомаляции, гранулематозе Вегенера или редицивирующем полихондрите) высокое внутриплевральное давление во время форсированного выдоха превышает давление в дыхательных путях, что приводит к выраженному сужению их просвета с критическим снижением экспираторных потоков. Инспираторные потоки могут мало меняться, если плевральное давление более отрицательное, чем давление в дыхательных путях. Характерная кривая поток–объем представлена на рисунке 5, б.
При фиксированной обструкции (например, при опухолях на любом уровне верхних дыхательных путей или параличе голосовых связок с фиксированным стенозом, рубцовых стриктурах) инспираторные и экспираторные потоки нарушаются почти в одинаковой степени. Локализация поражения не имеет значения, поскольку размеры трахеи при этом не зависят от давления внутри и снаружи дыхательных путей (рис.5, в).
Для характеристики вышеуказанных поражений верхних дыхательных путей используются различные показатели, например, соотношение инспираторных и экспираторных потоков на уровне 50% жизненной емкости (МОС50вд/МОС50выд, в норме это соотношение приблизительно равно 1,5). Это соотношение наиболее значительно меняется при переменной экстраторакальной обструкции и неспецифично для другой патологии (см. рис. 5). При подозрении на изолированную обструкцию верхних дыхательных путей следует подтвердить диагноз эндоскопически или рентгенологически.
Классификация тяжести обструктивных вентиляционных нарушений
В большинстве случаев функция легких во многом определяет способность больного к повседневной физической активности, качество жизни и прогноз заболевания, в том числе риск летального исхода не только от заболеваний органов дыхания, но и от сердечно-сосудистой патологии. Было показано, что у лиц некоторых профессий ОФВ1 и ОФВ1/ФЖЕЛ являются независимыми факторами риска летального исхода, в том числе от заболеваний органов дыхания. Кроме того, мета-анализ шести обзоров, посвященных смертности в различных профессиональных группах в Великобритании, продемонстрировал, что существует связь между риском смерти от ХОБЛ и ОФВ1. Пациенты, ОФВ1 которых при начальном обследовании был ниже среднего значения более чем на 2 SD, по сравнению с пациентами, ОФВ1 которых был не ниже 1 SD от среднего, имели в 12 раз более высокий риск смерти от ХОБЛ, в 10 раз — от неопухолевых легочных заболеваний и вдвое – от сосудистых заболеваний в течение 20-летнего периода наблюдения. Доказано, что в большинстве случаев ОФВ1 коррелирует с тяжестью симптомов и прогнозом заболевания, тем не менее корреляции не позволяют точно предсказывать тяжесть и течение болезни у конкретного пациента.
Для оценки тяжести обструктивных нарушений в большинстве случаев используют степень отклонения ОФВ1 от должного значения (табл. 2). Эту классификацию не применяют у пациентов с обструкцией верхних дыхательных путей, когда даже слабо выраженная обструкция может быть опасна для жизни.
Таблица 2. Классификация тяжести обструктивных нарушений легочной вентиляции
Для определения тяжести обструктивных нарушений не рекомендуется использовать отношение ОФВ1/ФЖЕЛ, поскольку при прогрессировании заболевания ОФВ1 и ФЖЕЛ могут снижаться синхронно, а их соотношение останется при этом нормальным. Тем не менее, отношение ОФВ1/ФЖЕЛ помогает оценить тяжесть вентиляционных нарушений у людей с исходно большим объемом легких. В этих случаях ОФВ1/ФЖЕЛ может быть очень низким (50 % и менее), а ОФВ1 будет соответствовать обструкции легкой степени.
Рестриктивные вентиляционные нарушения
Рестриктивные нарушения вентиляции обусловлены процессами, снижающими растяжимость легких и, следовательно, ограничивающими наполнение легких воздухом. В начале развития патологических нарушений, когда объем легких еще не снижен, скоростные показатели и отношение ОФВ1/ФЖЕЛ могут увеличиваться вследствие того, что паренхима легких оказывает большее растягивающее действие на дыхательные пути: просвет бронхов увеличивается относительно объема легких. При прогрессировании заболевания происходит уменьшение воздушности легочной ткани. Это проявляется снижением ЖЕЛ, кривая поток-объем становится высокой и узкой (рис. 6, а). Пиковая объемная скорость обычно остается нормальной, после пика наблюдается быстрое линейное снижение потока. Форма кривой может и не меняться, а представлять собой пропорционально уменьшенную копию должной кривой, как, например, при пульмонэктомии (рис. 6, б).
Рисунок 6. Кривые поток-объем у больных с рестриктивными вентиляционными нарушениями: а) фиброзом легких и в) пульмонэктомией.
Рестриктивные нарушения могут встречаться при интерстициальных заболеваниях легких, обширной воспалительной инфильтрации легочной ткани, гипоплазии и ателектазах легкого, после резекции легочной ткани. При подозрении на интерстициальные заболевания легких следует измерить диффузионную способность легких и общую емкость легких. К рестрикции также может приводить и внелегочная патология, например, поражение грудного отдела позвоночника, ребер, дыхательной мускулатуры; высокое стояние диафрагмы, что делает невозможным выполнение глубокого полноценного вдоха; нарушение регуляции дыхания при угнетении дыхательного центра наркотическими препаратами или его повреждении опухолью, кровоизлиянием. При подозрении на мышечную слабость как причину рестрикции следует измерить силу дыхательных мышц. Кроме того, у больных с выраженной мышечной слабостью ФЖЕЛ, измеренная в вертикальном положении и в положении лежа, будет существенно различаться из-за воздействия гравитации на органы брюшной полости. В норме ФЖЕЛ в положении лежа на 5-10% меньше, чем в положении сидя. При выраженной диафрагмальной дисфункции эта разница превышает 30%.
Для диагностики рестриктивных нарушений недостаточно спирометрического исследования, а следует выполнить бодиплетизмографию и измерить легочные объемы.
Смешанные вентиляционные нарушения
Смешанные нарушения легочной вентиляции развиваются при сужении просвета дыхательных путей на фоне уменьшения легочных объемов. При этом спирометрия будет регистрировать одновременное снижение ФЖЕЛ, ОФВ1 и ОФВ1/ФЖЕЛ.
Для уточнения характера функциональных нарушений необходимо выполнять бодиплетизмографию с измерением легочных объемов.
БРОНХОДИЛАТАЦИОННЫЙ ТЕСТ
При первичном исследовании функции дыхания почти всегда желательно выполнить бронходилатационный тест (или бронходилатационную пробу), то есть повторить спирометрию после ингаляции бронходилататора.
Показания для проведения бронходилатационного теста:
1. установление обратимости бронхиальной обструкции, включая пациентов с нормальными показателями исходной спирометрии;
2. определение потенциального эффекта бронхолитической терапии;
3. мониторирование динамики легочной функции у больных с хроническими респираторными заболеваниями при длительном (многолетнем) наблюдении.
Противопоказаний к проведению бронходилатационного теста не существует за исключением тех ситуаций, в которых противопоказано выполнение спирометрии, и случаев непереносимости бронхорасширяющих препаратов. Если пациент не переносит β2-агонисты, то в качестве бронходилататора можно использовать М-холинолитик короткого действия.
Методика проведения бронходилатационного теста
Реакция на бронходилататор является интегральной физиологической реакцией, в которую вовлечены эпителий дыхательных путей, нервы, медиаторы и гладкие мышцы.
Если врач ставит задачей исследовать обратимость бронхиальной обструкции, то перед проведением бронходилатационного теста следует прекратить использование любых бронхорасширяющих препаратов на срок, соответствующий длительности их действия. Короткодействующие ингаляционные β2-агонисты (сальбутамол, фенотерол) и антихолинергические препараты (ипратропия бромид) следует отменить за 4-6 ч, пролонгированные β2-агонисты (сальметерол, формотерол) и метилксантины — за 12 ч, пролонгированные холинолитики (тиотропия бромид, гликопиррония бромид) – за 24 ч до исследования [2]. Если препараты отменить нельзя, то в протоколе исследования указывают название препарата, дозу и время последней ингаляции.
Если бронходилатационный тест проводится с целью выявить возможность дополнительного улучшения легочной функции на фоне базисной терапии заболевания, то вся плановая терапия сохраняется перед исследованием в обычном для пациента режиме [2].
Курение не допускается в течение 1 ч до тестирования и на протяжении всего тестирования.
Бронходилатационный ответ зависит от многих факторов, определяющих достоверность результатов: выбора бронходилататора и его дозы (чем выше доза, тем больше ответ), времени, прошедшего после ингаляции (как правило, реакция измеряется на пике действия препарата), способа доставки препарата в дыхательные пути (дозированный аэрозоль или небулайзер), соблюдения критериев воспроизводимости как исходной, так и повторной спирометрии и способа расчета бронходилатационного ответа. На сегодняшний день не существует единого стандарта выбора бронходилататора, дозы или способа его применения при проведении бронходилатационного теста. Однако можно минимизировать внутри- и межлабораторные различия при использовании дозированных аэрозольных ингаляторов, если придерживаться стандартных рекомендаций. Для достижения максимально возможной бронходилатации рекомендуется использовать короткодействующие β2-агонисты, например сальбутамол, в виде дозированного аэрозольного ингалятора в максимальной разовой дозе 400 мкг (четыре ингаляции по 100 мкг с интервалом в 30 сек) или фенотерол в максимальной разовой дозе 400 мкг (4 ингаляции по 100 мкг с интервалом в 30 сек) с помощью спейсера, с соблюдением всех правил ингаляционной техники для дозированных аэрозольных ингаляторов (после спокойного неполного выдоха — плавный максимально глубокий вдох с активацией ингалятора (нажатием на клавишу) одновременно с началом вдоха, задержка дыхания на высоте вдоха на 10 сек). Без использования спейсера вдыхаемая фракция аэрозоля меньше и ее величина в значительной степени зависит от синхронизации вдоха с активацией ингалятора. Повторную спирометрию проводят через 15 минут. При использовании М-холинолитика в качестве бронходилататора максимальная разовая доза составляет 160 мкг (4 дозы по 40 мкг) или их комбинации; повторную спирометрию выполняют через 30 мин [2, 7].
Интерпретация результатов бронходилатационного теста
Обратимость бронхиальной обструкции определяется по изменению ОФВ1 или ФЖЕЛ. Другие показатели спирометрии, в том числе потоки, измеренные на разных уровнях ФЖЕЛ (МОС25, МОС50, МОС75, СОС25-75), не используются для оценки обратимости обструкции дыхательных путей в связи с их крайне высокой вариабельностью [7].
Интерпретация результатов бронходилатационного ответа состоит из нескольких этапов. На первом этапе необходимо определить, превышают ли полученные данные вариабельность измерения, которая составляет <8 %, или <150 мл [2, 7]. На сегодняшний день не существует единого мнения о том, как оценивать обратимость бронхиальной обструкции. Разные исследователи используют для вычисления бронходилатационного ответа различные методы и спирометрические показатели. Самым распространенным способом выражения бронходилатационного ответа является абсолютное и относительное (в процентах от исходных значений либо от должных величин) изменение спирометрических показателей. Кроме того, как упоминалось ранее, не существует единого стандарта выбора препарата, дозы и способа введения. Тем не менее, согласно последним рекомендациям ERS и ATS, абсолютное и относительное изменение ОФВ1 и/или ФЖЕЛ (коэффициент бронходилатации — КБД) позволяют достаточно точно определить обратимость обструкции дыхательных путей [2, 7]. Бронходилатационный тест считается положительным, если после ингаляции бронходилататора КБД составляет более 12%, а абсолютный прирост — более 200 мл.
где Показательпосле — значение спирометрического показателя после ингаляции бронходилататора, Показательисх — значение спирометрического показателя до ингаляции бронходилататора [7].
Если изменение ОФВ1 и ФЖЕЛ не значимо, то о положительной реакции на бронходилататор может свидетельствовать уменьшение гиперинфляции легких (снижение общей емкости легких и остаточного объема легких и, как результат, увеличение инспираторной емкости легких) [7]. В отличие от больных с бронхиальной астмой, при ХОБЛ ответ на антихолинергические препараты не менее, а иногда и более выражен, чем при назначении β2-агонистов.
Отсутствие положительной реакции на короткодействующий бронхолитик в условиях бронходилатационного теста не означает нецелесообразности назначения этих препаратов пациенту с терапевтической целью.
Бронходилатационный тест не позволяет дифференцировать бронхиальную астму и хроническую обструктивную болезнь легких, так как при обоих этих заболеваниях могут встречаться больные как с положительной реакцией на бронхолитик, так и ее отсутствием [4].
Информация
Источники и литература
-
Клинические рекомендации Российского респираторного общества
- 1. Ferguson G.T., Enright P.L., Buist A.S., Higgins M.W. Office spirometry for lung health assessment in adults: a consensus statement from the national lung health education program // Chest. 2000;117(4):1146-1161
2. Miller M.R., Hankinson J., Brusasco V. et al. Standardisation of spirometry. Eur. Respir. J. 2005; 26: 319-338.
3. Miller M.R., Crapo R., Hankinson J. et al. General considerations for lung function testing. Eur. Respir. J. 2005; 26 (1):153-161.
4. Чучалин А.Г. (ред.) Функциональная диагностика в пульмонологии. М.: Атмосфера, 2009.
5. Beydon N., Davis S.D., Lombardi E. et al. An Official American Thoracic Society/European Respiratory Society statement: pulmonary function testing in preschool children. Am. J. Respir. Crit. Care Med. 2007; 175 (12): 1304-1345.
6. Enright P.L., Studnicka M., Zielinski J. Spirometry to detect and manage chronic obstructive pulmonary disease and asthma in the primary care setting. In: Lung function testing. Eur. Respir. Mon. 2005, 31, 1–14.
7. Pellegrino R., Viegi G., Brusasco V. et al. Interpretative strategies for lung function tests. Eur. Respir. J. 2005; 26: 948-968.
- 1. Ferguson G.T., Enright P.L., Buist A.S., Higgins M.W. Office spirometry for lung health assessment in adults: a consensus statement from the national lung health education program // Chest. 2000;117(4):1146-1161
Информация
Ключевые слова
Спирометрия, объем форсированного выдоха за 1 сек, форсированная жизненная емкость легких, бронходилатационный тест, обструктивные нарушения, рестриктивные нарушения.
Список сокращений
1. ATPS (ambient temperature pressure saturated) — условия измерения, или лабораторные условия (температура и давление окружающей среды при полном насыщении водяным паром)
2. BTPS (body temperature pressure saturated) — условия организма (температура тела, атмосферное давление и полное насыщение водяным паром)
3. Vоэ — объем обратной экстраполяции
4. Евд — емкость вдоха
5. ЖЕЛ — жизненная емкость легких
6. ФЖЕЛ – форсированная жизненная емкость легких
7. ЖЕЛвд — ЖЕЛ вдоха
8. ЖЕЛвыд — ЖЕЛ выдоха
9. МОС25, МОС50 и МОС75 – максимальные объемные скорости на уровне 25%, 50% и 75% объема ФЖЕЛ соответственно
10. НГН — нижняя граница нормальных значений
11. ОФВ1 – объем форсированного выдоха за 1 секунду
12. ПОСвыд – пиковая объемная скорость выдоха
13. РОвыд — резервный объем выдоха
14. СОС25-75 – средняя скорость форсированного экспираторного потока на уровне 25-75% ФЖЕЛ
15. ХОБЛ — хроническая обструктивная болезнь легких
Термины и определения
Спирометрия — неинвазивный метод измерения воздушных потоков и объемов как функции времени с использованием форсированных маневров.
Бодиплетизмография – неинвазивный метод измерения статических легочных объемов.
Бронходилатационный тест — повторная спирометрия после ингаляции бронходилататора.
Критерии оценки качества медицинской помощи
Международные критерии, используемые для оценки качества и силы доказательств, положенных в основу рекомендаций, не применимы к отдельным методам исследования, поэтому они не использовались при разработке данных методических рекомендаций. Настоящие рекомендации были разработаны на основе международных документов по стандартизации спирометрии и интерпретации ее результатов.
Приложение А1. Состав рабочей группы
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. Врачи-пульмонологи;
2. Врачи-аллергологи-иммунологи;
2. Врачи функциональной диагностики;
3. Врачи общей практики (семейные врачи);
4. Организаторы здравоохранения.
Таблица П1. Уровни достоверности доказательств с указанием использованной классификации уровней достоверности доказательств
Таблица П2. Уровни убедительности рекомендаций с указанием использованной классификации уровней убедительности рекомендаций
|
Уровень |
Описание | Расшифровка |
| А | Рекомендация основана на высоком уровне доказательности (как минимум 1 убедительная публикация 1 уровня доказательности, показывающая значительное превосходство пользы над риском) | Метод первой линии либо в сочетании со стандартной методикой |
| В | Рекомендация основана на среднем уровне доказательности (как минимум 1 убедительная публикация 2 уровня доказательности, показывающая значительное превосходство пользы над риском) | Метод второй линии либо при отказе, противопоказании или неэффективности стандартной методики. Рекомендуется мониторирование побочных явлений |
| С |
Рекомендация основана на слабом уровне доказательности (но как минимум 1 убедительная публикация 3 уровня доказательности, показывающая значительное превосходство пользы над риском) или нет убедительных данных ни о пользе, ни о риске) |
Нет возражений против данного метода или нет возражений против продолжения использования данного метода. Рекомендовано при отказе, противопоказании или неэффективности стандартной методики при условии отсутствия побочных эффектов |
| D |
Отсутствие убедительных публикаций 1, 2 или 3 уровня доказательности, показывающих значительное превосходство пользы над риском, либо убедительные публикации 1, 2 или 3 уровня доказательности, показывающие значительное превосходство риска над пользой |
Не рекомендовано |
Порядок обновления клинических рекомендаций
Для обновления клинических рекомендаций должен быть повторно выполнен поиск новой информации в международной и отечественной литературе с повторным анализом достоверности новых доказательств. Предварительная версия обновленных рекомендаций должна быть выставлена для широкого обсуждения на сайте РРО для того, чтобы врачи получили возможность участвовать в обсуждении и совершенствовании рекомендаций.
Проект обновленных рекомендаций должен быть рецензирован независимыми экспертами с оценкой доступность изложения и точности фактического материала, лежащего в основе рекомендаций.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Сегодняшние требования к умениям и навыкам врача общей практики (ВОП) продиктованы как экономической целесообразностью распределения ресурсов в системе здравоохранения, так и развитием медицинских технологий. Современное развитие медицинской техники предоставляет ВОП расширить свои диагностические возможности, в том числе самостоятельно оценить функцию внешнего дыхания (ФВД) при помощи спирометрии – базового метода исследования вентиляционной способности легких. Спирометрия является наиболее простым, неинвазивным и диагностически значимым методом выявления вентиляционных нарушений легких, часто встречающихся в работе ВОП.
Проведение спирометрии заложено в рамках приказа Министерства здравоохранения Республики Беларусь № 177 от 27.02.2018 г. «Об организации работы врача общей практики». С целью реализации поставленной задачи учреждения здравоохранения амбулаторно-поликлинического типа Республики Беларусь оснащаются портативными спирометрами, а также проводится целевое обучение ВОП по работе с ними. Наиболее широкое распространение в общей врачебной практике получил портативный спирометр отечественного (ООО «БЕЛИНТЕЛМЕД», г. Минск) производства МАС2-БМ, в дальнейшем Спирометр, обеспечивающий полноценное исследование вентиляционной функции лёгких как на приёме, так и при выезде к пациенту.
Спирометр также поддерживает выполнение Pre/Post тестов с бронхолитиками и физической нагрузкой, неограниченное архивирование результатов тестирования, организует динамическое наблюдение при рутинной спирометрии, в т.ч. режимы ХОБЛ-мониторирования и детского мониторирования. В приборе реализован контроль качества и воспроизводимости тестов в соответствии с рекомендациями ATS-1994 и ATS/ERS-2005 по предпочтению исследователя с выдачей сообщений (в т.ч. звуковых) и рекомендаций в процессе тестирования. Спирометр имеет возможность проведения скрининга ФВД с заключением по принципу «с одного взгляда», а также возможность подключения режима пульсоксиметрии.
Прибор адаптирован к проведению массовых исследований ФВД (например, при профосмотрах), допускает использование как многоразовых, так и одноразовых мундштуков, а также антибактериальных пульмонологических фильтров. Так как Спирометр оснащён встроенными аккумуляторами, то он допускает работу как в условиях кабинета, так и на выезде вплоть до полевых условий. Простую и удобную навигацию в меню прибора обеспечивает встроенный цветной сенсорный экран.
Поскольку базовые сведения о спирометрии как о методе исследования ФВД были изложены в статье «Спирометрия в общей врачебной практике» в журнале «Семейный доктор», № 3, сентябрь 2019 года, настоящая статья посвящена последовательности действий – алгоритму работы ВОП при проведении исследования.
ШАГ 1. ПОДГОТОВКА.
- Необходимо включить Спирометр и проверить его калибровку при наличии калибровочного шприца в соответствии с Руководством по эксплуатации. Соответствующее меню Спирометра приводится на Рис. 1
Рисунок 1. Главное меню спирометра МАС2- БМ
2) Следует задать пациенту вопросы о недавнем курении, имеющихся заболеваниях, использовании лекарственных препаратов, которые могут повлиять на результаты исследования;
3) Обязательно нужно внести следующие данные о пациенте по запросу прибора: Ф.И.О., дату рождения в формате день-месяц-год, рост, вес, расовый фактор, а также провести опрос о курении – в случае, если пациент курит, внести количество выкуриваемых сигарет в день и продолжительность курения в годах;
! Все данные должны быть точны, особенно при первом вводе данных пациента; рост пациента следует измерить – даже 2-3 см несовпадения реального роста пациента с тем, что он думает про себя, могут привести к недостоверному результату тестирования!
! Если пациент ранее уже обследовался на Спирометре, то его следует загрузить из архива, при необходимости откорректировав его рост, вес, фактор курения. При этом Вы сэкономите время на ввод данных пациента и не допустите ошибок, поскольку данные пациента уже были введены точно ранее!
4) Следует правильно расположить пациента перед спирометром – с прямой спиной и слегка приподнятой головой, отвернув от него экран прибора (см. Рис. 2);
Рисунок 2. Правильное положение пациента при спирометрии
5) Далее надо объяснить пациенту, как правильно использовать мундштук (см. Рис. 3).
Рисунок 3. Расположение мундштука во рту пациента
Зубы должны лежать на мундштуке, а губы – его плотно обхватывать, чтобы весь воздух как при вдохах, так и при выдохах проходил только через мундштук, а не мимо его. При этом не следует держать мундштук слишком глубоко – это может создать препятствие для свободного дыхания!
! Обращайте внимание на то, как пациент использует мундштук. Это очень важно! Никто, кроме исследователя, это не проконтролирует, а пациенты, особенно при первом для них проведении спирометрии часто допускают ошибки при использовании мундштука!
6) Необходимо объяснить пациенту порядок выполнения дыхательных манёвров для 2-х тестов: исследование жизненной емкости легких (тест ЖЕЛ – см Рис. 4),
Рисунок 4. Проведение теста ЖЕЛ
исследование форсированной жизненной емкости легких (тест ФЖЕЛ – см. Рис. 5).
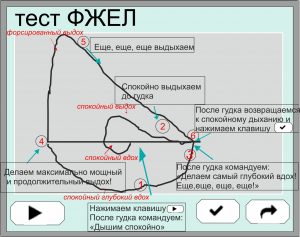
Рисунок 5. Проведение теста ФЖЕЛ
Важно подчеркнуть, что дыхательные манёвры строго регламентированы в соответствии с рекомендациями ATS-1994 и ATS/ERS-2005, проводятся по командам и инструкциям исследователя. Главный принцип спирометрии информирование, контроль выполнения и сотрудничество с пациентом.
! Самостоятельно, без указаний исследователя выполнить достоверно спирометрию пациент не сможет!
7) Помогите пациенту надеть носовой зажим. Предложите ему попробовать подышать носом при надетом зажиме. Если воздух всё же проходит, то следует более тщательно укрепить носовой зажим до тех пор, пока нозальный поток не прекратится. После этого предложите пациенту попробовать подышать через мундштук до начала тестирования, укажите ему на ошибки при их наличии – это поможет ему при выполнении тестирования!
ШАГ 2. ПРОВЕДЕНИЕ.1) Начинаем исследование ФВД с проведения теста ЖЕЛ,
как менее сложного и нагрузочного для пациента. Порядок действий – в соответствии с Руководством по эксплуатации Спирометра. Обращаем внимание на то, чтобы сенсор дыхания находился в покое и пациент не пытался брать его в рот до гудка прибора – сигнала для начала тестирования. Требуемый манёвр при тесте ЖЕЛ представлен на Рис. 4.
После гудка Спирометра исследователь предлагает пациенту дышать спокойно 4-5 дыхательных циклов, затем переводит прибор в измерение ЖЕЛ нажатием клавиши и в такт дыханию пациента командует ему сделать самый глубокий вдох и затем максимально полный и продолжительный выдох.
! При выполнении спокойного дыхания не следует задавать ритм дыхания пациента командами «Раз, два, три..» или «Вдох, выдох…» – это приведёт к искажению паттерна дыхания обследуемого! На протяжении всего спокойного дыхания инструктируйте его: «Дышите спокойно, дышите спокойно…», позволяя тем самым пациенту записать свой паттерн дыхания в покое!
В процессе выполнения полного выдоха следует постоянно инструктировать пациента «Выдыхайте, выдыхайте, продолжайте выдох…», тем самым побуждая пациента корректно выполнить манёвр – сделать самый полный и продолжительный выдох, на который испытуемый способен, что и означает правильное завершение теста ЖЕЛ.
! При корректном выполнении выдоха Спирометр выдаст звуковой сигнал, информирующий исследователя о достижении приемлемой точности измерения показателя ЖЕЛ (~ 3-5%). Однако этот гудок не означает автоматическое завершение манёвра – решение о прекращении тестирования принимает исследователь, увидев как по показаниям прибора, так и наблюдая непосредственно пациента, что он более не в состоянии продолжать выдох.
Чем дольше после гудка выдыхает пациент, тем точнее Вы измерите его жизненную ёмкость лёгких!
Затем пациент возвращается к спокойному дыханию. Тест следует повторять до появления всех знаков «+» в таблице критериев качества тестов (см. Рис. 6), что означает достижение пациентом как технической приемлемости манёвров, так и воспроизводимости его дыхания. Для достижения технической приемлемости каждой попытки, а также воспроизводимости дыхания пациента исследование в тесте ЖЕЛ следует повторять не менее 2 – 3 раз, а если требуется, то и до 5 попыток, после чего рекомендуется предоставить отдых пациенту.
! Спирометр поддерживает также измерение ЖЕЛвд, когда манёвр начинается с полного выдоха, а измерение ЖЕЛ проводится на последующем максимально глубоком вдохе.
Рисунок 6. Критерии качества тестов
! Проведение только одной попытки в тесте ЖЕЛ даже при достижении нормы показателей НЕПРИЕМЛЕМО!
2) После достижения всех знаков «+» в таблице критериев качества тестов ЖЕЛ, либо после выдачи Спирометром сообщения «Исследования в тесте ЖЕЛ выполнены достоверно. Переходите к проведению следующего теста.» запускаем тест ФЖЕЛ в соответствии с Руководством по эксплуатации Спирометра. Обращаем внимание на то, чтобы сенсор дыхания находился в покое и пациент не пытался брать его в рот до гудка прибора – сигнала для начала тестирования.
Схема выполнения манёвра в тесте ФЖЕЛ представлена на Рис. 5. Исследователь дает пациенту команду «Дышите спокойно», затем предлагает ему спокойно полностью выдохнуть (с выдохом резервного объёма выдоха РОвыд), сделать максимально полный вдох и далее без задержки самый мощный и продолжительный (форсированный) выдох. Отсюда и название этого манёвра и измеряемого показателя – Форсированная жизненная ёмкость лёгких – жизненная ёмкость лёгких, определяемая при форсированном выдохе.
При выполнении форсированного выдоха следует постоянно инструктировать пациента «Выдыхайте, выдыхайте, продолжайте выдох…», тем самым побуждая пациента корректно выполнить манёвр – сделать самый мощный и продолжительный выдох, на который испытуемый способен, что и означает правильное выполнение теста ФЖЕЛ.
! При корректном выполнении выдоха Спирометр выдаст звуковой сигнал, информирующий исследователя о достижении приемлемой точности измерения показателя ФЖЕЛ (~ 3-5%). Однако этот гудок не означает автоматическое завершение манёвра – решение о прекращении тестирования принимает исследователь, увидев как по показаниям прибора, так и наблюдая непосредственно пациента, что он более не в состоянии продолжать выдох.
Этот манёвр является самым сложным по исполнению для пациента, но, с другой стороны, наиболее информативным из всего спирометрического тестирования. Если с пациентами молодого возраста с нормальной бронхиальной проходимостью бывает сложно добиться приемлемой продолжительности выдоха, то, наоборот, пациенты старшего и пожилого возраста, особенно с наличием выраженной бронхообструкции, могут ещё долго выдыхать после гудка прибора!
! Без Вашей помощи сам пациент манёвр ФЖЕЛ корректно не выполнит!
Чем дольше пациент выдыхает, даже после гудка прибора (зачастую такой выдох сопровождается хорошо слышимыми характерными свистящими звуками), тем точнее Вы измерите его ФЖЕЛ, тем раньше Вы зарегистрируете начальные обструктивные нарушения ФВД!
! Не торопитесь завершать тестирование сразу же после того, как услышали гудок прибора!
Затем пациент возвращается к спокойному дыханию. Аналогично тесту ЖЕЛ, форсированный выдох следует повторять до появления всех знаков «+» в таблице критериев качества тестов (см. Рис. 6), что означает достижение пациентом как технической приемлемости манёвров, так и воспроизводимости его дыхания. Для достижения технической приемлемости каждой попытки, а также воспроизводимости дыхания пациента исследование в тесте ФЖЕЛ следует повторять не менее 2 – 3 раз, а если требуется, то и до 8 попыток, после чего рекомендуется предоставить отдых пациенту .
! Проведение только одной попытки в тесте ФЖЕЛ даже при достижении нормы показателей НЕПРИЕМЛЕМО!
На Рис. 7 схематически представлены возможные варианты выполнения теста ФЖЕЛ [8].
Рисунок 7. Корректное – а; технически неприемлемое выполнение манёвра ФЖЕЛ: б – кашель при первой секунде форсированного выдоха; в – преждевременное завершение манёвра; г, д – недостаточное усилие в начале манёвра.

Получение диагностически значимых результатов спирометрии – это большой труд, причём как пациента, так и исследователя! Но адекватный диагноз того стоит!
ШАГ 3. ИНТЕРПРЕТАЦИЯ
После выполнения тестов, компьютерная программа Спирометра рассчитывает ряд параметров ФВД и интерпретирует их с выдачей автоматического заключения. Результаты проведенного исследования доступны как на экране Спирометра – следует войти в меню «ЗАКЛЮЧЕНИЕ» (см. Рис. 9),
Рисунок 9. Заключение и печать спирометрического исследования.
так и в виде печатного протокола – следует войти в меню «ПЕЧАТЬ» (см. Рис. 9). Результаты исследования включают в себя как цифры – значения измеренных показателей ФВД, так и графики в спирометрическом (объём – время) и пневмотахометрическом (поток – объём) представлениях.
Протокол исследования ФВД Спирометра (см. Рис. 10)
Рисунок 10. Печатный протокол исследования с расшифровкой.
содержит следующие основные модули: данные прибора и медицинского учреждения; данные пациента; вид исследования с хронологией; таблицы измеренных значений базовых показателей спирометрии и контроля качества выполненных тестов; сводная графическая диаграмма параметров ФВД для оценки результатов по принципу «с одного взгляда»; досье респираторных рисков по данным Pre/Post тестов и динамического наблюдения; автоматическое заключение.
При анализе результатов ВОП должен оценить:
- правильность выполнения исследования. В протоколе в разделе «Критерии качества тестов» (см. Рис. 6) в соответствии с ATS/ERS-2005 следует обратить внимание на знаки «+» и «-». Знаки «+» говорят о том, что в данном исследовании были записаны технически приемлемые и воспроизводимые манёвры. Знаки «-», наоборот, свидетельствуют о недостоверности исследования – недостаточном количестве попыток, об их технической неприемлемости или недостаточной воспроизводимости.
! Не следует интерпретировать недостоверные исследования ФВД! Выбросьте их в корзину! И тогда повторное исследование будет записано качественно!
2) значения показателей объема форсированного выдоха за 1-ю секунду (ОФВ1), ЖЕЛ, ФЖЕЛ и индекс Генслара – отношение ОФВ1 к ФЖЕЛ (ОФВ1/ФЖЕЛ) для выявления отсутствия/наличия вентиляционных нарушений, а в случае наличия – их типа, уточнения степени их тяжести, мониторирования течения заболевания и оценки адекватности терапии. В протоколе исследования Вы всегда найдёте возрастные нормы в соответствии с используемым стандартом должных величин, а также абсолютные (в л и л/с) и относительные (в процентах от нормы) значения вышеуказанных показателей.
Описание показателей, предназначенных для скрининговой диагностики респираторных нарушений, представлены в таблице 1.
Таблица 1. Описание показателей «базовой» спирометрии
| № п/п | Показатель | Расшифровка | Значение |
| 1 | ЖЕЛвд | Жизненная емкость легких, измеренная на вдохе | Максимальный объем воздуха, который может вдохнуть пациент в легкие при проведении спокойного вдоха после полного выдоха |
| 2 | ФЖЕЛ | Форсированная жизненная емкость легких | Максимальный объем воздуха,
который человек может форсированно выдохнуть после максимально глубокого вдоха. |
| 3 | ОФВ1 | Объем форсированного выдоха за 1- ю секунду | Самый информативный показатель. Отражает интегральную бронхиальную проходимость дыхательных путей. |
| 4 | (ОФВ1/ФЖЕЛ) х 100% | Отношение объема форсированного выдоха за 1- ю секунду к форсированной жизненной ёмкости легких | Индекс Генслара |
| 5 | (ОФВ1/ЖЕЛ) х 100% | Отношение объема форсированного выдоха за 1- ю секунду к жизненной емкости легких | Индекс Тиффно |
Программное обеспечение Спирометра адаптировано для проведения респираторного скрининга. Сводная диаграмма параметров (см. Рис. 11)
Рисунок 11. Оценка ФВД с «одного взгляда».позволяет оценить ФВД по принципу «с одного взгляда» без анализа числовых значений. С её помощью Вы сможете достоверно оценить отсутствие/наличие вентиляционных нарушений, а в случае наличия вентиляционных нарушений – определить их тип и уточнить выраженность этих нарушений. Качественная оценка вида вентиляционных нарушений производится по цвету столбцов, относящихся к объёмным или скоростным показателям. Так зеленый цвет столбца означает нормальное значение показателя, зеленый с менее плотной штриховкой – условную норму, желтый цвет соответствует умеренному снижению, розовый – значительному снижению, красный – резкому снижению значения показателя (см. Рис. 11).
Качественное определение типа и степени нарушения вентиляционной функции лёгких может также производится с помощью визуальной оценки кривой «поток-объем», полученной при выполнении теста ФЖЕЛ (см. Рис. 12 [8])
Рисунок 12. Корректное – а; Синдром изолированной обструкции мелких бронхов (дистальные нарушения)- б; Синдром генерализованной обструкции (преходящей и стойкой) – в; Ограничительный синдром (рестрикция) – г; Синдром гипотонической дискинезии трахеи и крупных бронхов -д.
Алгоритм оценки спирометрических показателей стартует с определения типа нарушения вентиляции (обструкция/возможно рестрикция). Количественной оценке результатов исследования в первую очередь подлежат показатели ОФВ1, ФЖЕЛ и соотношение ОФВ1/ФЖЕЛ.
При снижении соотношения ОФВ1/ФЖЕЛ менее 70% фиксируют обструктивные нарушения ФВД и оценивают выраженность обструкции по показателю ОФВ1 (Таблица 2).
Таблица 2. Классификация степени тяжести бронхиальной обструкции по ОФВ1 (градация ERS/ATS, 2005)
| Степень тяжести | ОФВ1, от должной величины |
| Легкая (mild) | >70 |
| Умеренная (moderate) | 60-69 |
| Средней тяжести (moderate severe) | 50-59 |
| Тяжелая (severe) | 35-49 |
| Крайне тяжелая (very severe) | <35 |
При снижении ФЖЕЛ и нормальном соотношении ОФВ1/ФЖЕЛ предполагают рестриктивный тип нарушений с последующей оценкой структуры общей емкости легких – ОЕЛ [6].
Для углублённого понимания клинической ситуации пациента следует также обратить внимание на содержащиеся в протоколе исследования автоматическое заключение с оценкой состояния ФВД, досье рисков хронической обструктивной болезни легких (ХОБЛ) по данным Pre/Post тестов и динамического наблюдения. Последняя функция активируется при условии, что пациент неоднократно проходил исследование на одном и том же приборе либо при наличии сетевой базы данных, в которой накапливаются все спирометрические исследования учреждения здравоохранения, района, города и т.д. в соответствии с концепцией электронного здравоохранения Республики Беларусь.
Таким образом, спирометрия в ОВП сегодня является доступным, хорошо стандартизированным и высокоинформативным методом диагностики вентиляционных нарушений легких. Выполнение этого исследования является стандартом в обследовании и лечении пациентов не только с бронхолегочными заболеваниями, но и возможностью поиска ответов на целый ряд вопросов в терапевтической практике. Особое значение в организации работы ВОП приобретают электронные портативные устройства с программным обеспечением, которые позволяют проводить как скрининг, так и качественную диагностику заболеваний, тем самым улучшая доступность медицинской помощи населению. Следует отдельно подчеркнуть, что клиническая значимость спирометрии зависит от правильного выполнения маневров и адекватной интерпретации показателей, что будет требовать от ВОП, использующего данную функционально-диагностическую методику, непрерывного совершенствования профессиональных компетенций.