Ультразвуковое исследование (далее УЗИ) внутренних органов – пожалуй наиболее распространенный скрининговый метод диагностики, применяемый в современной медицине вообще и, в частности, в акушерстве и гинекологии.
Однако, УЗИ проводится людьми и по этой причине ошибки УЗИ неизбежны. Ошибки УЗИ делятся на объективные (особенности самого метода диагностики, ограниченные возможности аппаратуры, особенности биологического процесса, несовершенство медицинских знаний, чрезвычайное разнообразие вариантов проявления патологии) и субъективные (особенности личности врача, недостаточная подготовка, ошибки прочтения УЗИ изображения и т. д.).
При проведении УЗИ в раннем сроке беременности отдельно необходимо выделить неточно установленный срок самой беременнсти, несвоевременно проведенное первое УЗИ.
ОН-ЛАЙН запись на УЗИ — здесь
В акушерстве стоит рассмотреть следующие группы ошибок УЗИ.
Ошибки в определении беременности.
Иногда приходится сталкиваться с фактом, что врачи на УЗИ не заметили беременность. Чаще всего это происходит потому, что женщина приходит на свое первое УЗИ слишком рано. Чтобы это не случилось, нужно следует четко знать, что плод хорошо виден при УЗИ в 5 недель беременности, т. е. через 7 дней задержки. Однако если овуляции произошла несвоевременно зачатия может произойти не в середине цикла, а позже. Определить это фактически невозможно, и у некоторых женщин плод будет видно на УЗИ позднее, не через 7 дней задержки, а через две недели. При этом гинеколог женской консультации по менструации поставит срок 5 недель.
Ошибки при определении срока беременности по УЗИ.
Оптимальным сроком проведения первого УЗИ является срок 10-11 недель. В этом сроке беременность определяется с точностью до дня, и при повторных УЗИ врач легко замечает изменения в развитии плода. По мере увеличением срока беременности нарастает статистическая погрешность в росте и весе ребенка, и это может приводить к ошибке определения срока беременности. Особенно важно не пропустите первое УЗИ при беременности которую женщина хочет сохранить.
Пол ребенка по УЗИ.
Ошибочное определение пола ребенка на УЗИ может произойти из-за поздней попытки определения пола, когда ребенок уже слишком большой, половые органы сложно вывести на экран монитора, между ножками плода оказалась петли пуповины или ручка ребенка. Чаще ошибочно определяют мужской пол плода. Оптимальный срок для определения пола ребенка это УЗИ в сроке 17-20 недель. Хотя так ли принципиально кто родиться — мальчик или девочка?)))
Ошибки при диагностике замершей или внематочной беременности.
Эти ошибки наиболее важны и опасны, могут привести к самым серьезным последствиям. Замершая беременность это беременность, при которой плод погиб и перестал развиваться. Чаще всего такое бывает в первом триместре. У женщины пятинедельная замершая беременность ошибка УЗИ вполне возможна из-за разночтений в определении срока наступления беременности. Срок 2 дня в ту или иную сторону может означать, будет видно на УЗИ бьющееся сердечко плода или нет. По отсутствию сердцебиений в сроке 5 недель врач может установить замершую беременность. Погибший плод необходимо удалить, однако о выскабливании сразу же вопрос никогда не ставится. Беременной следует порекомендовать повторить исследование через 5-7 дней — вдруг проблема в определении срока беременности, а не в смерти ребенка.
Ошибка в диагностике внематочной беременности чаще всего происходят на самых ранних сроках, когда врач УЗИ видит в матке так называемое «ложное плодное яйцо». Такая похожая на обычную беременность УЗИ-картина, обусловленна изменениями эндометрия матки из-за наступившей беременности. Для избегания разрыва маточной трубы женщине следует быть очень внимательной к своему самочувствию. Лучше лишний раз прийти на прием к врачу и на УЗИ, чем рисковать жизнью и здоровьем.
Ошибки УЗИ плода, не диагностированная патология.
Ошибки при УЗИ плода, пропуск врожденных пороков развития, гибель плода, варианты неправильного предлежания, варианты предлежания плаценты, другие патологии беременности приводят к осложнениям во время родов, рождению больного ребенка. Чаще всего причина кроется в качестве оборудования или в неопытности врача.
Во избежание ошибок при УЗИ в акушерстве принято делать повторные исследования, чтобы удостовериться в правильном течении физиологической беременности или определить динамику при развитии патологических процессов. Безопасность УЗИ при беременности для матери и плода делает УЗИ очень важным диагностическим этапом. Ежедневно и ежегодно это исследование сохраняет жизнь и здоровье сотен тысяч детей и их мам.
Для минимизации ошибок в нашем медицинском центре мы БЕСПЛАТНО делаем и прикладываем к протоколу исследования необходимое, с медицинской точки зрения, количество снимков.
ОН-ЛАЙН запись на УЗИ — здесь http://178.124.222.120/engine/order.php
Могут ли результаты УЗИ быть неточными, и зависит ли достоверность диагностики от самого пациента? Ультразвуковое исследование считается одним из самых информативных и безопасных методов обследования. Процедуру назначают детям и взрослым, ослабленным больным. По результатам диагностики выставляют диагноз и назначают лечение, поэтому необходимо, чтобы ошибки при проведении исследования были исключены по максимуму.
Типичные причины ошибок при проведении УЗИ
Разработка ультразвуковой диагностики позволила значительно улучшить качество лечения. При помощи ультразвуковых волн патологические изменения можно обнаружить на самой ранней стадии развития и, исходя из результатов, назначить ту терапию, которая предотвратит развитие осложнений.
УЗИ диагностика часто назначается из-за ее безопасности для здоровья и возможности получения данных в течение нескольких минут. Однако не всегда написанное заключение является достоверным. Ошибки в исследовании объясняются самыми разными причинами, к их числу в первую очередь относят:
- Устаревшее оборудование. Старые аппараты выдают далеко не идеально четкое изображение и создают картинку с помехами, это мешает проведению обследования и не позволяет получить достоверные данные о внутренних органах. В итоге врач может не увидеть патологические изменения, камни и те нарушения, которые требуют немедленного хирургического вмешательства;
- Отсутствие у врача необходимых знаний и опыта. УЗИ диагностика считается операторзависимой процедурой. Если врач не владеет основными алгоритмами, не имеет преставлений об особенностях исследования, не повышает своевременно квалификацию, то велика вероятность с его стороны пропустить те моменты, которые являются значимыми для постановки диагноза. Иногда врачебные ошибки объясняются обычной усталостью специалиста.
- Неправильную подготовку. Ультразвуковое обследование органов мочевыделения, брюшной полости и ряда других систем требуют предварительной подготовки. Она может заключаться в соблюдении диеты, в наполнении мочевого пузыря, в отказе от курения на несколько часов. Правила подготовки каждому пациенту должен объяснить врач или медсестра. Если рекомендации больным игнорируются, то изображение может получиться нечетким или недостоверным;
- Неверную информацию со стороны пациента. Например, гинекологическое УЗИ должно приводиться на определенный день менструального цикла. Если женщина даст врачу неверную информацию о сроках цикла, то ему будет трудно правильно оценить видимые при диагностике нарушения.
Может ли УЗИ ошибиться, если пациент скроет информацию о принимаемых препаратах? Это одна из вероятных причин ошибок при проведении ультразвуковой диагностики. Медикаменты могут влиять на скорость кровотока, на перистальтику и иные процессы в организме. Если больной скажет обо всех принимаемых препаратах, то врач функциональной диагностики сможет выполнить процедуру с учетом влияния лекарств на работу внутренних органов.
Как получить достоверные результаты
Часто ли ошибается УЗИ-диагностика, и как сделать так, чтобы результат был достоверным? Это волнует не только пациентов, но и врачей, так как им необходимо выбрать соответствующее патологии лечение. Вероятность ошибок будет минимальной, если диагностику выполнит квалифицированный врач функциональной диагностики на современном оборудовании и с соблюдением протокола процедуры. Лучше всего на УЗИ записываться в частные медицинские центры, так как именно в таких клиниках используются инновационные аппараты, а врачи заинтересованы в оказании качественной помощи клиентам.
Центр «Нейропсихолог» располагает самыми лучшими аппаратами для УЗИ диагностики, а наши врачи имеют достаточный опыт для того, чтобы определить сложные патологии. Записаться на ультразвуковое обследование можно на любое удобное время по телефону +7 (495) 751-31-10.
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Введение
За последние 20 лет прогресс новых медицинских технологий привел к появлению и бурному развитию такой области медицины, как ультразвуковая пренатальная диагностика. Разработаны и постоянно совершенствуются алгоритмы осмотра различных органов и систем плода, определены оптимальные сроки беременности для проведения скрининговых ультразвуковых осмотров. Достигнуты значительные успехи в диагностике некоторых врожденных заболеваний (например, болезни Дауна), а эффективность пренатального выявления отдельных пороков развития (например, анэнцефалии, кистозной гигромы шеи) достигает 100%. Тем не менее эффективность выявления такой важной группы заболеваний, как врожденные пороки сердца, все еще оставляет желать лучшего.
Пороки сердца являются наиболее распространенным врожденным заболеванием плода и занимают более 50% в структуре детской смертности, связанной с врожденной и наследственной патологией [1]. Несмотря на высокую разрешающую способность современной ультразвуковой аппаратуры, наличие цветового допплеровского картирования во всех современных аппаратах, частота выявления пороков сердца плода не превышает 40-45% [2]. В определенной степени такие скромные показатели связаны с небольшими размерами и сложной анатомией исследуемого объекта, а также с наличием динамических изменений, характерных для определенных пороков сердца плода, в связи с чем клиническая картина становится очевидной уже после 24 нед беременности. Однако в гораздо большем проценте случаев «пропуск» пороков сердца связан с нарушением методологии рутинного осмотра этого органа. Данная статья посвящена описанию наиболее распространенных ошибок, возникающих при рутинном осмотре сердца плода, и представляет методы оптимизации ультразвукового изображения при оценке основных сечений сердца.
Сечения, применяемые для рутинного осмотра сердца плода
Основным сечением, рекомендованным для проведения рутинного осмотра сердца плода, является четырехкамерный срез. Получение данного сечения не представляет сложностей и возможно при любом положении плода в более чем 95% случаев при проведении исследования после 19 нед беременности [3]. Однако существует ряд пороков, при которых четырехкамерный срез сердца остается неизменным, что делает недостаточным использование только этого среза для оценки сердца в ходе рутинного скринингового исследования плода. К порокам, при которых четырехкамерный срез сердца остается неизменным, относятся: тетрада Фалло, транспозиция магистральных артерий, общий артериальный ствол, двойной выход из правого желудочка, умеренный стеноз полулунных клапанов, аномалия дуги аорты, мелкие дефекты межжелудочковой перегородки (ДМЖП). В связи с низкой информативностью использования только четырехкамерного среза в настоящее время рекомендуется оценивать также срез через три сосуда и трахею, срез через выходные отделы левого желудочка («пятикамерный срез») и срез через выходные отделы правого желудочка. Критерии, которые используются для оценки основных срезов сердца, хорошо известны и описаны в отечественных справочных руководствах [4].
Оптимизация изображения сердца плода
При оценке любого из перечисленных сечений необходимо установить оптимальные настройки ультразвукового аппарата, чтобы добиться наилучшей визуализации исследуемого объекта. К сожалению, в большинстве клинических руководств по пренатальной ультразвуковой диагностике теме физических принципов получения ультразвукового изображения отводится крайне незначительное внимание. Это и приводит к недостаточной осведомленности врачей о физике ультразвукового исследования и неумению и даже боязни самостоятельно настроить ультразвуковой аппарат.
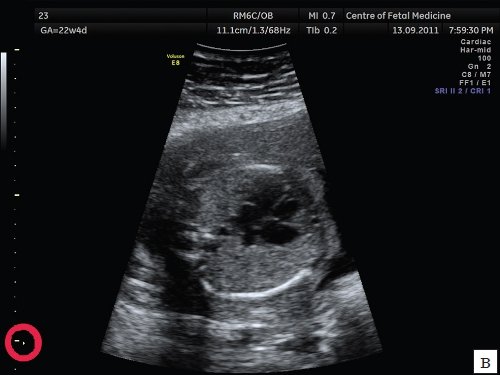
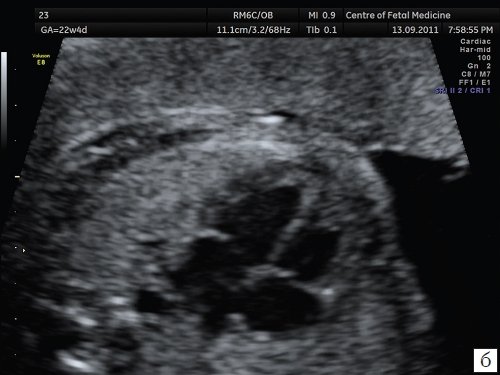
Наиболее распространенной и грубой ошибкой является оценка сердца плода в общем акушерском режиме. Почему так важно производить осмотр сердца плода в специальном режиме и какие принципиальные отличия данного режима от общего акушерского? Необходимо помнить, что сердце плода — это орган, который находится в постоянном движении, причем систола, диастола, движения клапанов происходят в 2 раза быстрее, чем в сердце взрослого человека. Чтобы получить более четкое ультразвуковое изображение движущегося органа, необходима высокая частота смены кадров. Частота смены кадров зависит от частоты датчика, которым производится осмотр, а также от угла развертки ультразвукового изображения. При использовании общего акушерского режима угол развертки изображения по умолчанию установлен на 60-65°, достигаемая при этом частота смены кадров является вполне достаточной для получения четкого изображения при осмотре большинства органов плода. Грудная клетка и сердце плода во II триместре беременности имеют небольшие размеры, для их визуализации вполне достаточно проводить сканирование при угле развертки изображения, равном 30°. При этом частота смены кадров увеличивается более чем в 2 раза. Примеры изображения сердца плода при использовании акушерского и сердечного режимов с различными углами развертки представлены на рис. 1.
Рис. 1. Изображения 4-камерного среза сердца плода. Беременность 22 недели и 1 день.
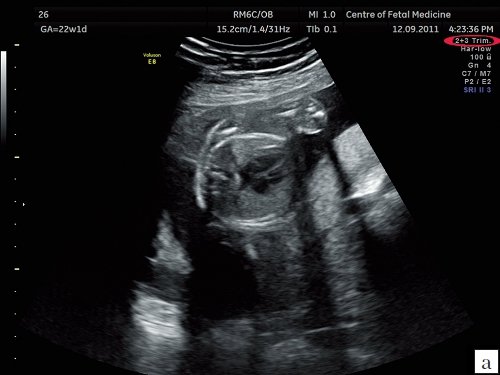
а) Эхограмма получена при сканировании в общем акушерском режиме. Обращает на себя внимание более широкий угол развертки изображения, контуры структур сердца более утолщенные и нечеткие по сравнению с изображением сердца в специальном сердечном режиме с узким углом развертки изображения.
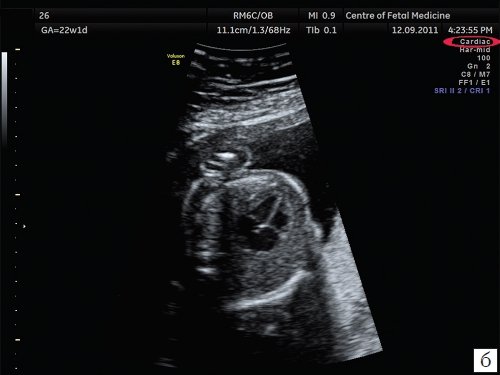
б) Эхограмма получена при сканировании в сердечном режиме. Контуры структур сердца более четкие, изображение более контрастное, по сравнению с изображением сердца на рис. 1a.
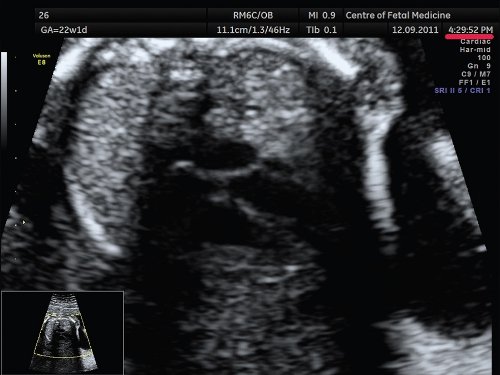
Второй наиболее распространенной ошибкой, которая имеет место при проведении ультразвукового исследования, является несоответствие расположения исследуемого органа и зоны фокусировки ультразвукового изображения. Данная ошибка характерна и для осмотра других органов и систем плода, но особенно значимо она сказывается при проведении осмотра сердца. Примеры изображения сердца одного и того же плода при различной глубине зоны фокусировки представлены на рис. 2.
Рис. 2. Изображения 4-камерного среза сердца плода при различной глубине зоны фокусировки. Беременность 22 недели и 1 день (то же наблюдение).
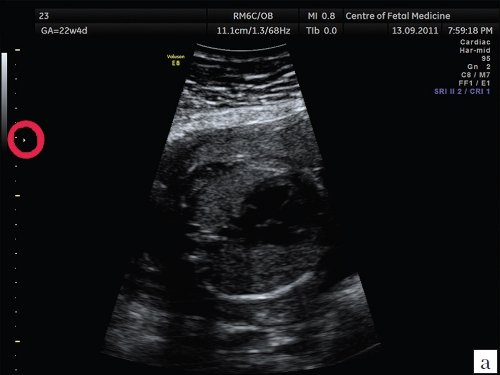
а) Зона фокусировки установлена выше исследуемого объекта.
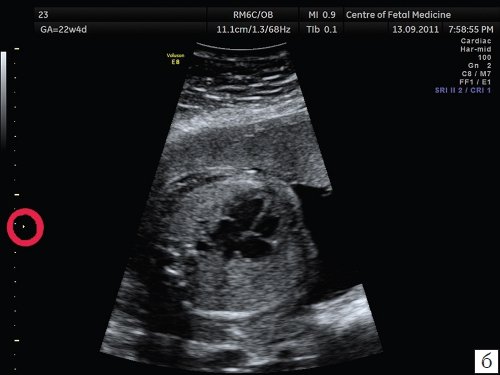
б) Зона фокусировки установлена на уровне исследуемого объекта.
в) Зона фокусировки установлена ниже исследуемого объекта.
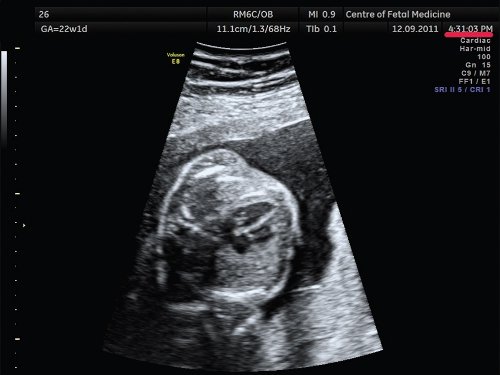
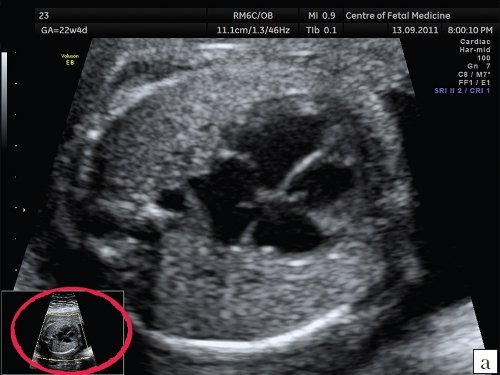
Описанные выше ошибки в настройке аппарата являются легко устранимыми и не требуют от оператора серьезных технических навыков, при этом четкость полученного изображения существенно возрастает. Возникновение следующей ошибки связано с выбором оптимального положения сердца плода для проведения осмотра. Достаточно часто врачи проводят осмотр сердца при субоптимальном его расположении, при этом часть исследуемого объекта не визуализируется в связи с наличием акустической тени от позвоночника, ребер или конечностей плода. Если осмотр сердца производится при наличии акустических теней от позвоночника, ребер или конечностей, то адекватная оценка предсердно-желудочкового соединения, межжелудочковой перегородки и кровотока в камерах сердца и магистральных сосудах значительно затруднена, что может приводить к «пропуску» порока сердца. Рекомендовано осуществлять осмотр сердца плода в таком его положении, чтобы верхушка сердца была направлена к датчику (на 11 и 13 ч). При исследовании сердца в положении верхушкой вниз осмотр области межжелудочковой перегородки, особенно ее мышечной части, затруднен, что увеличивает вероятность «пропуска» ее дефекта. Однако не обязательно дожидаться, чтобы плод сам принял положение «лицом к пупку матери»; смещение датчика по животу пациентки без изменения плоскости сканирования приведет к получению искомого изображения. При этом движения не должны носить хаотический характер, а осуществляться строго в ту сторону, куда направлена верхушка сердца плода (т.е. если верхушка сердца плода направлена к правому боку пациентки, то датчик смещается туда же и наоборот). Примеры изображения сердца одного и того же плода при смещении датчика показаны на рис. 3, 4.
Рис. 3. 4-камерный срез сердца при положении плода «спинкой кверху». Беременность 22 недели и 1 день (то же наблюдение).
Акустическая тень от позвоночника перекрывает часть сердца.
Рис. 4. Оптимизация изображения 4-камерного среза сердца при положении плода «спинкой кверху». Беременность 22 недели и 1 день (то же наблюдение).
Смещение датчика к левому боку матери приводит к получению оптимального изображения 4-камерного среза сердца плода. Для оптимизации изображения сердца при положении плода «спинкой кверху» потребовалось чуть более 1 мин.
После получения изображения сердца плода верхушкой к датчику необходимо увеличить изображение таким образом, чтобы поперечное сечение грудной клетки плода занимало большую часть экрана. Строгое следование этому требованию связано с тем, что размеры сердца плода во II триместре составляют около 2 см и исследование такого маленького объекта требует максимального увеличения. Недопустимо проводить осмотр сердца без увеличения, так как при этом невозможно четко оценить межжелудочковую перегородку и область предсердно-желудочкового соединения. Многие современные ультразвуковые аппараты имеют возможность увеличения изображения уже после нажатия кнопки «freeze» (функция «post-freeze zoom»). Использование этой функции при проведении осмотра сердца недопустимо, так как в основе получения такого изображения лежит использование эффекта цифрового увеличения, т.е. изображение создается путем анализа информации от соседних пикселей (точек) и генерации новых пикселей, несущих усредненную информацию. Таким образом, полученное изображение сердца, несмотря на достаточные размеры, не будет нести никакой дополнительной диагностической информации; более того, контуры сердца будут более размытыми и нечеткими по сравнению с тем же изображением сердца без его увеличения.
В связи с этим единственным правильным способом увеличения изображения сердца является использование функции аппаратного увеличения («high definition zoom»). Выбор зоны для увеличения производится в режиме реального времени, все дальнейшее исследование происходит в реальном времени. На экране монитора ультразвукового аппарата появляется увеличенное изображение исследуемого органа, а в нижней части экрана возникает дополнительное изображение всей области сканирования с выделением той ее части, которая подверглась увеличению (рис. 5, а). Примеры изображения сердца одного и того же плода без увеличения и при использовании функции цифрового и аппаратного увеличения представлены на рис. 2, б и 5 а, б.
Рис. 5. Изображения 4-камерного среза сердца плода при использовании различных типов увеличения. Беременность 22 недели и 4 дня.
а) Увеличение изображения при помощи функции «high definition zoom».
б) Увеличение изображения при помощи функции «post-freeze zoom».
Еще одной распространенной ошибкой при осмотре сердца плода является анализ изображения в реальном времени без использования кинопетли. Как уже было сказано выше, сердце плода — это орган, совершающий движения с частотой около 140-150 ударов в минуту. Таким образом, открытие и закрытие створок клапанов, сокращение и расслабление камер сердца происходят в интервал времени менее 1 с. Зрительный анализатор человека не способен адекватно оценить информацию, которая поступает к нему с такой быстротой. Именно поэтому оценка основных диагностических срезов должна проводиться не в одиночном изображении, а в нескольких сердечных циклах, полученных в одной кинопетле. При этом каждый кадр полученной кинопетли рассматривается с применением всех критериев оценки данного диагностического среза.
Согласно существующим отечественным рекомендациям, рутинное скрининговое исследование сердца плода во II триместре беременности выполняется с использованием только В-режима. Однако следует отметить, что использование режима цветового допплеровского картирования существенно увеличивает информативность исследования сердца плода, во многих странах Западной Европы и США в настоящее время рекомендуется использовать цветовой допплер при каждом осмотре сердца плода. Нежелание отечественных специалистов использовать цветовое допплеровское картирование во многом связано с неумением менять настройки этого режима; в полученном изображении цветовые сигналы «заливают» изображение камер сердца и перегородок, проводить анализ такого изображения невозможно. Для преодоления этих ошибок необходимо помнить несколько простых правил, которые приведены ниже.
Во-первых, осмотр сердца плода с использованием режима цветового допплера должен проводиться при определенных показателях скоростной шкалы, причем для осмотра различных отделов сердца эти показатели должны меняться. Регулировать показатели скоростной шкалы можно путем изменения частоты повторения импульсов (функция «pulse repetition frequensy» — PRF). Так, оценка камер сердца, атриовентрикулярных клапанов, полулунных клапанов, магистральных артерий производится при высоких значениях скоростной шкалы (более 35 см/с) (рис. 6). Использование более низких значений скоростной шкалы приведет к появлению «алайзинг-эффекта» и создает ложное впечатление о наличии турбулентного кровотока в камерах сердца.
Рис. 6. 4-камерный срез сердца плода, режим ЦДК. Беременность 22 недели и 1 день.
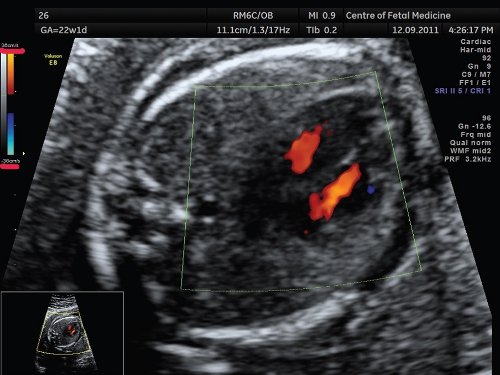
Значения скоростной шкалы установлены на 38 см/с, что позволяет получить изображение ламинарного тока крови в желудочках.
Кровоток в полых и легочных венах, напротив, характеризуется низкой скоростью, поэтому их оценка должна проводиться при низких значениях скоростной шкалы (10-20 см/с). Если проводить осмотр полых или легочных вен при том же значении скоростной шкалы, что использовалось для оценки камер сердца и магистральных артерий, то цветовой сигнал от них может отсутствовать.
Исходя из этого же принципа, необходимо менять значения цветового фильтра, который позволяет исключить сигналы от движения стенок и другие низкоскоростные сигналы. При оценке отделов сердца, в которых кровоток имеет высокую скорость, необходимо устанавливать высокие значения цветового фильтра, тогда как при исследовании полых и легочных вен необходимо пользоваться низкими значениями фильтра.
Во-вторых, при осмотре сердца в режиме ЦДК необходимо правильно выбрать размер цветового окна, так как при больших его размерах частота смены кадров существенно снижается, что приводит к получению менее четкого изображения. В связи с этим необходимо ограничивать размеры цветового окна границами сердца и крупных сосудов. Недопустимо, чтобы размер цветового окна занимал всю область сканирования, так как полученное при этом изображение будет очень размытым. Частота смены кадров не будет достаточной для регистрации всех изменений на протяжении одного сердечного цикла, и при исследовании в режиме реального времени это будет приводить к возникновению изображения с высокой степенью кадрированности, т.е. не плавного перехода систолы в диастолу, а прерывистой регистрации отдельных фаз сердечного цикла.
В-третьих, при оценке сердца в режиме ЦДК достаточно часто возникает необходимость изменить усиление (gain) цветового сигнала, как правило, в сторону его уменьшения. Осмотр сердца плода при высоких значениях усиления цветового сигнала является самой распространенной ошибкой, приводящей к появлению артефактов в виде наложения цветового сигнала на границы исследуемых структур, например, на межжелудочковую перегородку, приводя исследователя к ложному впечатлению о наличии ее дефекта (рис. 7). Необходимо начинать осмотр сердца при низких значениях усиления цветового сигнала, постепенно увеличивая их до достижения оптимальной картины.
Рис. 7. 4-камерный срез сердца плода, режим ЦДК. Беременность 22 недели и 4 дня.
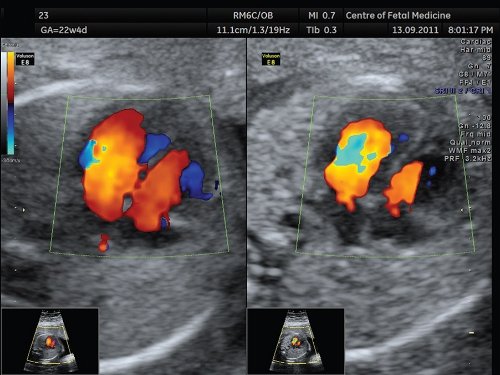
В левой части экрана представлено изображение с высоким усилением цветового сигнала. Обращает на себя внимание наложение цветового сигнала на межжелудочковую перегородку, что не позволяет адекватно оценить ее целостность. Справа — изображение, сбалансированное по силе цветового сигнала. Отмечается отсутствие кровотока через межжелудочковую перегородку.
Последнее, но немаловажное правило при использовании режима ЦДК — правильный выбор угла инсонации. С помощью допплеровского исследования можно оценить скорость и направление движения крови в камерах сердца и сосудах. Цветовой сигнал является отображением вектора скорости кровотока; характеристики цветового сигнала будут меняться в зависимости от положения сердца плода по отношению к ультразвуковому датчику. Если верхушка сердца плода направлена на 9 или 15 ч по отношению к датчику, то цветовой сигнал от камер сердца может отсутствовать, так как направление тока крови в них будет перпендикулярно движению ультразвуковой волны. При положении верхушки сердца на 11-13 ч направление тока крови в камерах сердца будет соответствовать направлению движения ультразвуковой волны и цветовой сигнал от камер сердца будет достигать максимальной интенсивности и иметь красное окрашивание. При положении верхушки сердца на 17-19 ч вектор тока крови также соответствует вектору движе ния ультразвуковой волны, но цветовой сигнал будет иметь синее окрашивание. Такой же принцип необходимо применять при оценке кровотока в магистральных сосудах — цветовой сигнал в них будет меняться в зависимости от положения сердца.
Заключение
Описанные в настоящей статье правила настройки аппарата, без сомнения, не являются гарантом успеха при диагностике пороков сердца плода. Для успешного осмотра сердца необходимо глубокое знание нормальной и патологической анатомии сердца плода и тех динамических изменений, которые имеют местопри беременности. Тем не менее строгое следование всем правилам настройки аппарата при каждом осмотре сердца плода существенно улучшает условия визуализации и способствует выявлению даже небольших отклонений от нормальной ультразвуковой картины этого органа.
Литература
- Hoffman J.I.E., Christianson R. Congenital heart disease in a cohort of 19502 births with long-term follow-up // Am. J. Cardiol. 1978. V. 42. P. 641.
- Tegnander E., Williams W., Johanses O.J. et at. Prenatal detection of heart defect in a non-selected population of 30, 149 fetuses — detection rates and outcome // Ultrasound Obstet. Gynecol. 2006. V. 27. P. 252-265.
- Shultz S.M., Pretorius D.H., Budorick N.E. Fourchamber view of the fetal heart: demonstration related to menstrual age // J. Ultrasound Med. 1994. V. 13. P. 285-289.
- Основные плоскости сканирования и дифференциально-диагностические критерии // Врожденные пороки сердца и главных артерий // Пренатальная эхография / Под ред. Медведева М.В. М.: Реал Тайм, 2009. С. 137-150.
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Замершая беременность не развивается и характеризуется гибелью плода в утробе матери. Такая неприятность может произойти на любом триместре. Однако чаще всего это случается на первых неделях, когда внутренние органы только начинают закладываться. Спровоцировать гибель может любой отрицательный фактор. Первые 9 недель считаются критическими. УЗИ при замершей беременности необходимо для того, чтобы удостовериться в гибели плода. Такое нарушение пагубно для матери как в физическом, так и психоэмоциональном плане. В особенности тяжело перенести гибель плода той матери, которая уже почувствовала шевеления ребенка.
Первопричины внутриутробной гибели
Врачами выделяется целый ряд причин, которые с высокой вероятностью способны спровоцировать гибель ребенка до рождения. Иногда на начальных сроках женщины не знают о своем положении и поэтому допускают ряд ошибок.
Основные первопричины гибели ребенка описаны в таблице, представленной ниже.
| Генетические нарушения | Это самая распространенная первопричина нарушения. Хромосомные отклонения являются несовместимыми с жизнью. Обычно это следствие передачи плохих генов от матери или отца. |
| Отклонения в гормональном фоне | |
| Заболевания | Наибольшую опасность для процесса вынашивания ребенка представляют такие болезни, как краснуха и цитомегаловирус. Развитие отклонений категорически нельзя допустить на начальных сроках беременности. В ином случае высок риск ее прерывания. |
| Простуда | Часто женщины недооценивают негативное влияние обычной простуды. Даже такое незначительное нарушение способно спровоцировать прерывание беременности. В тело в таком случае попадает переизбыток токсических веществ, которые ухудшают обменные процессы в организме. |
| ЭКО | При наступлении беременности после ЭКО риск прерывания беременности повышается на 30–60%. Женщина нуждается в постоянном контроле со стороны докторов. |
| Образ жизни | Спровоцировать нарушение могут любые вредные привычки матери. Важно планировать беременность и как можно раньше избавиться от никотиновой, табачной или наркотической зависимости. Нужно больше уделять внимания своему здоровью и как можно чаще гулять на свежем воздухе. |
| Травмы | Стать причиной смерти ребенка могут любые травмы как психологического, так и физического характера. Женщина должна обеспечить себя полным покоем и стабильностью. |
| Несовместимость партнеров | Иногда встречается половая несовместимость партнеров. В таком случае плод погибает еще до 12 недель беременности. |
При беременности нужно полностью исключить возможные причины смерти. Лучше всего, чтобы малыш был запланированным.
Когда нужна диагностика
В норме УЗИ проходит планово трижды за беременность. Однако диагностика может быть проведена срочно при наличии симптомов гибели ребенка. Такие признаки не имеют выраженного характера. Иногда женщина может несколько недель даже не догадываться о том, что что-то пошло не так.
Читать так же: частота выполнения УЗ-диагностики беременной.
К наиболее распространенным симптомам отклонения врачи относят:
- сильное болезненное ощущение внизу живота;
- выделения из влагалища, содержащие примесь крови;
- снижение или полное исчезновение ощущений, которые присущи женщинам в период вынашивания ребенка, например тошнота при резких запахах, сонливость, токсикоз;
- снижение набухания груди.
Стоит отметить, что некоторые женщины не испытывают своеобразных ощущений при беременности. У них не меняются пищевые привычки, отсутствует реакция на резкие запахи и т. д.
При наличии патологических признаков посетить УЗИ следует незамедлительно. В ином случае состояние может обернуться негативными последствиями для самой матери.
На поздних сроках ребенок перестает шевелиться. Стоит отметить, что такой признак является достоверным только до 30-й недели. После этого срока ребенку становится теснее и двигательная активность заметно снижается. У некоторых женщин об отклонении свидетельствует стремительное повышение температуры тела и лихорадочное состояние.
Признаки на УЗИ
Ультразвуковая диагностика – основной метод обследования. В первом случае о гибели ребенка свидетельствуют следующие характерные признаки:
- рост плодного яйца замедлен, а его диаметр не превышает 24 мм;
- отсутствуют какие-либо признаки зародыша;
- отсутствуют симптомы прогрессирования беременности.
Есть и второй тип замершей беременности. Такой вид более затруднителен в диагностике. Плодное яйцо растет нормально, но при этом в нем отсутствует эмбрион или есть только его остатки. Ворсинчатый хорион не визуализируется.
При длительном нахождении эмбриона в матке основных симптомов недостаточно. Нужно обращать внимание на сопутствующие признаки, к которым относят:
- сильный дефицит околоплодных вод;
- деформации плодного яйца – перетяжки и нечеткие контуры;
- несоответствие размеров плодного яйца требуемым нормам.
Все перечисленные симптомы указывают на замерший процесс вынашивания ребенка. Врачи также разработали комплекс признаков, по которым можно самостоятельно понять, что беременность остановилась. К ним относят:
- отсутствие зародыша с сердцебиением спустя 12 суток после того, как ультразвуковая диагностика показала плодное яйцо с желточным мешком;
- отсутствие эмбриона при диаметре от 25 мм;
- отсутствие сердцебиения при КТР от 7 мм.
Однако расшифровкой результатов должен заниматься квалифицированный врач.
Ошибка УЗИ
При сомнениях в правильности результатов ультразвуковой диагностики обследование проводят повторно спустя неделю. Диагноз подтверждается, если по истечении указанного периода времени рост эмбриона не отмечается.
Вероятность ошибочного диагноза меньше на поздних сроках беременности. Симптомы замирания плода в таком случае более очевидны. Врачами выделяется ряд причин, по которым женщине могут по ошибке диагностировать гибель малыша.
Наиболее часто встречающийся провоцирующий фактор – человеческий. Даже самый лучший, востребованный и высококвалифицированный доктор может ошибиться. Вероятнее всего это в первом триместре.
Замершая беременность на УЗИ может быть ошибочно диагностирована при расхождении сроков гестации.
Это вероятно при гормональных отклонениях, сбоях менструального цикла, кистах и хронических воспалительных процессах. По циклу срок оказывается больше, чем по ультразвуковой диагностике.
Еще одна частая первопричина – гипоксия. При недостатке кислорода высок риск неправильной расшифровки ультразвукового обследования. Активность плода снижена, и тонус мышц ослаблен. Сердцебиение сильно замедлено.
Вероятны и технические сбои. Любой аппарат, в том числе и ультразвуковое устройство, способен показать неверный результат. Картинка на мониторе может быть искажена из-за неправильного функционирования датчика или плохой четкости.
Из этого ролика вы узнаете все основные признаки замершей беременности:
Повторное посещение УЗИ
УЗИ проводится повторно после установки диагноза «замершая беременность». Это нужно, чтобы убедиться в отсутствии ошибки. Однако это не нужно, если гибель плода очевидна. Врачи рекомендуют проходить повторное обследование в другой и желательно частной клинике.
При подтверждении неприятного диагноза требуется лечение. До 7-й недели женщине назначают медикаментозное прерывание беременности. Возможен и иной способ – выжидание. В таком случае нужно будет подождать, когда произойдет самопроизвольный выкидыш. Однако такой метод крайне опасен.
На сроке больше 8 недель назначается аборт по медицинским показаниям. Процедура проводится под наркозом и заключается в выскабливании.
УЗИ после замершей беременности проводится спустя примерно 2 недели. Это необходимо для того, чтобы убедиться в том, что плодное яйцо полностью удалено, а матка находится в нормальном состоянии.
Следующую беременность нужно планировать не ранее чем через полгода. Предварительно потребуется сдать ряд анализов, в том числе пройти ультразвуковую диагностику. Соблюдение всех рекомендаций и плановое прохождение УЗИ – залог успешной беременности. Главное – не отчаиваться.
Похожие статьи
Причины неверного определения пола малыша на УЗ-исследовании
Способы определение синдрома Дауна при выполнении УЗ-диагностики
Показания и сроки проведения скрининга во втором триместре
Сроки и цели третьего УЗ-исследования беременной
Ошибки УЗИ при беременности
Основные причины ошибок УЗИ при беременности:
- Низкое качество, устаревшая аппаратура
- Неопытность врача
- Путаница со сроками у самой беременной, несвоевременное первое УЗИ
Ошибки в определении беременности
Иногда женщины оказываются перед фактом, что врачи УЗИ не заметили беременность. Как такое случается? Чаще всего причина в том, что женщина приходит на своё первое УЗИ слишком рано. Фактический срок, когда можно определить беременность, это 2-3 недели беременности. Однако покажет ли УЗИ беременность, зависит ещё от такого фактора, как своевременность овуляции и дата зачатия. В большинстве случаев это определить фактически не возможно, а значит, у части женщин эмбрион будет виден на УЗИ позднее, даже не через неделю от задержки, а через две. Чаще всего эмбрион (а также его сердцебиение) определяется на 5-6 неделе беременности.
Ошибки при определении срока беременности
Точность срока беременности по УЗИ тем выше, чем раньше женщина пришла на своё первое УЗИ. Оптимально проведение первого УЗИ на сроке 11-13 недель, тогда срок беременности определяется с точностью до дня, и далее при повторных УЗИ врач легко замечает отклонения в развитии плода. С увеличением срока беременности нарастает статистическая погрешность в росте и весе ребёнка, и это может стать причиной ошибки определения срока беременности. Не пропустите своё первое УЗИ, это позволит не только точно поставить срок беременности, но и своевременно выявить отклонения в развитии ребёнка, если такие есть.
Ошибки в определении пола ребёнка
Если при проведении УЗИ произошла ошибка с полом ребёнка, причина может быть в поздней попытке определения пола, когда малыш уже слишком большой и половые органы практически невозможно вывести на экран монитора, когда между ножками плода оказалась петля пуповины или ручка ребёнка. Чаще всего ошибочно определяют мужской пол плода. Оптимальный срок для определения пола ребёнка – это второе УЗИ, которое проводят на сроке 18-22 недели.
Ошибки при диагностике замершей или внематочной беременности
К самым неприятным по последствиям ошибкам относятся не замеченная внематочная беременность или напротив, замершая. Замершей беременностью считается такая беременность, при которой плод погиб и перестал развиваться. Чаще всего такое случается в первом триместре. Если у женщины пятинедельная замершая беременность ошибка УЗИ вполне возможна. Причиной ошибки может стать то, что срок плюс/минус 2 дня может означать, будет видно на УЗИ бьющееся сердечко малыша или нет. Если сердцебиения нет и срок 5 недель, врач может поставить замершую беременность. Однако обычно о выскабливании сразу вопрос не ставится, беременной рекомендуют повторить исследование через неделю, в надежде на то, что всё же проблема в определении срока беременности, а не в смерти ребёнка. Большое диагностическое значение в этом случае играет лабораторное определение в крови уровня ХГЧ, но в этом случае анализ необходимо сдать не менее 2-х раз с промежутком как минимум в 2-3 дня между ними. Дело в том, что в малом сроке (до 6-7 недель), при нормально протекающей беременности, ХГЧ удваивается в геометрической прогрессии, каждые 2-3 дня. При внематочной беременности рост ХГЧ тоже отмечается, но уже медленнее, без такой геометрической прогрессии, что заставляет врача заподозрить какое-то неблагополучие. Если имеет место замершая беременность, то уровень ХГЧ снижается. Ошибка в диагностике внематочной беременности бывает на самых ранних сроках, когда врач видит в матке так называемое ложное плодное яйцо. В этом случае УЗИ картина напоминает обычную беременность, которая сопровождается изменениями эндометрия матки в связи с беременностью. Такая ошибка может стоить очень дорого, женщина, да и сами врачи, уверены, что ребёнок развивается в матке до того момента, пока не произойдет катастрофа,- разрыв маточной трубы.
Ошибки УЗИ плода, не диагностированная патология
Ошибки при УЗИ плода, когда не замечают врождённый порок развития, или гибель плода, или варианты неправильного предлежания, или предлежание плаценты, другие патологии беременности, обходятся матери и её ребёнку очень дорого. Осложнения в родах, рождение больного ребёнка, это возможные варианты развития событий. Причина в низком качестве оборудования или в неопытности врача. В целом, достоверность УЗИ при беременности очень высокая, но это исследование является субъективным, то есть, один врач может увидеть одно, а другой другое. Кроме того точность УЗИ определяется разрешающей способностью ультразвукового аппарата. В любом случае сейчас без УЗИ не обойтись, каждый год это исследование сохраняет жизнь и здоровье тысяч новорождённых и их мам.








