УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
В настоящее время тазовое предлежание плода относится к разделу патологического акушерства. Частота тазовых предлежаний плода в течение последних нескольких десятков лет остается постоянной и составляет в среднем 3% — 5%.
Причины формирования тазовых предлежаний
Причины формирования тазовых предлежаний плода разнообразны, многочисленны и до конца ещё не изучены. К ним относятся следующие из перечисленных:
- Препятствия к установлению головки плода во входе в малый таз (миома матки, анатомическое сужение таза или аномальные формы таза, опухоли органов малого таза, увеличение размеров головки плода из-за гидроцефалии или цефалоцеле, предлежание плаценты или её низкое расположение.
- Патологический гипертонус нижнего сегмента матки и снижение тонуса её верхних отделов. При этом головка плода отталкивается от входа в таз и занимает положение в верхней части матки. Такие нарушения сократительной активности матки могут быть обусловлены дистрофическими изменениями миометрия из-за воспалительных процессов, неоднократных выскабливаний, многократных беременностей и осложненных родов. Отрицательное влияние на сократительную активность миометрия оказывает и рубец на матке, в том числе и после кесарева сечения.
- Повышенная подвижность плода вследствие многоводия, малых размеров головки плода из-за аномалий ее развития (анэнцефалия, микроцефалия), задержки развития плода, недоношенности.
- Ограничение подвижности плода при двурогой и седловидной матке или при наличии перегородок в матке, при маловодии, обвитии пуповины вокруг различных частей тела плода.
С другой стороны совершенно не обязательно, что при подтвержденном наличии перечисленых факторов обязательно сформируется тазовое предлежание плода. В целом ряде случаев бывает достаточно сложно установить очевидную причину тазового предлежания плода.
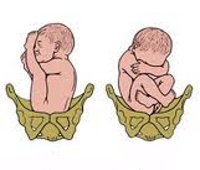
Различают ягодичные и ножные предлежания. Ягодичные предлежания в свою очередь делятся на чисто ягодичное (неполное) предлежание, когда во вход в малый таз обращены ягодицы плода, а его ноги вытянуты вдоль туловища, и смешанное ягодичное предлежание, при котором во вход в малый таз обращены ягодицы плода вместе с ногами, согнутыми в тазобедренных и коленных суставах.
К разновидностям ножных преждлежаний относят: полное — предлежат обе ноги плода; неполное — предлежит одна нога плода; коленное — предлежат колени плода.
Если при небольших размерах плода в чисто ягодичном предлежании, нормальных размерах таза роженицы, роды через естественные родовые пути возможны без осложнений, то при смешанном и ножном предлежании прогноз для здоровья и жизни новорожденного значительно ухудшается. Ножное предлежание плода является наиболее неблагоприятным вследствие частого возникновения в родах таких осложнений, как асфиксия плода, выпадение петель пуповины и тяжелая травма плода.
При физиологическом течении беременности плод окончательно устанавливается предлежащей частью над входом в малый таз только к 34 — 35 неделям. До этого срока он многократно даже в течение дня может менять свое положение.
Следовательно, формулировка диагноза «Тазовое предлежание плода» целесообразна именно к 34 — 35 неделям беременности и не ранее. Более ранняя диагностика может быть ошибочной и будет вводить в заблуждение беременную, её родственников и других консультантов по смежным специальностям, наблюдающих данную пациентку, и создавать излишнюю эмоциональную напряженность.
Диагностика тазовых предлежаний
Диагностика тазовых предлежаний, прежде всего, основывается на данных наружного акушерского и влагалищного исследования. Для уточнения диагноза используют ультразвуковое исследование. С помощью эхографии возможно определение не только самого тазового предлежания, но и в целом ряде случаев и его вида. Неоценимую помощь в диагностике тазовых предлежаний плода оказывает и трехмерная эхография.
Важно определить положение головки плода и степень её разгибания. Чрезмерное разгибание головки плода, которое не выявлено во время беременности, может привести к таким серьезным осложнениям в родах, как травма мозжечка, шейного отдела спинного мозга и другим повреждениям.
О состоянии плода позволяют судить и результаты функциональной оценки с помощью допплерографии и КТГ. Течение беременности при тазовых предлежаниях чаще, чем при головном, сопровождается различными осложнениями. Наиболее типичными среди них являются: угроза и преждевременное прерывание беременности, гестоз и фетоплацентарная недостаточность. Эти осложнения нередко сопровождаются гипоксией и задержкой развития плода, аномальным количеством околоплодных вод, обвитием пуповины.
Частота врожденных аномалий развития при тазовых предлежаниях почти в 3 раза выше, чем при головном. Среди них встречаются пороки развития центральной нервной системы, сердечно-сосудистой системы, желудочно-кишечного тракта, опорно-двигательного аппарата.
По данным допплерографии отмечается более частое и более выраженное нарушение маточно-плацентарного кровотока. Более чем в половине наблюдений выявляются признаки хронической фетоплацентарной недостаточности.
У пациенток, отнесенных к группе высокого риска по формированию тазовых предлежаний плода, следует проводить профилактику гестоза, преждевременных родов, перенашивания беременности и фетоплацентарной недостаточности.
Беременной необходим щадящий режим, полноценный ночной сон, дневной отдых. Особое внимание уделяют сбалансированному рациональному питанию для предупреждения развития крупного плода.
При выявленном тазовом предлежании плода с 34 — 35 недель рекомендуется применение корригирующей гимнастики, основанной на изменении тонуса мышц передней брюшной стенки и матки для перевода тазового предлежания в головное. Сущность этой гимнастики заключается в следующем: беременная, лежа на твердой жесткой поверхности, 3-4 раза через каждые 10 минут попеременно поворачивается на правый и левый бок. Упражнения повторяют 3 раза в день перед едой в течение 7-10 дней. Однако применение таких упражнений не может гарантировать перевод тазового предлежания в головное.
Беременную с тазовым предлежанием плода необходимо госпитализировать в акушерский стационар не позже, чем в 38 недель для полного обследования, определения срока родов, выбора оптимального метода родоразрешения и подготовки к родам.
В рамках обследования беременных в стационаре проводят следующие мероприятия: изучают анамнез пациентки и перенесенные заболевания, выясняют количество и характер течения предыдущих беременностей и родов; оценивают общее состояние беременной, её психосоматический статус, акушерские осложнения; уточняют срок беременности; определяют разновидность тазового предлежания плода, оценивают степень «зрелости» шейки матки и готовность организма к родам; определяют размеры и форму таза.
Кроме того, с помощью ультразвукового исследования определяют состояние плода, производят расчет предполагаемой массы плода, принимая при этом во внимание, что при массе более 3500 г плод при тазовом предлежании считают крупным. Эхография позволяет также выявить аномалии развития плода, оценить количество околоплодных вод, выявить опухолевидные образования матки и придатков матки. Важное место в диагностике занимает плацентография (расположение плаценты, структура плаценты, соответствие степени зрелости плаценты сроку беременности, толщина плаценты). С помощью допплерографии уточняют не только характер маточно-плацентарного, плодово-плацентарного и плодового кровотока. Эта методика в сочетании с цветовым допплеровским картированием позволяет выявить патологию пуповины и заподозрить обвитие пуповины вокруг различных частей тела плода.
Важно установить тип тазового предлежания плода, а также степень разгибания головы плода. Целесообразно также определить пол плода, так как плоды мужского пола значительно хуже переносят стресс родов. Более точная информация может быть получена при использовании трехмерной эхографии.
Выбор способа родоразрешения
Выбор способа родоразрешения требует весьма осторожного и индивидуального подхода. Так, в частности, расширение показаний к кесареву сечению при тазовых предлежаниях еще не является гарантией благоприятного исхода родов. Во время операции плод может получить родовую травму. В значительной степени риск травмы плода при кесаревом сечении увеличивается при недоношенном или крупном плоде, разогнутом положении его головы, при несвоевременном излитии околоплодных вод, при недостаточном операционном доступе. Оптимальная частота кесарева сечения составляет 60%-70%.
Следует подчеркнуть, что в подавляющем большинстве случаев сами по себе тазовые предлежания не являются показаниями к кесареву сечению. Однако достаточно часто имеет место сочетание с различными осложняющими факторами. Принимая во внимание, что роды в тазовом предлежании относятся к разряду патологических, в этих ситуациях существенно осложняется их течение и исход, что и заставляет решать вопрос в пользу кесарева сечения.
Кесарево сечение в плановом порядке при тазовых предлежаниях даже без сопутствующих осложнений показано при: ножном предлежании плода; заднем виде тазового предлежания; разгибательном положении головы плода.
Опасность ножного предлежания заключается в том, что после излития околоплодных вод ножки, а затем ягодицы и туловище плода начинают быстро продвигаться вперед по родовому каналу при недостаточно еще сглаженной и раскрытой шейке матки. При этом голова плода, как более плотная и крупная часть, не в состоянии пройти через недостаточно раскрытый или спазмированный шеечный зев, что приводит к асфиксии и травме плода или к его гибели.
Во время родов исходное разгибательное положение головы ещё больше усугубляется, нарушается биомеханизм родов, что приводит к значительной травме плода.
При заднем виде тазового предлежания также нарушается биомеханизм родов, существенно замедляется их течения, что приводит к асфиксии и травме плода.
Следует заблаговременно определить группу беременных с тазовыми предлежаниями плода, у которых имеются показания для выполнения кесарева сечения в плановом порядке. К этим показаниям относят: анатомически узкий таз и аномальные формы таза; разгибательное положение головы плода; ножное предлежание плода; задний вид тазового предлежания плода; смешанное ягодичное предлежание у первородящих; масса плода более 3500 или менее 2000г.; предлежание плаценты и низкое её расположение; предлежание пуповины; рубец на матке; рубцовые изменения шейки матки, влагалища и промежности; устранение мочеполовых и кишечно-половых свищей в анамнезе; выраженное варикозное расширение вен в области влагалища и вульвы; тяжелый гестоз; гемолитическая болезнь плода; задержка развития плода; выраженная фетоплацентарная недостаточность; тяжелые сопутствующие заболевания; миома матки больших размеров; аномалии развития матки; отсутствие биологической готовности организма к родам при доношенной беременности; отсутствие эффекта от подготовки шейки матки к родам; перенашивание беременности в сочетании с незрелой шейкой матки; возраст первородящей старше 30 лет; отягощенный акушерский анамнез (бесплодие, привычное невынашивание, рождение больного травмированного ребенка, преждевременные роды с гибелью новорожденных, мертворождение); наступление данной беременности после применения методов вспомогательной репродукции.
Особого внимания заслуживает предлежание мошонки плода. Прикосновение при влагалищном исследовании, механическое раздражение, возникающее при продвижении плода, рождение мошонки при высоко расположенных ягодицах и ножках, термическое и болевое раздражение вызывает преждевременное дыхание и аспирацию околоплодными водами, которые часто содержат меконий. Отмечено, что у мальчиков, рожденных в тазовом предлежании через естественные родовые пути, в последствии часто имеет место бесплодие из-за травмы яичек в родах. К сожалению, при тазовых предлежаниях не всегда удается до родов достоверно определить пол плода с помощью эхографии. Тем не менее, если выявлен плод мужского пола и имеются другие отягощающие обстоятельства при тазовых предлежаниях, то целесообразно решить вопрос о родоразрешении путем кесарева сечения в плановом порядке. В случае ведения родов через естественные родовые пути следует избегать затяжного течения II периода родов. Необходимо по возможности быстро и бережно извлечь плод с последующим оказанием соответствующей помощи новорожденному.
К благоприятной акушерской ситуации, при которой роды можно вести через естественные родовые пути, относят: удовлетворительное состояние беременной и плода; полную соразмерность таза матери и плода; достаточную биологическую готовность организма к родам; наличие чисто ягодичного или смешанного ягодичного предлежания; согнутую головку плода.
Если решен вопрос о ведении родов через естественные родовые пути, то беременной следует провести комплекс дородовой подготовки, включающий спазмолитики, седативные и общеукрепляющие препараты, витамины. Назначение этих препаратов необходимо для улучшения функции фетоплацентарного комплекса, профилактики аномалий родовой деятельности и послеродовых кровотечений.
Роды при тазовых предлежаниях плода определенным образом отличаются от таковых при головном предлежании и относятся к разряду патологических. В этой связи такие роды следует вести как категорию высокого риска по развитию перинатальной патологии, применяя профилактические мероприятия по предупреждению возможных осложнений.
Одной из важных задач в первом периоде родов при тазовых предлежаниях является сохранение целости плодного пузыря до полного или почти полного открытия шейки матки. С этой целью роженица должна соблюдать постельный режим, располагаясь на боку, соответствующем позиции плода (на стороне спинки плода).
Роды ведут под постоянным мониторным контролем за состояние плода и сократительной деятельностью матки с помощью кардиотокографии (КТГ). При открытии шейки матки на 4 см для профилактики аномалий родовой деятельности начинают внутривенное капельное введение спазмолитиков (но-шпа 4-6 мл в 400 мл 5% раствора глюкозы). Каждые 2-3 часа проводят профилактику гипоксии плода путем внутривенного введения препаратов, улучшающих микроциркуляцию и маточно-плацентарный кровоток.
В родах при тазовых предлежаниях с целью предотвращения родового стресса для роженицы и плода и для профилактики аномалий сократительной деятельности матки обязательным является обезболивание, которое начинают в активную фазу родов при открытии шейки матки на 3-4 см. С этой целью рекомендуется использование эпидуральной анестезии, которая обладает не только выраженным анальгетическим эффектом, но и способствует регуляции родовой деятельности, релаксации мышц тазового дна и защите плода от травмы. Ведение родов при использовании эпидуральной анестезии требует тщательного контроля за сократительной активностью матки.
В родах при тазовых предлежаниях плода частота осложнений превышает таковую при головном предлежании. Раскрытие шейки матки происходит более медленно даже при целом плодном пузыре. Ягодицы долго стоят над входом в таз. Не образуется пояс прилегания, разделяющий воды на передние и задние. Эти обстоятельства могут приводить к развитию наиболее типичных осложнений для первого периода родов при тазовых предлежаниях плода. К этим осложнениям относятся: несвоевременное излитие околоплодных вод; выпадение петли пуповины и мелких частей плода; аномалии родовой деятельности; затяжное течение родов; острая гипоксия плода; преждевременная отслойка нормально расположенной плаценты; хориоамнионит.
При несвоевременном излитии околоплодных вод, которое возникает в 40%-60% наблюдений, из-за отсутствия разграничения их на передние и задние воды изливаются полностью, что в свою очередь является предпосылкой для выпадения петли пуповины или мелких частей плода, создает условия для инфицирования плода и развития хориоамнионита в родах.
После того, как излились околоплодные воды, необходимо выяснить акушерскую ситуацию, выполнив влагалищное исследование, и исключить или подтвердить выпадение петель пуповины и мелких частей плода. В последнем случае следует пересмотреть тактику ведения родов в пользу кесарева сечения.
При полной готовности шейки матки к родам, дородовом излитии околоплодных вод, вполне удовлетворительном состоянии плода можно выждать 2-3 часа, пока самостоятельно разовьется родовая деятельность. В противном случае следует приступить к родовозбуждению. Если шейка матки после излития околоплодных вод незрелая или недостаточно зрелая, то к родовозбуждению приступать нельзя. В этом случае решают вопрос о кесаревом сечении.
Если на момент излития околоплодных вод шейка матки была зрелая, а родовая деятельность самостоятельно не началась в течение 2 часов, то приступают к родовозбуждению. При отсутствии эффекта от родовозбуждения в течение 2-3 часов или при ухудшении состояния плода следует решить вопрос о родоразрешении путем кесарева сечения.
Аномалии родовой деятельности, возникающие в 25-30% наблюдений, могут быть обусловлены незрелостью шейки матки, несвоевременным излитием околоплодных вод, пороками развития матки, исходным нарушением тонуса матки, миомой матки, нерациональным ведением родов, образованием клинически узкого таза. При слабости родовой деятельности проводят родостимуляцию путем внутривенного капельного введения препаратов, повышающих сократительную активность матки. Родостимуляцию проводят при открытии шейки матки более чем на 5 см. При меньшем открытии и развитии слабости сократительной деятельности матки роды в интересах плода необходимо закончить путем кесарева сечения. Если не наблюдается эффекта от родостимуляции в течение 2-3 часов или состояние плода ухудшается, то дальнейшая родостимуляция нецелесообразна, и также необходимо решить вопрос о родоразрешении в пользу кесарева сечения.
Особую опасность для плода при тазовых предлежаниях представляет дискоординация родовой деятельности. Дальнейшее консервативное ведение родов в данной ситуации следует считать неприемлемым вследствие нарастания тяжести гипоксии, увеличения продолжительности родов и безводного промежутка.
Таким образом, показаниями для выполнения кесарева сечения в экстренном порядке во время родов при тазовых предлежаниях плода являются: предлежание или выпадение петель пуповины и мелких частей плода; незрелая шейка матки при дородовом излитии околоплодных вод; развитие слабости родовой деятельности при открытии шейки матки менее чем на 5 см; отсутствие эффекта от родовозбуждения или родостимуляции в течение 2-3 часов; дискоординация родовой деятельности; острая гипоксия плода; преждевременная отслойка нормально расположенной плаценты.
Во втором периоде родов при полном открытии шейки матки тазовый конец плода должен находиться на тазовом дне. С этого момента начинаются потуги.
Пока плод не родится до пупка, роды ведут выжидательно, так как форсирование родов и потягивание за тазовый конец приводит к нарушению членорасположения плода, запрокидыванию ручек и разгибанию головы плода.
Роженица лежит на спине с согнутыми в тазобедренных и коленных суставах ногами, которые упираются в подставки. Такое положение позволяет поддерживать хорошую потужную деятельность, что является важным условием ведения периода изгнания при тазовых предлежаниях плода. Для усиления потуг и уменьшения угла наклона таза рекомендуется прижимать руками бедра к животу. Это особенно важно в конце периода изгнания, так как уменьшенный угол наклона таза способствует более легкому прохождению головки.
Во II периоде родов важным является контроль за состоянием плода. Сердцебиения выслушивают через каждую потугу. Физиологическим при тазовых предлежаниях является выделение мекония, который выдавливается из кишечничка в процессе продвижения плода по родовому каналу.
При прорезывании тазового конца выполняют рассечение промежности, что уменьшает препятствие со стороны вульварного кольца для рождающегося плода, снижает риск травмы плода и развития асфиксии, способствует ускорению второго периода родов, предупреждает разрыв промежности, облегчает выполнение ручных пособий.
С момента рождения плода до пупка начинается наиболее ответственный этап II периода родов. После рождения тазового конца родовые пути остаются плохо растянутыми для прохождения последующей головки. Когда голова плода вставляется во вход в малый таз и начинает проходить по родовому каналу, происходит прижатие петель пуповины к стенкам таза. Опасность увеличивается в момент рождения последующей головки. Время прижатия пуповины не должно превышать 3-5 минут. При задержке рождения головки, если этот период будет длиться дольше, то может произойти травма плода и развиться асфиксия. Прижатие пуповины более чем на 10 минут грозит гибелью плода. Другая опасность при задержке рождения головы заключается в возможности отслойки плаценты из-за уменьшения объема матки после рождения туловища плода. В этой связи используют соответствующие приемы и пособия, позволяющие бережно извлечь ребенка и благополучно закончить роды.
Течение и ведение последового и послеродового периодов практически не отличается от такового при головных предлежаниях. Важной является профилактика послеродовых кровотечений путем внутривенного введения препаратов, повышающих тонус матки. Следует внимательно с помощью зеркал осмотреть родовые пути для выявления возможной их травмы с последующим восстановлением их целостности.
Ведение новорожденных
Дети, рожденные в тазовом предлежании, требуют особого внимания со стороны неонатологов, так как относятся к группе высокого риска по возникновению различных осложнений и, в первую очередь, неврологических. После рождения ребенка при осмотре следует исключить признаки внутричерепной травмы, нарушения мозгового кровообращения, повреждения позвоночника, дисплазии тазобедренных суставов. Если ребенок родился в асфиксии или с явлениями аспирации околоплодными водами, то требуется проведение соответствующих реанимационных мероприятий. В раннем неонатальном периоде дети, рожденные в тазовом предлежании, должны быть тщательно обследованы. Следует провести ультразвуковое исследование головного мозга, оценить с помощью допплерометрии церебральный кровоток, выполнить эхографическое исследование внутренних органов, и по показаниям — рентгенологическое исследование тазобедренных суставов. Целесообразным является и осмотр невропатологом.
Травмы родовых путей у женщин при родах в тазовом предлежании возникают значительно чаще, чем при головном предлежании плода. Наиболее типичными среди них являются разрывы шейки матки, вульвы, влагалища и промежности, а также повреждения таза.
Более высокая частота материнской заболеваемости после родов при тазовых предлежаниях обусловлена более частым несвоевременным излитием околоплодных вод, развитием аномалий родовой деятельности, затяжным течением родов и безводного промежутка, с инфицированием во время беременности и в родах, с более обширной травмой родовых путей, с травматичными оперативными вмешательствами, с повышенной кровопотерей.
Профилактика неблагоприятных исходов родов при тазовых предлежаниях плода
- Выделение групп риска по формированию тазовых предлежаний плода.
- Сохранение физиологического течения беременности.
- Медикаментозная профилактика, своевременное выявление и терапия угрозы прерывания беременности, гестоза, фетоплацентарной недостаточности.
- Предупреждение перенашивания беременности и крупного плода.
- Использование корригирующей гимнастики.
- Тщательный учет факторов риска возможных осложнений при выборе способа родоразрешения.
- Соответствующий заблаговременный отбор беременных для выполнения кесарева сечения в плановом порядке.
- Эффективная подготовка организма к родам.
- Рациональное ведение родов, предупреждение несвоевременного излития околоплодных вод, аномалий сократительной активности матки и кровотечений.
- Своевременная диагностика осложнений в родах и пересмотр тактики их ведения.
- Бережное родоразрешение с применением соответствующих ручных пособий и операций.
- Рациональное ведение послеродового периода.
- Тщательное обследование новорожденных с применением клинических, инструментальных и лабораторных методов диагностики.
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
УЗИ для определения пола ребенка
Одно из преимуществ УЗИ-мониторинга беременности — распознавание пола будущего ребенка на довольно раннем сроке. Это удовлетворит любопытство родителей и даст возможность лучше подготовиться к рождению малыша (приобрести необходимые вещи).
Рассказывает специалист ЦМРТ
Дата публикации: 23 Сентября 2021 года
Дата проверки: 01 Февраля 2023 года
Все факты были проверены врачом.
Содержание статьи
На каком УЗИ узнают пол ребенка
На каком УЗИ скрининге определяют пол ребенка. Всего за гестационный период проводят три плановых обследования на сроках:
- 10-14 недель
- 20-22 недели
- 30-32 недели
Опытный сонолог работающий на современной установке может определить биологический пол плода при первом скрининге. Но точность полученных результатов
составляет примерно 60%. Часто положение плода исключает видимость промежности. Тогда режим 3D помогает определить пол ребенка на УЗИ 20 недель с точностью в 95%.
Когда определение пола наиболее точно
Практически безошибочно узнать по УЗИ кого ждать, мальчика или девочку можно по достижении восемнадцатой акушерской недели. Самые достоверные результаты получают на сроке 20–24 недели. На втором скрининге легче определить пол на УЗИ и зафиксировать с помощью фото.
Если это невозможно из-за положения ребенка во время второго УЗИ беременности, остается определить пол ребенка на этапе третьего скрининга.
Этапы развития первичных половых признаков у плода
На 13 неделе внутриутробного развития плода начинается формирование половых органов из полового бугорка.
У мальчиков половые складки преобразуются в мошонку, бугорок в пенис.
У девочек мочеполовые складки и губно-мошоночные бугорки трансформируются в малые и большие половые губы, мочеполовая борозда преобразуется в преддверие влагалища.
Полное формирование заканчивается на 20-22 неделе, тогда можно идентифицировать биологический пол ребенка с точностью 99%.
Вспомогательные признаки
На каком УЗИ определяют пол ребенка по вспомогательным признакам. Половой бугорок виден у эмбриона в начале третьего месяца гестации.
Определение пола на данном сроке возможно методом расчета угла пересечения линий средне-сагиттального сечения через половой бугорок и поперечной по коже крестцово-копчиковой области. Угол пересечения менее 30° означает, что родится девочка, более — мальчик.
Точность определения пола данным методом на сроке 12 недель составила почти 99%.
Нюансы исследования
Существуют случаи, при которых не представляется возможным определить пол будущего ребенка на скрининге второго или третьего триместра:
- тазовое предлежание плода
- поза с сильно сжатыми коленками
- скопление множественных петель пуповины в промежности
- попа плода плотно прижата к малому тазу
- маловодие
Исследования в клиниках ЦМРТ
Какой процент ошибок при диагностировании половой принадлежности на УЗИ
Может ли ошибиться УЗИ с полом ребенка? Да, это возможно в некоторых случаях. Когда обследование проводят на устаревшем аппарате, при исследовании на маленьком сроке беременности. Поэтому важно выбирать хорошо оснащенные диагностические центры, следовать рекомендациям ведущего беременность акушера-гинеколога по соблюдению сроков скрининга.
Вероятность ошибки при проведении обследования на современной установке составляет всего 0,02%.
Пройти УЗИ в клиниках ЦМРТ
Пройти УЗИ скрининг беременности любого триместра, определить развитие и пол плода можно в сети диагностических клиник ЦМРТ. Каждый центр оснащен современным высокоточным оборудованием, исследования проводят опытные врачи-сонологи.
Получить подробную информацию, записаться на обследование и дальнейший прием акушера-гинеколога можно по общему номеру телефона, указанному на сайте.
Подробнее об услугах клиники
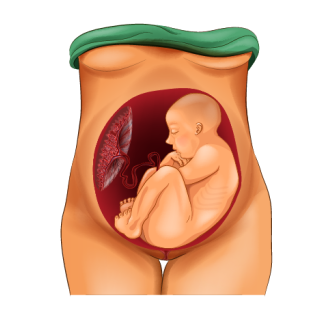
Тазовое предлежание плода
Тазовое предлежание плода – продольное расположение плода в матке с обращенными ко входу в малый таз ножками или ягодицами. Беременность при тазовом предлежании плода нередко протекает в условиях угрозы прерывания, гестоза, фетоплацентарной недостаточности, гипоксии плода, родовых травм. Диагностика тазового предлежания плода производится с помощью наружного и влагалищного исследования, эхографии, допплерографии, КТГ. Лечение тазового предлежания включает комплексы корригирующей гимнастики, проведение профилактического наружного поворота плода, заблаговременный выбор способа родоразрешения.
Общие сведения
Тазовые предлежания плода в акушерстве и гинекологии встречаются в 3-5 % случаев от всех беременностей. Ведение беременности и родов при тазовом предлежании плода требует квалифицированной и высокопрофессиональной помощи женщине и ребенку. При тазовом предлежании плода во время родов первыми по родовым путям проходят ягодицы или ножки ребенка. При этом шейка матки находится еще в недостаточно сглаженном и раскрытом состоянии, поэтому продвижение головки, как наиболее крупной и плотной части плода, оказывается затруднительным. При тазовом предлежании роды могут протекать неосложненно, однако существует повышенная опасность асфиксии, мертворождения плода, родовых травм ребенка и матери.
Тазовое предлежание плода
Классификация тазовых предлежаний плода
К вариантам тазового предлежания плода относятся ножные и ягодичные предлежания. На долю ножных предлежаний приходится 11-13% случаев всех тазовых предлежаний плода. Ножное предлежание может быть полным (обеими ножками), неполным (одной ножкой) или коленным (коленями плода). Ягодичные предлежания встречаются наиболее часто. В 63-75% случаев диагностируется неполное (чисто ягодичное) предлежание, при котором ко входу в малый таз прилежат только ягодицы, а ножки плода оказываются вытянутыми вдоль туловища. При смешанном ягодичном предлежании (20-24%) ко входу в малый таз обращены не только ягодицы, но и ножки плода, согнутые в коленных или тазобедренных суставах.
При различных вариантах тазового предлежания плода развитие биомеханизма родов имеет свои особенности. При чисто ягодичном предлежании, некрупном плоде и нормальных размерах таза матери возможны неосложненные самостоятельные роды. При ножном и смешанном предлежании роды через естественные родовые пути сопряжены со значительными рисками для новорожденного – асфиксией, выпадением пуповины и отдельных частей плода.
Причины тазовых предлежаний плода
Факторы, обусловливающее тазовое предлежание плода, многочисленны и изучены не до конца. Препятствовать установлению головки ко входу в малый таз может наличие у женщины фибромы матки, опухолей яичников, анатомического сужения или неправильной формы таза, аномалий строения матки (внутриматочной перегородки, гипоплазии, двурогой или седловидной матки).
Тазовое предлежание может наблюдаться при повышенной подвижности плода, вызванной многоводием, гипотрофией или недоношенностью, гипоксией, микроцефалией, анэнцефалией, гидроцефалией и другими факторами, связанными с патологией ребенка. С другой стороны, ограниченная подвижность плода в полости матки при маловодии, короткой пуповине или ее обвитии также способствует формированию неправильного предлежания.
К тазовому предлежанию плода может приводить акушерско-гинекологический анамнез матери, отягощенный неоднократными выскабливаниями матки, эндометритами, цервицитами, многократными беременностями, абортами, осложненными родами. Данные состояния часто приводят к развитию патологического гипертонуса нижних сегментов матки, при котором головка стремится занять положение в верхних, менее спазмированных отделах полости матки. Изменение тонуса миометрия также может быть вызвано рубцом на матке, нейроциркуляторной дистонией, неврозом, переутомлением беременной, перенесенным стрессом и т. д. Тазовое предлежание плода нередко сочетается с низким расположением или предлежанием плаценты.
В многочисленных наблюдениях, которые проводит акушерство и гинекология, отмечается, что тазовое предлежание плода развивается у тех женщин, которые сами были рождены в аналогичной ситуации, поэтому рассматривается вопрос о наследственной обусловленности ножных и ягодичных предлежаний.
Особенности течения беременности
При тазовом предлежании плода течение беременности, гораздо чаще, чем при головном, сопряжено с угрозой или самопроизвольным прерыванием, развитием гестоза и фетоплацентарной недостаточности. Эти состояния, в свою очередь, негативно влияют на созревании нервной, эндокринной и других систем плода. При тазовом предлежании у плода с 33-36 недели гестации происходит замедление процессов созревания структур продолговатого мозга, что сопровождается перицеллюлярным и периваскулярным отеком. При этом нейросекреторные клетки фетального гипофиза начинают работать с повышенной активностью, приводя к преждевременному истощению функции коркового слоя надпочечников, снижению защитно-адаптационных реакций плода.
Изменения в фетальных половых железах представлены гемодинамическими расстройствами (венозным стазом, мелкоточечными кровоизлияниями, отеком ткани), что в дальнейшем может проявиться патологией гонад – гипогонадизмом, синдромом истощения яичников, олиго- или азооспермией и т. д. При тазовых предлежаниях повышается частота развития врожденных пороков сердца, ЦНС, ЖКТ, опорно-двигательного аппарата у плода. Нарушения маточно-плацентарного кровотока проявляются гипоксией, высокой частотой сердцебиений, снижением двигательной активности плода. Во время родов при тазовом предлежании плода нередко развивается дискоординированная или слабая родовая деятельность. Наиболее грубые изменения наблюдаются в случаях смешанного ягодичного или ножного предлежания.
Диагностика тазового предлежания плода
Об устойчивом тазовом предлежании плода следует говорить после 34-35-ой недели гестации. До этого срока расположение предлежащей части может быть изменчивым. Тазовое предлежание плода определяется благодаря проведению наружного акушерского и влагалищного исследований.
Тазовое предлежание плода характеризуется более высоким стоянием дна матки, не отвечающим сроку гестации. Приемы наружного исследования позволяют определить в области лона мягковатую, неправильной формы, малоподвижную часть плода, не способную к баллотированию. В области дна матки, напротив, удается пальпировать крупную, округлую, твердую и подвижную часть — головку плода. Сердцебиение прослушивается выше или на уровне пупка.
При внутреннем гинекологическом исследовании в случае чисто ягодичного предлежания прощупывается объемная мягковатая часть, в которой можно различить крестец, копчик, паховый сгиб. При ножном или смешанном ягодичном предлежании удается различить стопы плода с пяточными буграми и короткими пальчиками.
Позиция и ее вид при тазовом предлежании устанавливаются по расположению спинки, крестца и межвертельной линии плода. Ягодичное предлежание плода необходимо отличать от таких вариантов головного предлежания, как лицевое и лобное. Уточнение данных в отношении тазового предлежания плода производится с помощью УЗИ, в частности, трехмерной эхографии. Функциональное состояние плода оценивается с помощью допплерографии маточно-плацентарного кровотока и кардиотокографии.
Ведение беременности и родов
У пациенток, относящихся к группам повышенного риска по формированию тазового предлежания, в ходе беременности проводятся мероприятия по предотвращению фетоплацентарной недостаточности, нарушений сократительной активности матки, осложнений со стороны плода. Беременной рекомендуется соблюдение щадящего режима с полноценным ночным сном и дневным отдыхом, сбалансированная диета для профилактики гипертрофии плода.
С беременными проводится психопрофилактическая работа, направленная на обучение приемам мышечной релаксации и снятия нервной возбудимости. С 35-ой недели гестации назначается корригирующая гимнастика по Дикань, Грищенко и Шулешовой, Кайо, способствующая изменению тонуса миометрия и мышц брюшной стенки, переводу плода из тазового предлежания в головное. В ряде случаев назначаются спазмолитические препараты прерывистыми курсами.
Проведение наружного профилактического поворота плода на головку по Архангельскому в ряде случаев оказывается неэффективным и даже опасным. Рисками такого акушерского приема может служить наступление преждевременной отслойки плаценты, разрыва плодных оболочек, преждевременных родов, разрыва матки, травм и острой гипоксии плода. Данные обстоятельства в последние годы ограничивают применения наружного акушерского пособия в практике лечения тазовых предлежаний плода.
Беременная с тазовым предлежанием плода на 38-39-ой неделе гестации госпитализируется в акушерский стационар для планирования тактики родов. При неосложненной акушерской ситуации (удовлетворительном состоянии плода и роженицы, соразмерности таза и плода, биологической готовности материнского организма, чисто ягодичном предлежании и др.) возможны роды через естественные родовые пути. При этом осуществляется профилактика преждевременного вскрытия плодного пузыря, постоянный мониторный КТГ-контроль за плодом и сокращениями матки, медикаментозное предупреждение аномалий родовой деятельности и гипоксии плода, обезболивание (эпидуральная анестезия в родах), акушерская помощь для скорейшего рождения головки.
Кесарево сечение при тазовом предлежании плода планируется при отягощенном акушерском анамнезе матери (длительном бесплодии, мертворождении, гестозах, переношенной беременности, резус-конфликте, привычном невынашивании), возрасте первородящей старше 30 лет, наступлении данной беременности вследствие ЭКО, крупном плоде, предлежании плаценты, рубце на матке и др. показаниях. Экстренное кесарево сечение также показано в случае нестандартных ситуаций при самостоятельных родах.
Осложнения родов при тазовом предлежании
У детей, рожденных в тазовом предлежании, нередко определяются внутричерепные травмы, энцефалопатия, травмы позвоночника, дисплазия тазобедренных суставов. При выявлении асфиксии плода или аспирации околоплодных вод требуются соответствующие реанимационные мероприятия. Новорожденные в ранний неонатальный период подлежат тщательному обследованию невролога. К типичным для тазового предлежания плода родовым травмам у женщин относятся разрывы промежности, шейки матки, влагалища и вульвы, повреждения костей таза.
Профилактическое направление предусматривает тщательное обследование и коррекцию нарушений у женщин, планирующих беременность; выявление беременных групп риска по развитию тазового предлежания плода и проведение своевременной и адекватной подготовки к родам; заблаговременный выбор тактики родов и их ведение под непрерывным контролем акушера-гинеколога.
Тазовое предлежание плода — лечение в Москве
Тазовое предлежание плода
Лечением данного заболевания занимается Гинеколог
- О заболевании
- Виды тазового предлежания – классификация
- Симптомы
- Причины тазового предлежания
- Диагностика тазового предлежания
- Лечение
- Профилактика
- Реабилитация
- Вопросы и ответы
- Мнение эксперта
- Врачи
Что это такое?
Тазовое предлежание плода – это ситуация, когда плод головкой располагается у дна матки, а у малого таза матери находятся его ягодицы и/или ножки.
О тазовом предлежании
Наличие механических препятствий со стороны малого таза не позволяет более объемной части плода (головке) вставиться во вход. Плод «ищет» альтернативные пути, в результате чего формируется тазовое предлежание (размеры тазового конца намного меньше головного). Механические преграды также могут объяснить тазовое вставление при аномальной анатомии плода. Однако часто в клинической практике встречаются случаи тазового предлежания в отсутствие каких-либо объяснимых причин. Считается, что они связаны с незрелостью вестибулярного аппарата внутриутробного ребенка (вестибулярный аппарат – это структура, которая определяет пространственную ориентацию тела).
Современное акушерство придерживается точки зрения, что для правильного головного (затылочного) предлежания плод должен иметь нормальную анатомию и хорошую двигательную активность, при этом объем околоплодных вод должен быть достаточным, и плацента должна располагаться не в области нижнего сегмента и не затрагивать внутренний зев. Если один из этих факторов выпадает из общей цепочки, то повышается вероятность формирования тазового предлежания плода.
Виды тазового предлежания – классификация
Тазовое предлежание может быть 2 основных типов (разница между ними заключается в том, какая именно часть ближе всего предлежит к будущему родовому каналу):
- ягодичное – самыми первыми рождаются ягодицы;
- ножное – «первопроходцами» являются ножки.
В свою очередь, ягодичный вариант классифицируется на 2 формы:
- чистая, когда только ягодички плода обращены к материнскому тазу;
- смешанное, когда плод сидит «на попе», то есть под ягодички поджаты ножки.
Ножное предлежание делится на 3 вида:
- коленное – плод «сидит» на коленках над входом в таз;
- полное ножное – и левая, и правая ножка обращены к малому тазу матери;
- неполное, когда одна ножка согнута над малым тазом, а другая – разогнута и выпрямлена вдоль тела малыша.
Симптомы
Тазовое предлежание плода не имеет специфических симптомов. Однако для этого состояния характерно относительно высокое расположение тазового конца плода по отношению к плоскости входа малого таза матери. Поэтому при доношенной беременности может появляться одышка, связанная с высоким расположением диафрагмы. По этой же причине развивается и относительная недостаточность кардиального сфинктера, приводящая к изжоге.
Признаками тазового предлежания плода во время объективного осмотра могут быть:
- высокое расположение дна матки, которое не соответствует нормативам для данного срока беременности;
- наличие в дне матки более плотной и круглой части (головки), при этом над входом таза определяется менее плотное с нечеткими контурами образование (тазовый конец);
- наилучшая точка выслушивания сердечного ритма плода на уровне пупка или выше него (к примеру, при затылочном предлежании сердцебиение лучше слышно ниже пупка).
Причины тазового предлежания
Состояниями, которые повышают вероятность тазового предлежания, могут быть:
- недоношенный плод – чем меньше гестационный срок, тем выше вероятность обнаружить положение плода, при котором над входом в таз располагаются ягодицы или ножки;
- предыдущие роды в ягодичном предлежании;
- сужение материнского таза или аномалии его строения;
- аномальное строение матки – двурогость, седловидность, наличие внутриматочной перегородки;
- избыточное или недостаточное количество околоплодных вод, которое отражается на подвижности плода и создает препятствия для установления правильного головного предлежания;
- большие миоматозные узлы;
- большие кисты яичников;
- неправильное прикрепление плаценты, когда она частично или полностью перекрывает внутренний зев;
- пороки развития плода, затрагивающие череп, зону шеи или крестцовую область;
- укорочение пуповины;
- отставание темпов роста плода.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
1
Лечение проводится в соответствии с клиническими рекомендациями
2
Комплексная оценка характера заболевания и прогноза лечения
3
Современное диагностическое оборудование и собственная лаборатория
4
Высокий уровень сервиса и взвешенная ценовая политика
Диагностика тазового предлежания
Диагноз тазового предлежание не устанавливается раньше 36 недель. На основании данных акушерского наружного осмотра врач может заподозрить это состояние. Для его подтверждения назначается ультразвуковое исследование. Врач УЗД оценивает, какая часть плода располагается над входом в малый таз, какова степень сгибания головки, нет ли аномалий развития плода или патологии половых органов матери. Параллельно определяется локализация плаценты и исключается ее расположение в области нижнего сегмента, проводится определение индекса амниотической жидкости для исключения маловодия или многоводия, а также математический подсчет предполагаемого веса плода на основании проведенных измерений головки, бедра, плеча, живота.
В родах диагноз тазового предлежания устанавливается путем влагалищного осмотра. Акушер-гинеколог при открытой шейке матки может обнаружить соответствующие ориентиры того или иного вида тазового предлежания. Это могут быть крестец, паховый сгиб, межягодичная складка, пятка и т.д.
Мнение эксперта
Беременные женщины часто сталкиваются с такой ситуацией, когда при прохождении второго скринингового УЗИ в сроке (18-22 недели) обнаруживается тазовое предлежание плода. По этому поводу появляется необоснованное беспокойство. Оказывается, чем меньше срок беременности, тем выше подвижность плода, который имеет еще небольшие размеры, поэтому может несколько раз за день изменять свое положение. Если при прохождении второго скрининга предлежащей частью является тазовый конец, то данный факт даже не выносится в ультразвуковое заключение, т.к. не имеет клинического значения. Окончательный диагноз тазового предлежания может быть установлен не ранее 36-й недели. Для сравнения – во втором триместре примерно треть плодов располагаются ягодицами или ножками над входом в малый таз, а к 36-37-й недели тазовое предлежание выявляется только в 3-5% случаев.

Лечение
Вопрос о способе родоразрешения при тазовом предлежании решается индивидуально. На выбор метода оказывает влияние возраст женщины, количество родов в анамнезе, вес плода, степень сгибания головки, предполагаемый вес ребенка и другие факторы.
Консервативное лечение
Ведение вагинальных родов при тазовом предлежании относится к высокой категории сложности. От врача требуется профессионализм и выдержка, а от роженицы – терпение и строгое следование советам медиков.
Хирургическое лечение
Кесарево сечение в плановом порядке при тазовом предлежании может быть рекомендовано в следующих случаях:
- срок гестации менее 32 недель и начало родовой деятельности;
- рубец на маточной стенке после предыдущих операций;
- ножное предлежание;
- малый вес плода – 2,5 кг и меньше;
- крупный вес плода –3,6 кг и больше.
Плановую операцию оптимально выполнять на сроке 39 недель и более. Это позволяет органам и системам плода максимально подготовиться к переходу с внутриутробного этапа на внеутробный.

Профилактика
Специфических мер профилактики тазового предлежания не существует.
Реабилитация
После оперативного родоразрешения рекомендована ранняя активация родильницы и раннее прикладывание ребенка к груди. Это создает условия для профилактики возможных осложнений и стимулирует адекватную лактацию.
Вопросы и ответы
Баскетт Т.Ф., Калдер Э.А., Арулкумаран С. Оперативное акушерство Манро Керра; под ред. Р. Элсивера, – М., 2015. – С. 199-214.
Кан Н.Е. Состояние внутриутробного плода и ранняя адаптация новорожденных в зависимости от пола и предлежания плода: Автореф. дис. … канд. мед. наук. Владивосток, 2000. 23 с.
Катько Е.Н. Особенности течения раннего неонатального периода при рождении плода в тазовом предлежании: Автореф. дис. … канд. мед. наук. М., 1998. 19 с.
>
Заболевания по направлению Гинеколог