Когда людей в любой стране мира спрашивают, что портит им самочувствие чаще всего, вырисовывается бесспорный лидер: головная боль. Она может начинаться после прививки от коронавируса и мучит при заболевании ковидом. Пронзает при инсультах и терзает при опухолях головного мозга. Однако в абсолютном большинстве случаев встречаются два вида так называемой первичной головной боли, то есть не связанной с другими заболеваниями (в отличие от вторичной боли, например, при опухолях или сосудистых катастрофах). Это головная боль напряжения и мигрень. Последней по данным Всемирной организации здравоохранения страдает более миллиарда человек, или каждый седьмой житель Земли. Ежегодно в сентябре проходит специальная международная неделя осведомленности о мигрени.
Что стало известно ученым и врачам об этой напасти за последнее время и какие ошибочные представления о мигрени и ее лечении наиболее распространены сегодня, журналистам рассказала главврач Клиники головной боли и вегетативных расстройств имени академика Вейна, невролог, доктор медицинских наук, профессор Сеченовского университета Маргарита Наприенко.
ПРОБЛЕМА 1: ЭТО НЕ БОЛЕЗНЬ
— Традиционно в советское время, а я застала еще этот период, головную боль мы практически не лечили, — рассказывает профессор Наприенко. — С одной стороны, такое заболевание было, все его знали. А с другой стороны, его как бы и не было, потому что больничный лист наши пациенты получить не могли. Были расхожие выражения типа «Мигрень – работать лень», они и до сих пор живучи. И очень многие пациенты именно по этой причине не приходят к специалистам. По эпидемиологическим данным при эпизодической мигрени, которая терзает до восьми раз в месяц, только каждый четвертый человек обращается к врачам. Если голова болит чаще, к специалистам идет только половина, каждый второй.
На самом деле мигрень, конечно же, является полноценным самостоятельным заболеванием, поясняет эксперт. Хотя, и на сегодня эта болезнь сохраняет загадки для ученых и врачей.
ПРОБЛЕМА 2: ОТКУДА ОНА БЕРЕТСЯ
— Окончательная теория происхождения мигрени и развития приступа не сформирована. В этом направлении сделаны большие шаги, часть процессов специалистам понятна, но до конца механизм еще не изучен, — говорит Маргарита Наприенко. — Мы знаем, что есть люди с определенным функционированием мозга: он у них подвержен легкому возбуждению под влиянием самых разных провоцирующих факторов. На фоне таких провокаторов запускаются определенные нейрохимические процессы в мозге, при которых изменяются уровни различных веществ. Среди них, в том числе, серотонин, известный в народе как «гормон удовольствия».
Под влиянием происходящих процессов при мигрени развивается так называемая «корковая распространяющаяся депрессия», продолжает врач. Она проявляется в снижении электрической активности клеток мозга. «Эта волна распространяется по мозговой ткани, вызывая сужение сосудов, что приводит к снижению кровотока в мозге. В этот период у людей может наблюдаться такой предшественник головной боли, как аура (подробно см. ниже), — рассказывает профессор. — Однако достаточно быстро эта волна проходит, и сосуды начинают расширяться. В них развиваются воспаления, кровь бьет в воспаленную стенку сосуда, и в этот период люди начинают чувствовать боль».
При мигрени с аурой перед приступом головной боли наблюдается целый каскад разных неврологических симптомов.
— Это могут быть изменения зрения, чувствительности, нарушения речи. Но очень важно, что эти изменения обратимы, то есть они могут длиться от пяти минут до часа, и должны пройти обязательно, — подчеркивает доктор Наприенко. — Когда это случается впервые, пациенты очень пугаются, и врачи не всегда могут разобраться. Такие обратимые симптомы могут приниматься за острые нарушения мозгового кровообращения (инсульты).
ПРОБЛЕМА 3: УГРОЗЫ ЖИЗНИ НЕТ, НО ЕЕ КАЧЕСТВО СНИЖАЕТСЯ РАДИКАЛЬНО
Мигрень не является угрожающим жизни заболеванием, поясняет Маргарита Наприенко. И в том числе из-за этого пациенты нередко сталкиваются с непониманием знакомых, близких людей, коллег и работодателей.
— Человек как будто здоров, у него руки и ноги на месте, он стоит, может работать с точки зрения окружающих. И при этом говорит, что ничего делать не может. О случаях, когда работодатели увольняли людей из-за мигрени в России, мне не известно. А вот семьи, в которых мигрень становилась причиной серьезных проблем во взаимоотношениях, встречались на приеме. Приходилось даже писать нелепые справки о том, что действительно пациент или пациентка в определенный период времени могут быть плохо трудоспособны или нетрудоспособны вовсе. И, соответственно, в этот период им рекомендован относительный покой.
Что будет, если не заниматься специальным лечением мигрени, терпеть приступы, а в случае, когда они совсем уж невыносимы, вызывать «Скорую»? Именно такой подход и практикует большинство пациентов, подтверждает врач.
— Перетерпеть, конечно, можно, понимая, что приступ закончится. Но одно дело, если человек ничем не обременен, не работает, у него нет детей, требующих присмотра. Тогда, может быть, он может лечь в темной комнате и ждать, когда мучения пройдут. Но если начинается беспрерывная рвота и разрывающая головная боль, то люди вызывают «Скорую». Увы, на самом деле она не может сильно облегчить состояние при мигрени, — поясняет профессор Наприенко. — Да, на фоне сильной боли у человека может подскочить артериальное давление и начаться паника, тогда введут успокоительные препараты и для нормализации давления. Но ресурсов, чтобы подействовать на сам болевой приступ при мигрени, у Скорой нет.
ПРОБЛЕМА 4: КАК ЖЕ ЛЕЧИТЬСЯ?
Есть два подхода, говорит эксперт. При эпизодической мигрени (приступы не чаще 8 раз в месяц) используются препараты для снятия приступа головной боли. Если же мигрень мучает часто, то назначается профилактическая терапия — она делает приступы реже и снижает боль.
— От мигрени излечиться полностью нельзя, потому что это генетически детерминированное заболевание, — поясняет Маргарита Наприенко. — Но сделать приступы редкими и не тяжелыми сегодня вполне возможно, о чем большинство пациентов не знает.
Золотым стандартом лечения мигренозного приступа является прием аспирина, продолжает профессор. «Лучше шипучего, обязательно в большой дозировке, 1 000 мг (обратите внимание на противопоказания! — Ред.). Также могут добавляться препараты от тошноты, если она есть. Очень часто во время приступа мигрени лекарства плохо усваиваются в желудке, и тогда мы назначаем препараты, усиливающие перистальтику. И рекомендуем низкие дозы кофеина. Это может быть чашка сладкого чая, кофе или даже «Кока-Кола».
Важный момент: если у человека заболела голова, то крайне нежелательно сразу браться за таблетку, подчеркивает доктор Наприенко. В организме работает система противодействия боли и вполне возможно, что она справится, не дав развиться приступу. Те же чай, кофе или кола могут помочь. Слишком частый и скорый прием обезболивающих лекарств чреват развитием так называемой лекарственно-индуцированной головной боли, предупреждает невролог.
— Если прошел час, и голова по-прежнему болит, то нужно принимать препараты класса триптанов. Они были созданы специально для купирования мигренозных приступов и совершили настоящую революцию (первое лекарство такого класса зарегистрировано еще в 1991 г. — Ред.). Только имейте в виду, что триптаны вызывают сужение сосудов, поэтому их не рекомендуется применять во время ауры при мигрени (см. выше) — если у человека развивается такое состояние, то целесообразно сначала принять аспирин. Возможно, он позволит вообще избежать приступа. Если же нет, то после исчезновения ауры принимается триптан.
ПРОБЛЕМА 5: ПРИВЫКАНИЕ К ЛЕКАРСТВАМ
— У триптанов, которые быстро снимают приступ и возвращают человеку работоспособность, есть особенность: при неправильном использовании к ним достаточно быстро может развиться привыкание, — отмечает профессор Наприенко. — Поэтому мы всегда предупреждаем пациентов: нужно строго контролировать количество принимаемых препаратов. Как только цифра превышает 8 приемов в месяц для триптанов и 10-12 для простых анальгетиков (аспирин, цитрамон, парацетамол, ибупрофен и т. д.), это прямое показание для обращения к специалисту. Чтобы пациенту назначили адекватную терапию и подобрали профилактическое лечение.
Если же продолжать глотать обезболивающие в лошадиных дозах и огромных количествах, то развивается та самая упомянутая лекарственно-индуцированная головная боль, и человек попадает в замкнутый круг, поясняет врач.
Для лечения частой, хронической мигрени в качестве профилактического лечения используются препараты ботулинического токсина типа А, а также лекарства нового поколения на основе моноклональных антител. Последние появились у нас в стране совсем недавно, около года назад, подобрать и назначить их может только врач.
БУДЬ В КУРСЕ
Как распознать мигрень
Для диагностики врачи проводят опрос пациента. Проверить себя можно и самостоятельно. Вот основные признаки мигрени:
— приступы головной боли длятся от 4 до 72 часов и повторяются;
— у боли есть минимум две характеристики из списка: сильная, пульсирующая, односторонняя, заставляет меньше двигаться (усиливается при наклонах, физнагрузках);
— еще есть минимум один из таких симптомов: тошнит, раздражает свет и (или) звуки.
Ссылка на публикацию:
kp.ru
Ведущий научный сотрудник отдела по изучению пароксизмальных состояний и диссомний при пограничных психических расстройствах ГБУЗ НПЦ им. З. П. Соловьева Департамента здравоохранения Москвы, доктор мед. наук, профессор Вера Осипова в рамках вебинара рассказала о современной классификации и принципах диагностики головной боли, а также обратила внимание на ошибки в лечении.
Классификация

Пациент с головной болью (ГБ) — очень часто неприкаянный человек. Он обивает пороги лечебных учреждений, записывается на прием ко многим специалистам, но проблема остается нерешенной. Пациенты, которые ко мне приходят, говорят: «Вы моя последняя надежда, я 5 лет хожу по врачам, вот мои диагнозы, дополнительные исследования, назначенное лечение, но облегчения я не испытываю».
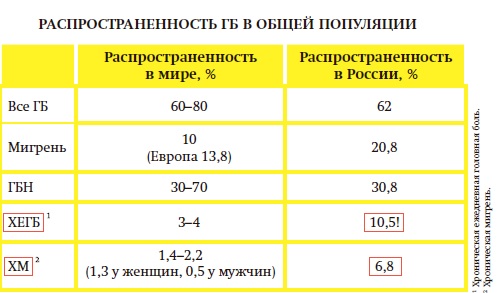
Эксперт приводит статистику наиболее распространенных в мире неврологических заболеваний (число случаев с 1990 по 2015 год): головная боль напряжения (ГБН) — около 1,5 млрд, мигрень — около 1 млрд, лекарственно-индуцированная головная боль (ЛИГБ) — около 60 млн и только потом идет болезнь Альцгеймера и другие виды деменции — около 46 млн.
— Главным стандартом диагностики ГБ в мире является Международная классификация головной боли (МКГБ). В настоящее время форма ГБ выставляется в соответствии с МКГБ-3 (2018), — обращает внимание Вера Осипова.
МКГБ-3 включает 3 части:
- первичные ГБ (не связанные с заболеваниями мозга и других структур головы и шеи (главы 1–4));
- вторичные ГБ (связанные с другими заболеваниями (главы 5–12));
- болевые расстройства краниальных нервов и другие лицевые боли (главы 13–14).
В первой части (первичная ГБ) 4 главы: 1-я — мигрень, 2-я — ГБН, 3-я — пучковая (кластерная) ГБ и другие тригеминальные вегетативные цефалгии (пароксизмальная гемикрания, синдромы SUNCT и SUNA, гемикрания континуа), 4-я — другие первичные ГБ.
Эксперт уточняет, что другие первичные ГБ — это первичная кашлевая ГБ; первичная ГБ при физическом напряжении; первичная ГБ, связанная с сексуальной активностью; первичная «громоподобная» ГБ; ГБ, связанная с холодовыми стимулами; ГБ, связанная с внешним давлением; первичная колющая ГБ; монетовидная ГБ; гипническая ГБ; новая ежедневная персистирующая ГБ. Особого внимания требуют первые 4 формы. Если пациент жалуется на них, можно заподозрить вторичные ГБ, поэтому необходимо тщательное обследование.
Выделяет эксперт первичную «громоподобную» боль, когда у пациента резко, буквально за несколько секунд нарастает боль до 10 баллов по визуально-аналоговой шкале (ВАШ), и это один из симптомов субарахноидального кровоизлияния. Хотя «громоподобная» боль может возникать при принятии холодного душа, избыточной физической нагрузке и так далее.
Вторая часть (вторичные ГБ) включает главы с 5-й по 12-ю. Это ГБ, связанные:
- 5-я — с травмой головы и/или шеи;
- 6-я — поражением сосудов головного мозга и шеи (расслоение артерий, артериовенозные мальформации);
- 7-я — несосудистыми внутричерепными поражениями (опухоль, паразитарное поражение);
- 8-я — различными веществами или их отменой (ГБ, связанная с избыточным употреблением обезболивающих (абузусная ГБ, ЛИГБ));
- 9-я — инфекциями (вирусными, бактериальными);
- 10-я — нарушениями гомеостаза (ГБ, связанная с артериальной гипертензией);
- 11-я — головные и лицевые боли, связанные с патологией черепа, шеи, глаз, ушей, носовой полости, пазух, зубов, ротовой полости или других структур черепа и шеи (глаукома, синусит, неправильный прикус и др.);
- 12-я — психическими заболеваниями.
Это миф, что часто ГБ связана с гипертонической болезнью. Только очень высокие цифры давления могут вызывать эту боль.
— Любопытна 10-я глава — нарушение гомеостаза, куда входят в том числе ГБ, связанные с подъемом на высоту, например, у альпинистов. Здесь же кроется диагноз, который в России устанавливают избыточно, — ГБ, связанная с артериальной гипертензией, — уточняет Вера Осипова.
— К 8-й главе относится, к примеру, синдром китайского ресторана, когда человек съел что-то острое и у него началась ГБ. В этом же разделе ГБ, связанные с наркотическими препаратами. Но куда чаще в нашей практике встречаются ГБ, связанные с избыточным употреблением обезболивающих. Мы, цефалгологи, ежедневно сталкиваемся с пациентами с мигренью, ГБН, которые принимают 30, 50, 100 доз анальгетиков или триптанов в месяц. Как-то ко мне обратился мужчина, у которого я выявила ГБН, и оказалось, что он принимал до 360 таблеток кодеиносодержащих анальгетиков в месяц, не просто имел абузусную боль, а был наркоманом. Поэтому всегда следует помнить о риске избыточного потребления анальгетиков у пациентов, особенно если у них частые ГБ. Еще один случай — 52-летняя пациентка с хронической мигренью, а также ЛИГБ. Почти месяц она принимала триптаны — по 2 таблетки в день (60–70 доз в месяц).
Третья часть — болевые расстройства краниальных нервов и другие лицевые боли. Это боль, связанная с повреждением или заболеванием тройничного (наиболее часто), глоссофарингеального, промежуточного нерва; затылочная невралгия; шейно-язычковый синдром; болевой неврит зрительного нерва; синдром Толосы — Ханта; паратригеминальный окулосимпатический синдром (синдром Редера); повторяющаяся болевая офтальмоплегическая невропатия; синдром пылающего рта; персистирующая идиопатическая лицевая боль; центральная нейропатическая боль (связанная с рассеянным склерозом, после инсульта).
Вера Осипова:
— Хорошая новость в том, что на нашем приеме, так же как и в популяции, преобладают первичные формы ГБ — мигрень и ГБН (эпизодическая и хроническая). На 3-м месте — другие хронические ежедневные головные боли (самая частая — ЛИГБ).
Эксперт приводит статистику датского центра ГБ (по данным обращаемости пациентов): 41 % — мигрень, 25 % — ГБН, 23 % — ЛИГБ, 14 % — кластерная ГБ, 11 % — невралгии тройничного нерва, 6 % — посттравматическая ГБ, 4 % — идиопатическая внутричерепная гипертензия, 5 % — другие ГБ (в т. ч. цервикогенная).
Аспекты диагностики
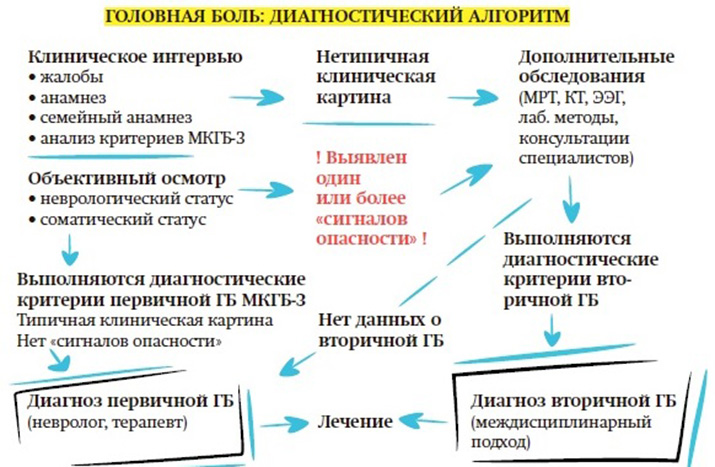
Вера Осипова объясняет важное правило: диагностика первичных ГБ — исключительно клиническая, т. е. базируется на жалобах, данных анамнеза и объективного осмотра и не требует дополнительных исследований.
— Что необходимо для правильной диагностики ГБН и мигрени? Во-первых, исключить вторичную (симптоматическую) природу ГБ, то есть задать вопросы о «сигналах опасности», если что-то в жалобах пациента настораживает, — поясняет эксперт.
«Сигналы опасности» — признаки вторичной (симптоматической) ГБ:
- ГБ, впервые возникшая после 50 лет или изменившая свой паттерн (появление новых симптомов).
- «Громоподобная» ГБ — очень сильная (≥10 баллов по ВАШ) и стремительно нарастающая.
- Строго односторонняя ГБ.
- Прогрессивно нарастающая ГБ без ремиссий.
- Фокальные неврологические знаки — ригидность шейных мышц, отек сосков зрительного нерва, очаговая симптоматика (парезы, патология ЧМН), изменения сознания, памяти, поведения, эпилептические припадки.
- Признаки внутричерепной гипертензии (утренние ГБ, тошнота, рвота, изменение силы ГБ при перемене положения головы или при нагрузках, связанных с повышением внутричерепного давления (физическое напряжение, кашель, сексуальная активность)).
- Признаки системного заболевания (лихорадки, артралгии, миалгии).
- Онкология, ВИЧ-инфекция, иммунодефицитное состояние, эндокринные заболевания в анамнезе.
- Неэффективность адекватного лечения.
Вера Осипова:
Когда можно заподозрить вторичную ГБ? Прежде всего, если ГБ возникла в тесной временной связи с другим (причинным) заболеванием. Например, человек получил травму, и в течение 5–7 дней у него появляются ГБ. Приходит женщина со словами: «Три года назад у меня начались ГБ. Знаете, с чем они связаны? В 14 лет я упала с качелей». То есть разница между травмой и началом ГБ составляет десятилетия. Такого быть не может.
Далее необходимо выявить симптомы причинного заболевания (подтверждают лабораторные и инструментальные исследования). Часто ГБ облегчается на фоне лечения причинного заболевания.
Наиболее частые виды вторичной ГБ в практике невролога:
- ЛИГБ (анальгетики, триптаны);
- связанная с миофасциальной дисфункцией;
- связанная с патологией зубов или челюстей (в т. ч. с дисфункцией височно-нижнечелюстного сустава);
- цервикогенная;
- болевые краниальные невропатии (невралгия тройничного нерва, постгерпетическая, атипичная лицевая боль);
- связанная с травмой головы.
— После исключения вторичной (симптоматической) ГБ идет следующий блок диагностики — выявление критериев первичной ГБ, или клиническое интервью. После этого мы должны выходить на правильный диагноз, который определяет дальнейшую судьбу больного — его лечение и наблюдение, — говорит Вера Осипова. — Сложного пациента (с тяжелыми хроническими, рефрактерными формами, депрессией, тревогой, нарушением сна, другими болевыми синдромами, лекарственным абузусом) необходимо направить к специалисту по ГБ — неврологу/цефалгологу.
План клинического интервью пациента с ГБ
Сколько типов ГБ имеется у пациента? Следует расспросить о каждом отдельно:
- в каком возрасте начались;
- наследственность;
- локализация боли;
- характер боли;
- интенсивность;
- сопутствующие симптомы;
- длительность;
- поведение во время ГБ;
- степень дезадаптации (нужно ли пациенту прилечь или он может продолжать работать);
- купирование (препараты, кратность приема, число доз в сутки);
- коморбидные нарушения (основные сопутствующие жалобы).
— В России на прием пациента у терапевта — 12–15 минут. Можно справиться за это время, но это будет трудно, поэтому представляю примеры интервью, — отмечает Вера Осипова.
Пример эффективного интервью (мигрень):
- возраст начала ГБ — часто это детство, юность;
- описание — приступы гемикрании >8 баллов по ВАШ, тошнота, фоно-, фотофобия, пульсация;
- похожие боли в семье — мать + взрослый сын;
- динамика ГБ в течение жизни (периоды облегчения и ухудшения) — беременность, прием оральных контрацептивов, стрессы;
- триггеры — погода, алкоголь, голод, стресс, менструация.
Пример эффективного интервью (ГБН):
- возраст начала — любой;
- что предшествовало — почти всегда стресс (острый, хронический);
- описание — диффузная, «каска», «обруч», сжимающая вокруг головы, 2–7 баллов по ВАШ, нет тошноты, рвоты, пульсации;
- наследственность — нет;
- облегчающие факторы — отдых, алкоголь, релаксация;
- триггеры — стресс, позное напряжение (голова и шея).
— Очень важно спросить о стрессе, в котором живет пациент. При наличии стресса и мигрень, и ГБН будут нарастать. Задайте вопрос: все ли вас устраивает в личной и профессиональной жизни? Я всегда спрашиваю пациента, что еще нарушает качество его жизни. Как правило, это плохое настроение (депрессия), тревога, панические состояния, фобии, проблемы со сном. Если мы не будем заниматься коморбидными нарушениями, то не поможем больному, — подчеркивает специалист.
— Например, ко мне обратилась 32-летняя женщина. Она живет с сестрой и 3-летним сыном с тяжелым аутизмом. Отец оставил семью, когда стало ясно, что мальчик болен. Женщина будет воспитывать ребенка самостоятельно, вряд ли возможен второй брак. То есть пациентка испытывает хронический стресс, и необходимо объяснить, что ей нужны релаксация, вытеснение стресса.
Что еще важно в диагностике ГБ?
- Диагноз устанавливается в соответствии с тем типом ГБ, которая имеется у пациента в настоящий момент/отмечалась в течение последних 3–6 месяцев (в крайнем случае полугода-года).
- Пациент может иметь несколько подтипов ГБ (обычно 2), и все они должны быть кодированы.
- При невыполнении 1–2 критериев может быть установлен диагноз «возможная ГБ».
— Касательно диагноза «возможная ГБ». Например, к вам пришла пациентка, вы ее расспрашиваете и понимаете, что вроде бы мигрень (началось в 12 лет, сильные приступы, девочка ложилась спать в темной комнате), а сегодня у женщины есть приступы, но, допустим, нет тошноты, рвоты, то есть не все критерии выполняются. В таком случае можно поставить диагноз «возможная мигрень» и провести исследование (МРТ, консультация окулиста — что сочтете нужным). Если вы исключили патологию, значит у пациентки мигрень, просто есть атипичные черты, — поясняет Вера Осипова.
— Схема диагноза включает ведущую форму ГБ плюс при наличии 2–3-ю форму ГБ. Кроме того, я всегда указываю актуальные коморбидные/сопутствующие состояния.
Примеры формулировки диагнозов:
- мигрень без ауры; шейный мышечно-тонический синдром;
- хроническая ГБН с дисфункцией перикраниальных мышц; ГБ, связанная с глаукомой; хроническая ишемия головного мозга;
- хроническая мигрень без ауры; ГБ, связанная с избыточным употреблением комбинированных анальгетиков; смешанное тревожно-депрессивное расстройство;
- цервикогенная ГБ; остеохондроз шейного отдела позвоночника (ШОП).
Вера Осипова:
Третий пример — самая частая ситуация на моем приеме. Это люди, у которых мигрень появилась в детстве или юности, а сегодня, годам к 50, у них хроническая мигрень — 15 и более дней в месяц. Кроме того, они злоупотребляют триптанами и анальгетиками и страдают ЛИГБ. Как правило, это пациенты тревожные и депрессивные.
Распространенные диагнозы ГБ и коды МКБ-10:
- мигрень без ауры — G43.0;
- мигрень с аурой — G43.1;
- хроническая/осложненная мигрень — G43.3;
- ГБН — G44.2;
- кластерная/гистаминовая ГБ — G44.0;
- ЛИГБ — G44.41.
— Удобный метод измерения интенсивности боли — использование ВАШ. Пациент с ГБН оценит боль не более чем на 5 баллов, с мигренью — на 7–8, с кластерной ГБ — на 9–10, — уточняет Вера Осипова.
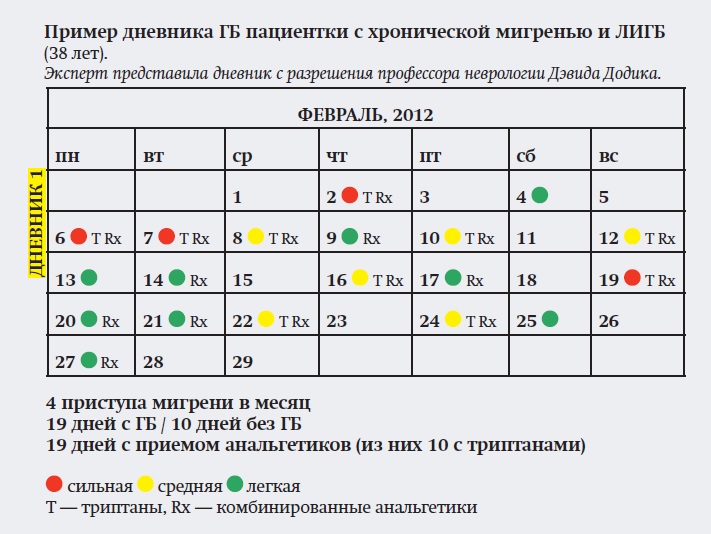
— Кроме того, пациенту можно порекомендовать вести дневник ГБ, женщине — дневник ГБ для выявления менструальной мигрени.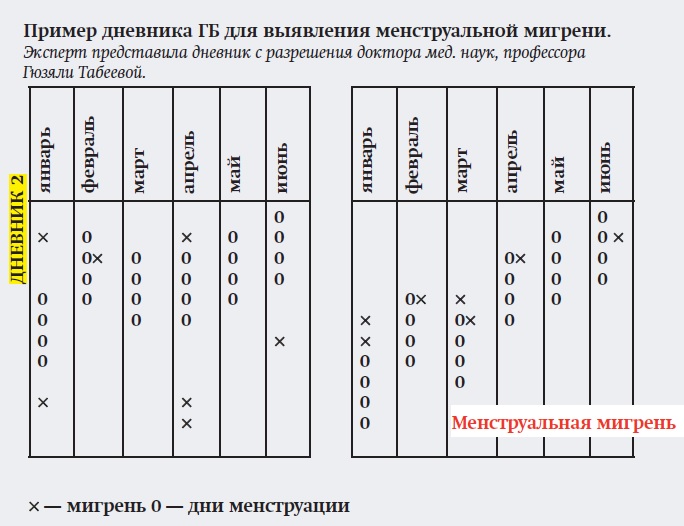
1. Подозрение на вторичный (симптоматический) характер ГБ (нетипичные жалобы или течение ГБ, наличие одного или более «сигналов опасности»).
2. Требование пациента или его родственников.
— Приведу пример из практики. Обратилась 23-летняя пациентка с мамой. Основываясь на клиническом интервью, я ставлю диагноз «мигрень без ауры», назначаю лечение. Вдруг мама пациентки спрашивает: «Вы что, не порекомендуете нам никакие исследования? А если у нее что-то серьезное?» В диагнозе я уверена, но раз настаивают… Пациентка за свой счет выполняет МРТ, и, естественно, патологии не обнаружено.
Примеры атипичного течения первичных ГБ:
- мигрень — строго односторонний характер ГБ (нет смены сторон!), аура >60 мин;
- ГБН — усиление боли при натуживании, кашле, сила боли >7 баллов по ВАШ;
- кластерная ГБ — нет ночных атак и психомоторного возбуждения, сила боли <10 баллов.
— В России существенно выше, чем в мире, показатели хронической ежедневной ГБ и хронической мигрени. Когда мы задались вопросом «почему», пришли к выводу: цепь ошибок состоит в том, что большинство неврологов и ВОП имеют низкий уровень подготовки в области диагностики и лечения ГБ. Почти каждого пациента с ГБ в России направляют на дополнительные исследования (МРТ, УЗДГ, РЭГ), — отмечает Вера Осипова.
— Есть коммерческие учреждения, из которых пациент приходит с толстой папкой результатов всех возможных исследований, потрачены огромные деньги. Ошибка заключается в том, что в ходе неинформативных дополнительных исследований выявляются изменения, которые трактуются неправильно, и пациенты получают ложные диагнозы (маски первичных ГБ) — гипертензионно-гидроцефальный синдром, дисциркуляторная энцефалопатия, ГБ, связанная с АГ, последствия ЧМТ (посттравматическая ГБ), остеохондроз ШОП, ВСД, вертебро-базилярная недостаточность и т. д.). Когда я расспрашиваю такого больного, то диагностирую у него либо ГБН, либо мигрень, либо кластерную ГБ.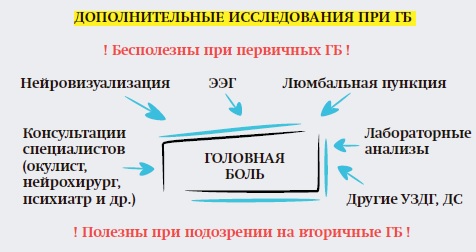
- снижение линейной скорости кровотока, затруднение венозного оттока — дисциркуляторная энцефалопатия; МРТ, КТ:
- расширение субарахноидальных пространств — гидроцефальный синдром;
- единичные очаги в белом веществе — дисциркуляторная энцефалопатия; R-графия ШОП:
- дегенеративные изменения — остеохондроз ШОП с цефалгическим синдромом или цервикогенная ГБ.
— Но указанные изменения имеют неспецифический характер, то есть могут быть и у пациентов без ГБ. Эти изменения не указывают на причину ГБ и не могут быть основанием для диагноза. Когда вы видите результаты дополнительных исследований, не спешите привязывать ГБ к выявленной патологии, — подчеркивает специалист.
— В международные рекомендации диагностики мигрени и ГБН инструментальные и лабораторные методы исследования не включены. Мы сделали все, чтобы в России они также не были включены, и первые такие рекомендации у нас вышли в 2016 году, пересматриваются каждые 2 года.
Ошибки лечения первичных ГБ
— Пациент может сказать, что его ГБ связана с давлением, травмой головы, шейным остеохондрозом, и это почти всегда неправда. Важная информация — это когда, например, человек говорит, что перенапрягся на работе, перенервничал и у него появилась ГБ. В таком случае можем подозревать ГБН. А информация об односторонней боли с тошнотой (причем то же самое было у мамы) выводит на диагноз «мигрень», — приводит примеры Вера Осипова.
— В России основные ошибки, связанные с купированием приступов ГБ, — это недостаточное назначение триптанов (специфических средств для купирования мигрени) и эффективных НПВП и избыточное — комбинированных анальгетиков (кодеин, метамизол натрия). Пациенты до сих пор принимают препараты, содержащие метамизол натрия (анальгин) и не входящие в международные стандарты.
«Раньше кодеиновые анальгетики в России были безрецептурными. Это была катастрофа, потому что обращались пациенты, которые ежедневно принимали по 6–10 доз. Когда кодеиновые препараты стали рецептурными, лекарственный абузус сразу уменьшился. Но иногда приходит, скажем, 48-летняя женщина, страдающая мигренями. Человек десятки лет прожил с болезнью и никогда не слышал о триптанах… То есть информирование пациентов тоже очень важно. Ошибками профилактической терапии являются необоснованное назначение вазоактивных и ноотропных препаратов.
— Многие пациенты, которые ко мне приходят, показывают выписки и рассказывают, что неоднократно в стационаре им вводили ноотропы, но лучше не становилось. Почему? Потому что эти препараты не имеют доказательной базы в лечении мигрени и ГБН. А специфическая терапия, которая имеет реальную эффективность, назначается редко, и именно поэтому в России такой большой процент хронических форм ГБ, — поясняет эксперт.
— Ни в один международный стандарт сосудистые и ноотропные препараты не входят. Это не значит, что их не нужно назначать совсем. Например, если это немолодой пациент с ГБН или мигренью, который при этом жалуется на легкие когнитивные расстройства, то можно применять ноотропы, сосудистые препараты.
Эффективная терапия мигрени и ГБН (уровни доказательности А и В):
- мигрень — бета-блокаторы, кандесартан, антиконвульсанты, антидепрессанты, ботулотоксин А, моноклональные антитела к CGRP;
- ГБН — антидепрессанты.
Выводы
- ГБ — одна из самых частых жалоб на приеме невролога и терапевта.
- Преобладают первичные ГБ — мигрень и ГБН.
- Исключение вторичной ГБ: «сигналы опасности».
- Диагностика: клиническое интервью + знание критериев МКГБ.
- Дополнительные исследования: только при подозрении на вторичную ГБ.
- Правильный диагноз: форма ГБ.
www.headache.ru, www.painrussia.ru, www.paininfo.ru, www.ihs-headache.org, www.ehf-org.org, www.l-t-b.org
Review
. 2014 Jun;20(3):291-304.
doi: 10.1177/1073858413503711.
Epub 2013 Sep 18.
Affiliations
-
PMID:
24047609
-
DOI:
10.1177/1073858413503711
Review
Migraine Mistakes: Error Awareness
David Borsook et al.
Neuroscientist.
2014 Jun.
Abstract
Error awareness or detection is the conscious and subconscious processing to evaluate physiological signals that are different from a baseline or homeostatic level. Migraine is a unique neurological disorder in which there are repeated attacks interspersed by attack-free periods. These attacks are dynamic and multidimensional in the sense that sensory, affective, autonomic, and cognitive functions are altered and these changes evolve differently before (pre-ictal), during (ictal), and immediately after (post-ictal) an attack. Thus migraine serves as a model disease to understand how the brain monitors and react to the presence of errors.
Keywords:
basal ganglia; headache; insula; neural networks; pain.
© The Author(s) 2013.
Similar articles
-
The Insula: A «Hub of Activity» in Migraine.
Borsook D, Veggeberg R, Erpelding N, Borra R, Linnman C, Burstein R, Becerra L.
Borsook D, et al.
Neuroscientist. 2016 Dec;22(6):632-652. doi: 10.1177/1073858415601369. Epub 2015 Aug 19.
Neuroscientist. 2016.PMID: 26290446
Free PMC article.Review.
-
Dysautonomia in the pathogenesis of migraine.
Gazerani P, Cairns BE.
Gazerani P, et al.
Expert Rev Neurother. 2018 Feb;18(2):153-165. doi: 10.1080/14737175.2018.1414601. Epub 2017 Dec 13.
Expert Rev Neurother. 2018.PMID: 29212396
Review.
-
Functional MRI of migraine.
Schwedt TJ, Chiang CC, Chong CD, Dodick DW.
Schwedt TJ, et al.
Lancet Neurol. 2015 Jan;14(1):81-91. doi: 10.1016/S1474-4422(14)70193-0.
Lancet Neurol. 2015.PMID: 25496899
Review.
-
Monitoring Migraine Cycle Dynamics with an Easy-to-Use Electrophysiological Marker-A Pilot Study.
Shahaf G, Kuperman P, Bloch Y, Yariv S, Granovsky Y.
Shahaf G, et al.
Sensors (Basel). 2018 Nov 14;18(11):3918. doi: 10.3390/s18113918.
Sensors (Basel). 2018.PMID: 30441751
Free PMC article. -
Is migraine a disease?
Cortelli P, Pierangeli G, Montagna P.
Cortelli P, et al.
Neurol Sci. 2010 Jun;31 Suppl 1:S29-31. doi: 10.1007/s10072-010-0270-0.
Neurol Sci. 2010.PMID: 20464579
Review.
Cited by
-
Cytokine receptor clustering in sensory neurons with an engineered cytokine fusion protein triggers unique pain resolution pathways.
Prado J, Westerink RHS, Popov-Celeketic J, Steen-Louws C, Pandit A, Versteeg S, van de Worp W, Kanters DHAJ, Reedquist KA, Koenderman L, Hack CE, Eijkelkamp N.
Prado J, et al.
Proc Natl Acad Sci U S A. 2021 Mar 16;118(11):e2009647118. doi: 10.1073/pnas.2009647118.
Proc Natl Acad Sci U S A. 2021.PMID: 33836560
Free PMC article. -
When pain gets stuck: the evolution of pain chronification and treatment resistance.
Borsook D, Youssef AM, Simons L, Elman I, Eccleston C.
Borsook D, et al.
Pain. 2018 Dec;159(12):2421-2436. doi: 10.1097/j.pain.0000000000001401.
Pain. 2018.PMID: 30234696
Free PMC article.Review.
-
Development of Recombinant Proteins to Treat Chronic Pain.
Prado J, Popov-Celeketic J, Steen-Louws C, Raoof R, Hack E, Eijkelkamp N.
Prado J, et al.
J Vis Exp. 2018 Apr 11;(134):57071. doi: 10.3791/57071.
J Vis Exp. 2018.PMID: 29708532
Free PMC article. -
Responsivity of Periaqueductal Gray Connectivity Is Related to Headache Frequency in Episodic Migraine.
Solstrand Dahlberg L, Linnman CN, Lee D, Burstein R, Becerra L, Borsook D.
Solstrand Dahlberg L, et al.
Front Neurol. 2018 Feb 13;9:61. doi: 10.3389/fneur.2018.00061. eCollection 2018.
Front Neurol. 2018.PMID: 29487563
Free PMC article. -
Brodmann area 10: Collating, integrating and high level processing of nociception and pain.
Peng K, Steele SC, Becerra L, Borsook D.
Peng K, et al.
Prog Neurobiol. 2018 Feb;161:1-22. doi: 10.1016/j.pneurobio.2017.11.004. Epub 2017 Dec 2.
Prog Neurobiol. 2018.PMID: 29199137
Free PMC article.Review.
Publication types
MeSH terms
LinkOut — more resources
-
Full Text Sources
- Atypon
-
Other Literature Sources
- scite Smart Citations
-
Medical
- Genetic Alliance
- MedlinePlus Health Information
Список сокращений
БОС — биологическая обратная связь
ВАШ — визуальная аналоговая шкала
В/в — внутривенно
ГБ — головная боль
ГБН — головная боль напряжения
ДЭП — дисциркуляторная энцефалопатия
КГРП — кальцитонин-ген-родственный пептид
КН — коморбидные нарушения
КПТ — когнитивно-поведенческая терапия
ЛИГБ — лекарственно-индуцированная (абузусная) головная боль
МА — мигрень с аурой
МбА — мигрень без ауры
мАТ — моноклональное антитело
МКБ-10 — Международная классификация болезней 10-го пересмотра
МКГБ-3 — Международная классификация головных болей 3-го пересмотра
МРТ — магнитно-резонансная томография
МС — мигренозный статус
НПВП — нестероидные противовоспалительные препараты
НС — нейростимуляция
ПС — периферическая сенситизация
РКД — распространяющаяся корковая депрессия
ТВС — тригемино-васкулярная система
ТИА — транзиторная ишемическая атака
ТМО — твердая мозговая оболочка
ТМС — транскраниальная магнитная стимуляция
УЗДГ — ультразвуковая допплерография
ХГБН — хроническая головная боль напряжения
ХМ — хроническая мигрень
ЦС — центральная сенситизация
ШОП — шейный отдел позвоночника
CGRP — (англ. Calcitonin Gene-Related Peptide — кальцитонин-ген-родственный пептид (КГРП)
PREEMPT — Phase III REsearch Evaluating Migraine Prophylaxis Therapy (англ. исследование III фазы по оценке профилактической терапии мигрени)
Термины и определения
Виновные препараты (препараты, которыми злоупотребляют) — препараты, которые при избыточном приеме могут приводить к развитию лекарственно-индуцированной головной боли (все классы анальгетиков).
Вторичные головные боли — головные боли, являющиеся симптомом другого заболевания (симптоматические), возникающие de novo в тесной временной связи с другим (причинным) заболеванием, которое согласно научным данным может быть причиной головной боли.
Головная боль напряжения — одна из наиболее распространенных форм первичной головной боли, проявляющаяся болевыми эпизодами продолжительностью от 30 мин до нескольких суток.
Дисфункция перикраниальных мышц — болезненное напряжение мышц головы, лица и шеи.
Ингибиторные антиноцицептивные механизмы — система нисходящего противоболевого или антиноцицептивного контроля.
Кальцитонин-ген-родственный пептид (КГРП или CGRP) — основной медиатор, реализующий передачу болевых импульсов и непосредственно участвующий в патогенезе мигрени.
Коморбидные нарушения — одно или несколько патологических состояний, наблюдающихся у одного больного, этиопатогенетически связанных между собой или совпадающих по времени появления вне зависимости от активности каждого их них.
Лекарственно-индуцированная головная боль — клиническая разновидность вторичной хронической головной боли, развивающаяся у пациентов с первичными цефалгиями при избыточном применении препаратов для купирования головной боли.
Лекарственный абузус — избыточное применение любых препаратов, обладающих обезболивающим действием, для купирования головной боли.
Моноклональные антитела к КГРП или его рецептору — первый класс препаратов, специально разработанных для таргетной (патогенетически обоснованной) профилактической терапии мигрени.
Первичные головные боли — идиопатические (доброкачественные) цефалгии, которые не связаны с органической патологией головного мозга, церебральных сосудов, любых структур головы и шеи и системными заболеваниями.
Периферическая сенситизация — повышенный ответ возбужденных ноцицептивных нейронов периферической нервной системы на обычную и/или подпороговую стимуляцию.
Таргетная (целевая) профилактическая терапия мигрени — терапия моноклональными антителами к основному медиатору мигрени КГРП или его рецептору, воздействующая на основной патогенетический механизм мигрени.
Триггеры приступа мигрени — эндогенные и экзогенные факторы, способные спровоцировать приступ мигрени.
Факторы хронизации — генетические, метаболические, средовые, поведенческие и/или психические факторы, способствующие учащению имеющейся головной боли.
Хронизация мигрени — постепенное увеличение числа дней с головной болью в месяц.
Хроническая мигрень — головная боль, которая возникает 15 и более дней в месяц в течение более 3 мес, при этом приступы головной боли имеют признаки мигрени и наблюдаются не менее 8 дней в месяц.
Центральная сенситизация — усиление нервных импульсов в центральной нервной системе, что приводит к гиперчувствительности организма к боли. Центральная сенситизация отражает повышенную активность систем восприятия боли, сниженную активность нисходящих ингибирующих боль путей в результате нарушение эндогенного контроля боли.
Цефалгия — головная боль (синоним).
Цефалголог — невролог, специализирующийся на диагностике и лечении головной боли.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Мигрень — первичная форма головной боли (ГБ), проявляющаяся приступами пульсирующей односторонней ГБ, продолжительностью 4—72 ч, которая сопровождается повышенной чувствительностью к свету, звуку, тошнотой и/или рвотой.
Мигрень обычно возникает в молодом возрасте, до 20 лет. В детском возрасте заболевание чаще встречается у мальчиков; взрослые женщины болеют в 2,5—3,0 раза чаще, чем мужчины. В возрасте 35—45 лет частота и интенсивность мигренозных приступов достигают максимума, а после 55—60 лет течение болезни облегчается или приступы ГБ полностью прекращаются. В то же время у некоторых пациентов после 50 лет могут сохраняться типичные приступы мигрени и/или только мигренозная аура (мигренозное сопровождение пожилого возраста) [1—3].
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Мигрень является хроническим нейроваскулярным заболеванием с наследственной предрасположенностью. Основное звено патогенеза — периодическое развитие периваскулярного нейрогенного воспаления мозговых сосудов, в первую очередь сосудов твердой мозговой оболочки (ТМО). Показано, что для пациентов с мигренью характерна повышенная возбудимость нейронов коры головного мозга и тригемино-васкулярной системы (ТВС) [3, 4]. При воздействии эндогенных и экзогенных мигренозных триггеров возбудимость тригеминальной системы, гипоталамуса, корковых и некоторых других структур головного мозга усиливается, возникает активация тригеминального ганглия, сенсорного спинномозгового ядра тройничного нерва и волокон тройничного нерва, иннервирующих сосуды ТМО — тригемино-васкулярных волокон. Активация ТВС сопровождается выбросом из тригемино-васкулярных окончаний болевых провоспалительных пептидов-вазодилататоров (в первую очередь кальцитонин-ген-родственного пептида (КГРП или CGRP)), а также нейрокинина А и субстанции Р [3, 4]. Возникающие затем вазодилатация и нейрогенное воспаление приводят к активации болевых рецепторов в стенке сосудов ТМО. Болевые импульсы поступают в сенсорную кору головного мозга, и таким образом формируется ощущение пульсирующей ГБ. Сохраняющаяся гипервозбудимость ТВС, центральных ноцицептивных структур и истощение противоболевой системы постепенно приводят к формированию перманентной гиперчувствительности (сенситизации) болевых структур, что способствует учащению приступов ГБ и, в конечном счете, к хронизации мигрени [1—4].
Механизм мигренозной ауры связывают с возникновением и распространением в направлении от зрительной коры к соматосенсорной и лобно-височной областям головного мозга волны деполяризации (возбуждения) нейронов — распространяющейся корковой депрессией (РКД). Скорость и топография РКД определяют темп, характер и последовательность симптомов мигренозной ауры [1, 3].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Распространенность мигрени в популяции стран Европы и США в среднем составляет 14% (17% среди женщин и 8% среди мужчин) [1, 3, 5]. По данным популяционного исследования, проведенного в 2009—2011 гг. с помощью подворного опроса в 35 городах и 9 сельских районах России, распространенность мигрени за один год составила 20,8%, что несколько превышает показатели большинства стран мира [6]. По данным другого российского исследования, распространенность мигрени в течение года составила 15,9% (без ауры — 13,5%, с аурой — 2,4%) [7].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
G43 — Мигрень.
G43.0 — Мигрень без ауры (простая мигрень).
G43.1 — Мигрень с аурой (классическая мигрень).
G43.2 — Мигренозный статус.
G43.3 — Осложненная (в том числе хроническая) мигрень.
G43.8 — Другая мигрень (офтальмоплегическая, ретинальная).
G43.9 — Мигрень неуточненная.
Комментарии: мигрень может сочетаться с головной болью напряжения (ГБН) (G43.0/1, G44.2). Частая эпизодическая и особенно хроническая мигрень (ХМ) могут сочетаться с лекарственно-индуцированной головной болью (ЛИГБ) (G44.4).
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
В соответствии с последней версией Международной классификации расстройств, сопровождающихся головной и лицевой болью (МКГБ-3, 2018), мигрень относится к первичным (доброкачественным) цефалгиям (часть I, МКГБ-3), которые не связаны с органическим поражением головного мозга, мозговых сосудов, других структур, расположенных в области головы и шеи, и системными заболеваниями (табл. 1) [8].
Таблица 1. Оглавление Международной классификации головной боли 3-го пересмотра (2018) [8]
|
Часть I. Первичные головные боли |
|
1. Мигрень |
|
2. Головная боль напряжения |
|
3. Кластерная головная боль и другие тригеминальные вегетативные цефалгии |
|
4. Другие первичные головные боли |
|
Часть II. Вторичные головные боли |
|
5. Головные боли, связанные с травмой или повреждением головы и/или шеи |
|
6. Головные боли, связанные с поражением сосудов головного мозга и шеи |
|
7. Головные боли, связанные с несосудистыми внутричерепными поражениями |
|
8. Головные боли, связанные с различными веществами или их отменой (в том числе лекарственно-индуцированные) |
|
9. Головные боли, связанные с инфекциями |
|
10. Головные боли, связанные с нарушениями гомеостаза |
|
11. Головные и лицевые боли, связанные с патологией структур черепа, шеи, глаз, ушей, носовой полости, пазух, зубов, ротовой полости или других структур черепа и лица |
|
12. Головные боли, связанные с психическими расстройствами |
|
Часть III. Болевые расстройства краниальных нервов и другие лицевые боли |
|
13. Болевые краниальные нейропатии и другие лицевые боли |
|
14. Другие головные боли |
В соответствии с МКГБ-3 выделяют две основные формы мигрени: мигрень без ауры (МбА), наиболее частая (до 80% случаев), и мигрень с аурой (МА) (до 20% случаев) [1, 3]. Основным клиническим проявлением МбА является приступ ГБ; при МА болевой фазе приступа предшествует стадия ауры. Реже встречаются другие формы МА: мигрень со стволовой аурой (ранее — базилярная мигрень), ретинальная и гемиплегическая мигрень.
Отдельно в МКГБ-3 выделяют ХМ, осложнения мигрени и эпизодические синдромы, которые могут сочетаться с мигренью (чаще встречаются в детском возрасте) [8]. При невыполнении одного из диагностических критериев может быть выставлен диагноз «возможная мигрень» (табл. 2) [8].
Таблица 2. Классификация мигрени (согласно МКГБ-3, 2018) [8]
|
1. Мигрень |
|
1.1. Мигрень без ауры |
|
1.2. Мигрень с аурой |
|
1.2.1. Мигрень с типичной аурой |
|
1.2.1.1. Типичная аура с головной болью |
|
1.2.1.2. Типичная аура без головной боли |
|
1.2.2. Мигрень со стволовой аурой |
|
1.2.3. Гемиплегическая мигрень |
|
1.2.3.1. Семейная гемиплегическая мигрень |
|
1.2.3.1.1 Семейная гемиплегическая мигрень 1-го типа |
|
1.2.3.1.2 Семейная гемиплегическая мигрень 2-го типа |
|
1.2.3.1.3 Семейная гемиплегическая мигрень 3-го типа |
|
1.2.3.1.4 Семейная гемиплегическая мигрень (с мутациями в других локусах) |
|
1.2.3.2. Спорадическая гемиплегическая мигрень |
|
1.2.4. Ретинальная мигрень |
|
1.3. Хроническая мигрень |
|
1.4. Осложнения мигрени |
|
1.4.1. Мигренозный статус |
|
1.4.2. Персистирующая аура без инфаркта |
|
1.4.3. Мигренозный инфаркт |
|
1.4.4. Мигренозная аура — триггер эпилептического приступа |
|
1.5. Возможная мигрень |
|
1.5.1. Возможная мигрень без ауры |
|
1.5.2. Возможная мигрень с аурой |
|
1.6. Эпизодические синдромы, которые могут сочетаться с мигренью |
|
1.6.1. Повторяющиеся желудочно-кишечные нарушения |
|
1.6.1.1. Синдром циклических рвот |
|
1.6.1.2. Абдоминальная мигрень |
|
1.6.2. Доброкачественное пароксизмальное головокружение |
|
1.6.3. Доброкачественный пароксизмальный тортиколлис |
Комментарии: эпизодические синдромы чаще встречаются в детском возрасте и могут предшествовать появлению типичных приступов МбА или МА.
В «Приложении» к МКГБ-3 выделяют также истинную менструальную мигрень, при которой приступы мигрени возникают только в перименструальный период (за 2—3 дня до и в первые 3 дня менструации), и мигрень, связанную с менструацией, при которой приступы ГБ могут возникать и в другие дни месяца (т.е. провокаторами приступа мигрени является не только менструация, но и другие триггеры) [8].
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Мигрень без ауры проявляется повторяющимися, в целом однотипными приступами интенсивной, чаще односторонней, пульсирующей ГБ, преимущественно в области виска, глаза и темени, но нередко может начинаться в области затылка. ГБ часто сопровождается тошнотой, рвотой, повышенной чувствительностью к свету, звукам и усиливается при физической нагрузке. Продолжительность приступа — от 4 ч до 3 сут; частота дней с ГБ при эпизодической мигрени колеблется от 1 дня в год до 14 дней в месяц (в среднем 2—4 дня с ГБ в месяц), при ХМ — от 15 дней и более с ГБ в месяц [1, 9, 10].
При мигрени с аурой фазе ГБ предшествуют преходящие неврологические нарушения. Чаще встречается мигрень с типичной аурой, когда отмечаются полностью обратимые зрительные, чувствительные и/или речевые симптомы, но при этом нет двигательных и стволовых нарушений [11, 12]. В редких случаях после ауры ГБ не развивается — типичная аура без ГБ. При мигрени со стволовой аурой наряду со зрительными, чувствительными и/или речевыми нарушениями возникают два или более полностью обратимых стволовых симптома: дизартрия, головокружение, шум в ушах, снижение слуха, диплопия, атаксия, изменение уровня сознания. Для гемиплегической мигрени, которая встречается чрезвычайно редко и почти всегда имеет наследственный характер, характерны полностью обратимые как зрительные, чувствительные и/или речевые симптомы, так и двигательные нарушения (гемипарез или гемиплегия). Продолжительность немоторных симптомов — 5—60 мин, двигательных расстройств — до 72 ч. При семейной гемиплегической мигрени, по крайней мере один из родственников первой или второй линии родства имеет или имел в прошлом приступы ГБ, соответствующие критериям гемиплегической мигрени; для спорадической гемиплегической мигрени такая наследственная предрасположенность не характерна. При ретинальной мигрени аура представляет собой полностью обратимые односторонние позитивные и/или негативные зрительные феномены (вспышки, скотомы), наличие которых подтверждается исследованием полей зрения офтальмологом во время приступов мигрени, и/или пациент может нарисовать или описать имеющийся в этот момент монокулярный дефект поля зрения [9, 10].
Приступ мигрени может быть спровоцирован различными экзо- и эндогенными факторами. Наиболее частыми триггерами мигрени являются [2, 9, 10, 13]:
— психологические факторы: стресс или расслабление после стресса, тревожные или депрессивные нарушения, переутомление;
— изменения погоды;
— гормональные факторы: менструация (перименструальное «окно»), овуляция, прием заместительной гормональной эстрогенсодержащей терапии или оральных контрацептивов;
— диетические факторы: голод, употребление ряда пищевых продуктов (сыра, шоколада, орехов, копченостей, куриной печени, авокадо, цитрусовых или кофеинсодержащих продуктов); прием алкоголя (особенно красного вина);
— другие факторы: недостаток или избыток ночного сна, духота, физическая аэробная нагрузка, зрительные стимулы (яркий или мерцающий свет), шум, пребывание на высоте.
Хроническая мигрень — тяжелая форма с высокой частотой дней с ГБ (15 сут и более в месяц), большой продолжительностью и интенсивностью приступов, что приводит к развитию дезадаптации и снижению качества жизни пациентов. Для ХМ характерны следующие проявления: развитие коморбидных, в первую очередь психических, расстройств (депрессия, тревожные расстройства), нарушений сна, снижение эффективности препаратов для купирования атак и высокий риск их избыточного применения (лекарственный абузус). Основными модифицируемыми факторами хронизации мигрени являются: эмоциональный стресс, депрессия, избыточный прием лекарственных препаратов, обладающих обезболивающим действием, и кофеина [14—17].
ХМ и частая эпизодическая мигрень нередко сочетаются с лекарственно-индуцированной головной болью. При этом ГБ имеет смешанный характер: мигренозные ГБ сочетаются с ГБН-подобными цефалгиями в виде диффузной монотонной чаще утренней или ночной ГБ давящего или сжимающего характера, которая нарастает по интенсивности по мере ослабления действия принятого ранее лекарственного препарата с обезболивающим действием. Типичными проявлениями длительно существующей ЛИГБ являются ночной прием лекарственных препаратов, обладающих обезболивающим действием, их прием на стадии слабой ГБ, чтобы предотвратить ее усиление (прием «впрок»), а также жалобы на трудности концентрации внимания, снижение памяти и работоспособности. ЛИГБ, как правило, облегчается после отмены препарата(ов) злоупотребления.
Осложнения мигрени включают несколько состояний.
Мигренозный статус (МС) — типичный изнуряющий приступ мигрени, длящийся более 72 ч, на протяжении которого допускаются ремиссии до 12 ч, связанные со сном или действием препаратов.
Персистирующая аура без инфаркта — один или несколько симптомов ауры, возникающие у пациентов более одной недели, без радиографических признаков инфаркта мозга.
Мигренозный инфаркт (инсульт) — сочетание одного или более симптомов мигренозной ауры с ишемическим повреждением мозга, подтвержденным нейровизуализационными методами. Истинный мигренозный инфаркт развивается на фоне типичного приступа МА, причем один или несколько симптомов ауры имеют продолжительность более 60 мин. Мозговые инфаркты, не совпадающие по времени с приступом МА, не могут быть отнесены к мигренозным инфарктам.
Мигренозная аура — триггер эпилептического приступа — эпилептический приступ, возникающий во время приступа МА или в течение 1 ч после него.
Эпизодические синдромы, которые могут сочетаться с мигренью. Эти расстройства встречаются преимущественно в детском возрасте, значительно реже могут отмечаться и у взрослых.
Синдром циклической рвоты — эпизодически повторяющиеся приступы сильной тошноты и рвоты, обычно стереотипные для каждого пациента и с предсказуемым временем начала; приступы сопровождаются бледностью кожных покровов и вялостью; между приступами симптомы полностью исчезают.
Абдоминальная мигрень — идиопатическое расстройство, встречающееся преимущественно у детей, в виде повторяющихся приступов боли в животе (по средней линии) умеренной или выраженной интенсивности, длительностью 2—72 ч; типичны тошнота и/или рвота; во время этих эпизодов ГБ не возникает. Между приступами состояние пациентов не нарушено. У подавляющего большинства детей с абдоминальной мигренью позднее развиваются типичные мигренозные ГБ.
Доброкачественное пароксизмальное головокружение — повторяющиеся кратковременные приступы головокружения у детей, которые как внезапно возникают, так и внезапно проходят.
Доброкачественный пароксизмальный тортиколлис/кривошея — повторяющиеся эпизоды наклона головы в одну сторону, возможно с небольшим поворотом головы, которые проходят спонтанно. Это состояние встречается у младенцев и маленьких детей и начинается на первом году жизни. У детей старшего возраста возможно присоединение атаксии.
2. Диагностика заболевания или состояния (группы заболеваний или состояний), медицинские показания и противопоказания к применению методов диагностики
— Рекомендуется всем пациентам с жалобой на головную боль клиническая диагностика мигрени, основанная на специфических клинических проявлениях ее отдельных форм и соответствии диагностическим критериям последней версии Международной классификации головной и лицевой боли (МКГБ-3) [8, 9, 18—20].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: МКГБ-3, одобренная Международным обществом головной боли в 2018 г., является основным инструментом диагностики любых форм головной и лицевой боли, в том числе и форм мигрени. В табл. 3а—3в представлены диагностические критерии МбА, МА и ХМ согласно МКГБ-3.
Таблица 3а. Диагностические критерии мигрени без ауры (согласно МКГБ-3, 2018) [8]
|
А. По меньшей мере 5 приступов, отвечающих критериям B—D |
|
В. Продолжительность приступов 4—72 ч (без лечения или при отсутствии эффекта от лечения) |
|
С. Головная боль имеет как минимум 2 из следующих 4 характеристик: |
|
1. Односторонняя локализация |
|
2. Пульсирующий характер |
|
3. Средняя или выраженная интенсивности боли |
|
4. Головная боль усиливается от обычной физической активности или требует прекращения обычной физической активности (например, ходьба или подъем по лестнице) |
|
D. Головная боль сопровождается как минимум одним их следующих симптомов: |
|
1. Тошнота и/или рвота |
|
2. Фотофобия и фонофобия |
|
Е. Головная боль не соответствует в большей степени другому диагнозу из МКГБ-3 |
Таблица 3б. Диагностические критерии мигрени с аурой (согласно МКГБ-3, 2018) [8]
|
А. По меньшей мере 2 приступа, отвечающих критериям В и С |
|
В. Один или более из следующих полностью обратимых симптомов ауры: |
|
1. Зрительные |
|
2. Сенсорные |
|
3. Речевые и/или связанные с языком |
|
4. Двигательные |
|
5. Стволовые |
|
6. Ретинальные |
|
С. По меньшей мере 3 из следующих 6 характеристик: |
|
1. Как минимум один симптом ауры постепенно нарастает в течение 5 мин и более |
|
2. Два или более симптомов возникают последовательно |
|
3. Каждый из отдельно взятых симптомов длится 5—60 мин1 |
|
4. Как минимум один из симптомов ауры является односторонним2 |
|
5. Как минимум один из симптомов ауры является позитивным3 |
|
6. В течение 60 мин после ауры или во время нее возникает головная боль |
|
D. Головная боль не соответствует в большей степени другому диагнозу из МКГБ-3 |
Примечание: 1при возникновении 3 симптомов во время ауры допустимая максимальная продолжительность составляет 180 мин. Моторные симптомы могут длиться до 72 ч; 2афазия всегда рассматривается как односторонний симптом; возможно развитие дизартрии; 3осцилляции и ощущение покалывания рассматриваются как позитивные симптомы ауры [8].
Таблица 3в. Диагностические критерии хронической мигрени (согласно МКГБ-3, 2018) [8]
|
А. Головная боль (мигренеподобная головная боль и/или головная боль по типу головной боли напряжения) 15 дней и более в месяц на протяжении 3 мес и более, удовлетворяющая критериям В и С |
|
В. Возникает у пациента, который имел в анамнезе не менее 5 приступов, удовлетворяющих критериям B—D 1.1 Мигрень без ауры и/или критериям B—C 1.2 Мигрень с аурой |
|
С. Возникновение головной боли 8 дней в месяц в течение 3 мес, соответствующей любому из следующих критериев: |
|
— Мигрень без ауры (1.1 по критериям C и D) |
|
— Мигрень с аурой (1.2 по критериям B и C) |
|
— По мнению пациента, имелся приступ мигрени, купированный или облегчаемый приемом селективных агонистов серотониновых 5HT1-рецепторов (триптанов) или препаратов, содержащих эрготамин |
|
D. Головная боль не соответствует в большей степени другому диагнозу из МКГБ-3 |
Диагностика осложнений мигрени и эпизодических синдромов, которые могут сочетаться с мигренью, также проводится в соответствии с диагностическими критериями МКГБ-3 [8, 12].
— Рекомендуется у всех пациентов с мигренью клиническая диагностика мигренозной ауры с целью выбора дальнейшей тактики лечения [9, 15].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: при выявлении мигренозной ауры рекомендуется выставить соответствующий диагноз, например, «мигрень с типичной аурой» или «мигрень со стволовой аурой» [8, 11, 12, 18—20]. Не следует путать ауру с продромальными симптомами, которые могут возникать за несколько часов до начала приступа мигрени: повышенная чувствительность к свету, звукам и запахам, изменение аппетита, жажда, эмоциональное возбуждение или, напротив, разбитость и др.
— Рекомендуется клиническая диагностика ХМ у пациентов с частыми приступами мигрени (более 10 дней с ГБ в месяц) (табл. 3в) [8, 21, 22].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 4).
Комментарии: с помощью расспроса и анализа дневника ГБ (при его наличии) следует установить число дней с ГБ в месяц на протяжении последних 3 мес, в том числе число дней с мигренью в месяц, уточнить клинические характеристики боли и сопоставить эти данные с диагностическими критериями ХМ (табл. 3в). Важным диагностическим критерием ХМ также является наличие типичных приступов эпизодической мигрени в начале заболевания [15, 21, 22].
Сочетание мигрени и лекарственно-индуцированной головной боли. Частая эпизодическая мигрень (более 10 дней с ГБ в месяц) и особенно ХМ (более 15 дней с ГБ в месяц) могут сочетаться с избыточным использованием лекарственных препаратов, обладающих обезболивающим действием (лекарственный абузус) [8, 16]. При значительном злоупотреблении возможно развитие ЛИГБ, представленной в п. 8.2 МКГБ-3 «Головная боль при избыточном применении лекарственных препаратов» (табл. 4а) [8]. Лекарственный абузус способствует увеличению количества эпизодов ГБ и рассматривается как один из ведущих факторов хронизации мигрени [14—17].
Таблица 4а. Диагностические критерии лекарственно-индуцированной головной боли (согласно МКГБ-3, 2018) [8]
|
A. Головная боль, возникающая 15 дней и более в месяц у пациента, исходно имеющего первичную головную боль |
|
B. Регулярное злоупотребление на протяжении более чем 3 мес одним или более препаратами для купирования острой боли и/или симптоматического лечения головной боли |
|
C. Головная боль не соответствует в большей степени другому диагнозу из МКГБ-3 |
— Рекомендуется у пациентов с частой эпизодической мигренью (более 10 дней с ГБ в месяц) и ХМ (15 и более дней с ГБ в месяц) клиническая диагностика ЛИГБ (табл. 4а и 4б), основанная на специфических клинических проявлениях и на соответствии клинической картины диагностическим критериям ЛИГБ (МКГБ-3) [8, 16].
Таблица 4б. Классификация форм лекарственно-индуцированной головной боли (согласно МКГБ-3, 2018) [8]
|
Форма лекарственно-индуцированной головной боли |
Количество дней с приемом обезболивающих лекарственных средств в месяц (регулярный прием на протяжении 3 дней и более в месяц): |
|
8.2.1. Головная боль, связанная с избыточным приемом препаратов, содержащих эрготамин |
Прием препаратов, содержащих эрготамин, 10 дней и более в месяц |
|
8.2.2. Головная боль, связанная с избыточным приемом селективных агонистов серотониновых 5HT1-рецепторов (триптанов) |
Прием одного или более селективных агонистов серотониновых 5HT1-рецепторов (триптанов) 10 дней и более в месяц |
|
8.2.3. Головная боль, связанная с избыточным приемом других анальгетиков и антипиретиков, НПВП |
|
|
8.2.3.1. Головная боль, связанная с избыточным приемом парацетамола** |
Прием парацетамола** 15 дней и более в месяц |
|
8.2.3.2. Головная боль, связанная с избыточным приемом НПВП |
Прием одного или нескольких НПВП 15 дней и более в месяц |
|
8.2.3.2.1. Головная боль, связанная с избыточным приемом ацетилсалициловой кислоты** |
Прием ацетилсалициловой кислоты** 15 дней и более в месяц |
|
8.2.3.3. Головная боль, связанная с избыточным приемом других анальгетиков и антипиретиков |
Прием одного или более анальгетиков и антипиретиков 15 дней и более в месяц |
|
8.2.4. Головная боль, связанная с избыточным приемом опиоидов |
Прием одного или более опиоидов 10 дней и более в месяц |
|
8.2.5. Головная боль, связанная с избыточным приемом анальгетиков, содержащих компоненты из разных классов, обладающих обезболивающим действием |
Прием одного или более анальгетиков, содержащих компоненты из разных классов, обладающих обезболивающим действием, 10 дней и более в месяц |
|
8.2.6. Головная боль, связанная с применением нескольких классов лекарственных средств (без четкого превалирования какого-либо одного класса) |
Прием любых комбинаций эрготамина, селективных агонистов серотониновых 5HT1-рецепторов (триптанов), анальгетиков и НПВП 10 дней и более в месяц без четкого злоупотребления отдельным лекарственным средством или классом лекарственных средств |
|
8.2.7. Головная боль, связанная с неуточненным избыточным применением нескольких классов лекарственных средств |
Прием любых комбинаций эрготамина, селективных агонистов серотониновых 5HT1-рецепторов (триптанов), анальгетиков и НПВП 10 дней и более в месяц, когда сложно точно установить само лекарственное средство, его количество и кратность приема |
|
8.2.8. Головная боль, связанная с избыточным приемом других препаратов |
Прием 10 дней и более в месяц любых других лекарственных средств, не обозначенных выше |
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: диагностика ЛИГБ основывается на клинической оценке ГБ, анализе данных о числе, кратности приема лекарственных препаратов, обладающих обезболивающим действием, и типе препаратов злоупотребления [8]. Для уточнения этих характеристик желательно ведение пациентом дневника ГБ (Приложение Г1). ЛИГБ проявляется диффузной монотонной, чаще утренней или ночной ГБ, которая нарастает по интенсивности с прекращением эффекта принятого ранее лекарственного препарата с обезболивающим действием. Сходство клинических характеристик ЛИГБ и ХМ нередко затрудняет дифференциальную диагностику этих цефалгий.
Важным является определение типа препаратов злоупотребления и установление «числа дней с приемом лекарственных препаратов, обладающих обезболивающим действием, в месяц» — главного диагностического критерия ЛИГБ (табл. 4б). Например, диагноз «ГБ, связанная с избыточным приемом препаратов, содержащих компоненты из разных классов, обладающих обезболивающим действием» выставляется при регулярном приеме одного или более таких препаратов 10 дней и более в месяц на протяжении более 3 мес, а «ГБ, связанная с избыточным приемом других нестероидных противовоспалительных препаратов (НПВП)» — при регулярном приеме одного или более НПВП 15 дней и более в месяц на протяжении более 3 мес [8]. Наибольший риск ЛИГБ отмечается при использовании лекарственных препаратов, обладающих обезболивающим действием, содержащих наркотические компоненты (кодеин и др.), барбитураты и кофеин** [8, 17, 23]. Инструментальные методы исследования для диагностики ЛИГБ не применяются вследствие их неинформативности [14].
При выявлении у пациента с ХМ клинических признаков ЛИГБ следует выставить два диагноза. Например, «хроническая мигрень. ЛИГБ, связанная с избыточным применением триптанов» [9, 15, 17].
2.1 Жалобы и анамнез
Пациенты с мигренью предъявляют типичные жалобы на повторяющиеся приступы односторонней пульсирующей ГБ в лобно-височной или теменной области, средней или выраженной интенсивности (более 7 баллов по визуальной аналоговой шкале боли (ВАШ, Приложение Г2), продолжительностью 4—72 ч, которая ухудшается при обычной физической активности, сопровождается тошнотой и/или рвотой, а также повышенной чувствительностью к свету и звукам [1—3, 8]. Возможны жалобы на зрительные, чувствительные, речевые, реже — двигательные нарушения, которые постепенно нарастают в течение 5—20 мин до начала или во время приступа ГБ, длятся обычно не более 60 мин (двигательные нарушения до 72 ч) и далее полностью исчезают; что характерно для мигренозной ауры [8, 11, 12, 18—20]. Приступы ГБ чаще всего провоцируются стрессом или расслаблением после стресса, недостатком или избытком ночного сна, изменением погоды, менструацией, голодом, духотой, ярким или мерцающим светом, шумом, физической нагрузкой, приемом алкоголя или кофеинсодержащих напитков [1, 3]. Частота приступов мигрень и регулярность приема лекарств с целью купирования боли при приступе мигрени могут значительно варьировать, что также уточняется при сборе жалоб.
Анамнез пациентов с мигренью имеет характерные черты [1—3, 9]. Типичны возникновение первых приступов в молодом возрасте, до 20 лет, и наличие аналогичных ГБ у родственников (наследственный анамнез). Пациенты рассказывают об особых периодах своей жизни, во время которых менялось течение мигрени: урежение или полное прекращение приступов ГБ во время беременности или с наступлением менопаузы; ухудшение/прогрессирование/хронизация мигрени под воздействием эмоционального стресса, депрессии и/или тревоги, избыточного приема лекарственных препаратов с обезболивающим действием, применения гормональных пероральных контрацептивов и в период преклимакса у женщин [14—17]. В анамнезе пациентов с мигренью часто имеется указание на различные сопутствующие соматические и психические расстройства, среди которых наиболее распространены эмоционально-аффективные нарушения (депрессия, тревожные расстройства), расстройства сна (инсомния, бруксизм, синдром беспокойных ног, апноэ во сне), другие хронические болевые синдромы, в том числе боль в спине и болевая дисфункция височно-нижнечелюстного сустава, а также синдром раздраженного кишечника, аллергия, ожирение, сердечно-сосудистые заболевания [14, 15].
— Рекомендуется у пациентов с любой формой мигрени с помощью расспроса выявлять сопутствующие коморбидные нарушения (КН), в первую очередь депрессию, тревожные расстройства, нарушение сна и другие болевые синдромы [2, 14, 15, 18, 19].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: КН способствуют более тяжелому течению и учащению приступов мигрени (хронизации мигрени), ухудшают состояние пациентов между приступами ГБ, приводят к более выраженной дезадаптации, худшему прогнозу. В связи с чем выявление и лечение коморбидных расстройств является важной задачей ведения пациентов с мигренью.
2.2 Физикальное обследование
Клиническая диагностика мигрени наряду с анализом жалоб и анамнеза включает неврологический осмотр пациента.
— Рекомендуется исследование неврологического статуса с целью исключения органической неврологической симптоматики и возможной симптоматической природы ГБ [9, 15, 19, 21, 24, 25].
Уровень убедительности рекомендаций — C (уровень достоверности доказательств — 5).
Комментарии: при типичном течении мигрени не обнаруживается патологических изменений в неврологическом статусе. Могут отмечаться снижение настроения, признаки повышенной тревожности, вегетативные нарушения (гипервентиляция, ладонный гипергидроз, признаки повышенной нервно-мышечной возбудимости в виде симптома Хвостека I—III степени), напряжение и болезненность перикраниальных мышц при пальпации.
При выявлении в неврологическом статусе органической симптоматики (менингеальных, общемозговых и/или очаговых неврологических знаков) проводятся дополнительные инструментальные и лабораторные исследования, выбор которых определяется характером патологических изменений и предполагаемым заболеванием — причиной выявленных нарушений [8, 15, 18—20].
2.3 Лабораторные диагностические исследования
Поскольку диагностика мигрени является клинической, лабораторные методы не являются обязательными.
— Не рекомендуются для диагностики мигрени лабораторные методы исследования в связи с их неинформативностью [1—3, 9, 15, 20].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: лабораторные методы исследования неинформативны в диагностике мигрени, поскольку не выявляют специфических для этого заболевания изменений.
2.4 Инструментальные диагностические исследования
Инструментальные исследования у пациентов с мигренью неинформативны, поскольку не выявляют специфических для мигрени изменений.
— Не рекомендуются для диагностики мигрени инструментальные исследования при типичной клинической картине и нормальных данных неврологического осмотра пациента [15, 18, 20, 24—26].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: у большинства пациентов с мигренью инструментальные методы исследования не выявляют никаких специфических изменений. У ряда пациентов при проведении стандартной магнитно-резонансной томографии (МРТ) головного мозга в Т2-режиме могут обнаруживаться единичные субклинические гиперинтенсивные очаги в субкортикальном белом веществе полушарий мозга, реже — в стволовых структурах [26]. Предполагают, что эти очаговые изменения являются следствием преходящих нарушений церебральной перфузии, которые по данным МРТ регистрируются во время повторных приступов мигрени. Показано, что мигрень может являться независимым фактором риска развития субклинического очагового ишемического поражения головного мозга [11]. Поскольку эти очаги не имеют специфических морфологических признаков, они не могут считаться нейровизуализационными маркерами мигрени.
— Рекомендуются инструментальные исследования при редких формах МА и осложнениях мигрени: МРТ головного мозга и магнитно-резонансная ангиография головного мозга с целью исключения органической патологии головного мозга [9, 12, 18, 20, 24, 25].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
Комментарии: в случае обнаружения патологии лечащий врач должен принять решение о необходимости дополнительного обследования для исключения патологии церебральных сосудов (артериовенозных мальформаций, диссекции сонных артерий) или сердца (открытого овального окна).
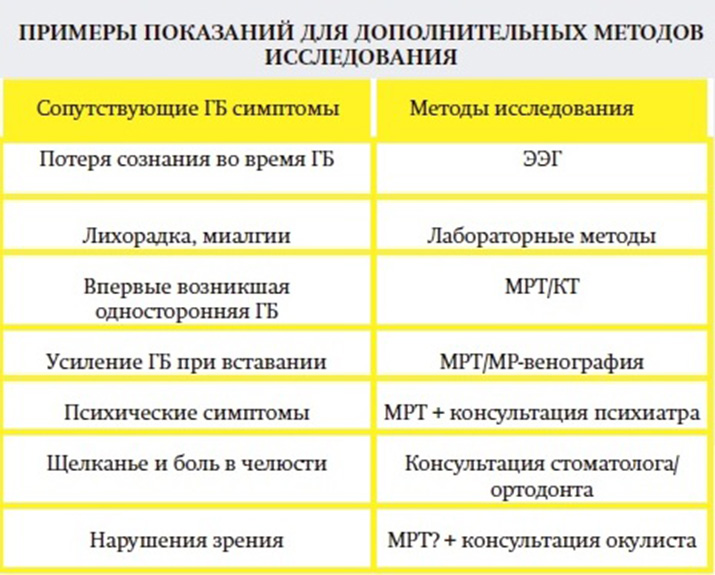
— Рекомендуются для диагностики мигрени инструментальные исследования и консультации специалистов пациентам с нетипичным течением мигрени или имеющим хотя бы один настораживающий симптом, указывающий на наличие другого заболевания, которое может быть причиной ГБ (табл. 5) [10, 20, 24—26].
Таблица 5. Перечень настораживающих симптомов — «сигналов опасности» у пациентов с головной болью
|
1. Головная боль, впервые возникшая после 50 лет, или головная боль, изменившая свое течение |
|
2. «Громоподобная головная боль» или головная боль, нарастающая до 10 баллов по визуальной аналоговой шкале за 1—2 с |
|
3. Строго односторонняя головная боль |
|
4. Прогрессивно ухудшающаяся головная боль без ремиссий |
|
5. Внезапно возникшая, необычная для пациента головная боль |
|
6. Атипичная мигренозная аура (с необычными зрительными, сенсорными или двигательными нарушениями и/или продолжительностью более 1 ч) |
|
7. Изменения в сфере сознания (оглушенность, спутанность или потеря памяти) или психические нарушения |
|
8. Очаговые неврологические знаки и симптомы системного заболевания (повышение температуры тела, кожная сыпь, ригидность шейных мышц, артралгии или миалгии) |
|
9. Признаки внутричерепной гипертензии (усиление головной боли при кашле, натуживании, физическом напряжении) |
|
10. Отек диска зрительного нерва |
|
11. ВИЧ-инфекция, онкологическое, эндокринное и другое системное заболевание или травма головы в анамнезе |
|
12. Дебют головной боли во время беременности или в послеродовом периоде |
|
13. Неэффективность адекватного проводимого лечения |
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
2.5 Иные диагностические исследования
Для установления клинических характеристик приступа, числа дней с ГБ в месяц (определение формы мигрени) и числа дней с приемом лекарственных препаратов, обладающих обезболивающим действием, целесообразно ведение пациентом дневника ГБ (Приложение Г1). Ведение дневника ГБ в течение 1—3 мес до осмотра помогает пациенту и врачу отличить один вариант ГБ от другого (например, приступ мигрени от эпизода ГБН), установить число дней с ГБ в месяц и число дней с приемом лекарственных препаратов с обезболивающим действием в месяц.
— Рекомендуется в специализированных центрах боли и ГБ у всех пациентов с подозрением на мигрень использование дневника ГБ для облегчения дифференциальной диагностики с ГБН и для выявления лекарственного абузуса [2, 5, 10].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
2.5.1 Дифференциальная диагностика
Дифференциальная диагностика у пациентов с мигренью чаще всего проводится с ГБН, кластерной (пучковой) ГБ, хронической пароксизмальной гемикранией и цервикогенной ГБ. Для проведения дифференциального диагноза необходимы тщательный расспрос и осмотр пациента, анализ анамнестических сведений и провоцирующих факторов; целесообразно ведение дневника ГБ. Реже приходится дифференцировать мигрень и редкие вторичные цефалгии, связанные с неврологическими и соматическими заболеваниями [2, 9, 20, 21]. ГБ, напоминающие мигрень, могут отмечаться при следующих заболеваниях:
— транзиторная ишемическая атака (ТИА) и инсульт;
— гигантоклеточный артериит;
— диссекция (расслоение) артерий, аневризмы и артериовенозные мальформации;
— церебральный венозный тромбоз;
— опухоль головного мозга;
— субарахноидальное кровоизлияние;
— антифосфолипидный синдром и тромбофилии;
— эпилепсия (при сочетании мигренозной ГБ с эпилептическим приступом);
— синдромы MELAS (англ. Mitochondrial Encephalomyopathy, Lactic Acidosis, and Stroke-like episodes — митохондриальная энцефаломиопатия с лактатацидозом и инсультоподобными эпизодами) и CADASIL (англ. Cerebral Autosomal Dominant Arteriopathy with Subcortical Infarcts and Leukoencephalopathy — церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией).
В отличие от типичной мигрени как первичной формы ГБ, вышеупомянутые заболевания и синдромы всегда проявляются соответствующими симптомами неврологического дефицита или другими «сигналами опасности», не характерными для мигрени (см. раздел 2.4).
У одного пациента мигрень может сочетаться с другими цефалгиями, как первичными (ГБН; первичные ГБ, связанные с физической, сексуальной активностью, холодовыми стимулами и др.), так и вторичными (ЛИГБ, цервикогенная ГБ; ГБ, связанная с дисфункцией височно-нижнечелюстного сустава). В этом случае в диагноз следует внести все выявленные формы ГБ; например, «МбА. Эпизодическая ГБН с дисфункцией перикраниальных мышц» или «ХМ. ЛИГБ, связанная с применением селективных агонистов серотониновых 5HT1-рецепторов (триптанов). ГБ, связанная с дисфункцией височно-нижнечелюстного сустава» [9, 16, 21].
— Рекомендуется дифференциальная диагностика МбА с ГБН, кластерной (пучковой) ГБ, хронической пароксизмальной гемикранией и цервикогенной ГБ [1, 2, 9, 20].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
— Рекомендуется дифференциальная диагностика МА с ТИА в связи со схожестью клинической картины [11, 12].
Уровень убедительности рекомендаций — B (уровень достоверности доказательств — 2).
Комментарии: для мигренозной ауры типично постепенное нарастание клинических проявлений в определенной последовательности на протяжении 10—30 (до 60) мин на одной стороне тела в виде так называемого «марша» и смены «позитивных» и «негативных» симптомов: зрительные симптомы (сцинтилляции, блестящие зигзагообразные линии или мушки, темные пятна, скотомы, выпадение полей зрения), затем парестезии, онемение, распространяющиеся от кисти руки вверх на плечо, область лица; далее возможно присоединение речевых расстройств; в конце мигренозной ауры развивается мигренозная ГБ. В отличие от приступа МА, при ТИА неврологические нарушения имеют «негативный» характер (выпадение полей зрения, скотомы, онемение одной конечности), появляются остро (в течение нескольких минут) и одновременно; развитие ГБ нехарактерно, у пациентов в анамнезе, как правило, нет данных о наличии мигрени.
— Рекомендуется у пациентов с ХМ проведение дифференциальной диагностики с хронической ГБН (ХГБН), а также с новой ежедневной персистирующей ГБ и гемикранией континуа [10, 14, 21].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: трудности дифференциальной диагностики ХМ и ХГБН связаны с тем, что ведущими клиническими проявлениями ХМ являются как сохраняющиеся частые приступы мигрени, так и ГБН-подобная «фоновая» боль. В этом случае следует опираться на данные раннего анамнеза: у пациентов с ХМ, в отличие от ХГБН, в начале заболевания отмечаются типичные приступы эпизодической мигрени и другие, характерные для мигрени признаки (наследственный анамнез, типичные мигренозные триггеры, облегчение ГБ во время беременности) [15, 22, 27]. При наличии лекарственного абузуса следует дифференцировать ХМ, сочетающуюся с ЛИГБ, и ХГБН, сочетающуюся с ЛИГБ.
3. Лечение, включая медикаментозную и немедикаментозную терапию, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
— Рекомендуются три подхода к лечению мигрени: поведенческая терапия, купирование приступов ГБ и профилактическое лечение [15, 18, 20, 28].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: основные цели лечения мигрени: уменьшение частоты и тяжести приступов ГБ, снижение количества принимаемых лекарственных препаратов, обладающих обезболивающим действием, коррекция КН, профилактика хронизации заболевания и улучшение качества жизни пациентов.
3.1 Поведенческая терапия
— Рекомендуется поведенческая терапия, направленная на модификацию образа жизни пациента с мигренью [29, 30].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 1).
Комментарии: информирование и обучение пациента с мигренью может проводиться врачом или средним медицинским персоналом как при очной беседе, так и заочно с помощью популярной литературы и интернет-ресурсов. Основные положения поведенческой терапии включают: разъяснение доброкачественной природы и механизмов мигрени (разубеждение в наличии органической причины ГБ); обоснование нецелесообразности проведения дополнительных исследований (за исключением случаев подозрения на симптоматический характер мигрени); обсуждение роли провокаторов приступов ГБ и необходимости их избегать; обсуждение факторов риска хронизации заболевания (стресса, лекарственного абузуса, психических и других КН) и необходимости их профилактики; разъяснение целей лечения мигрени, механизмов действия профилактических препаратов и пользы от использования немедикаментозных методов. Пациентам, злоупотребляющим лекарственными препаратами с обезболивающим действием, следует разъяснить роль лекарственного абузуса в хронизации мигрени, необходимость временного отказа от приема и строгого постоянного контроля числа принимаемых лекарственных препаратов, обладающих обезболивающим действием [15, 18, 20].
3.2 Купирование приступа мигрени
— Рекомендуется лечение приступа мигрени для уменьшения интенсивности, длительности ГБ, сопутствующих симптомов и восстановления общего состояния пациента [15].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
— Рекомендуется назначать медикаментозную терапию в зависимости от тяжести приступа и степени дезадаптации пациента [18].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: легкий приступ мигрени — это приступ, во время которого пациент в состоянии выполнять привычную домашнюю и профессиональную работу; приступ средней тяжести — выполнение этих видов деятельности существенно ограничено; тяжелый приступ мигрени — необходим постельный режим [20, 28].
3.2.1. Купирование приступов мигрени легкой и средней тяжести
Для купирования приступов мигрени следует применять анальгетики и антипиретики, НПВП (табл. 6а).
Таблица 6а. Анальгетики и антипиретики, нестероидные противовоспалительные препараты, рекомендованные для купирования приступа мигрени
|
Лекарственное средство |
Доза |
Комментарий |
|
Ацетилсалициловая кислота** |
1000 мг внутрь |
Гастроэнтерологические побочные эффекты |
|
Ибупрофен** |
400 мг внутрь |
Гастроэнтерологические побочные эффекты |
|
Напроксен |
500 мг внутрь |
Гастроэнтерологические побочные эффекты |
|
Парацетамол** |
1000 мг внутрь |
Назначать с осторожностью, так как может вызывать почечную и печеночную недостаточность |
|
Диклофенак** |
50 мг внутрь в саше |
Гастроэнтерологические побочные эффекты |
|
Кетопрофен** |
75 мг или 150 мг внутрь |
Гастроэнтерологические побочные эффекты |
— Рекомендуется для купирования приступов мигрени как препарат выбора ацетилсалициловая кислота** 1000 мг [31, 32].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 1).
— Рекомендуется для купирования приступов мигрени как препарат выбора ибупрофен** 400 мг [33, 34].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 1).
— Рекомендуется для купирования приступов мигрени как препарат выбора напроксен 500 мг [35, 36].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 1).
— Рекомендуется для купирования приступов мигрени как препарат выбора парацетамол** 1000 мг [37].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 1).
— Рекомендуется для купирования приступов мигрени как препарат выбора диклофенак** 50 мг в саше [38, 39].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 1).
— Рекомендуется для купирования приступов мигрени кетопрофен** 75 или 150 мг [40].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
Комментарии: принципы использования других анальгетиков и антипиретиков и НПВП предполагают, что выбор лекарственного средства должен быть сделан на основании их эффективности и побочных эффектов [28, 31—39, 41]:
— НПВП и ацетилсалициловая кислота** более эффективны, чем парацетамол**;
— препаратом первого выбора считается ибупрофен** в дозе 400 мг, который обладает наименьшим потенциалом вызывать желудочно-кишечные осложнения;
— для контроля правильного использования лекарственных препаратов, обладающих обезболивающим действием, целесообразно ведение дневника ГБ;
— при использовании НПВП необходимо учитывать побочные эффекты, в первую очередь воздействие на желудочно-кишечный тракт и риск кровотечений;
— не рекомендуются для купирования приступов мигрени любые препараты, содержащие метамизол натрия, в связи с риском развития агранулоцитоза; опиоидные анальгетики и лекарственные препараты с обезболивающим действием, содержащие кофеин**, кодеин или барбитураты (в связи с высоким риском лекарственного абузуса и ЛИГБ);
— быстрорастворимые формы НПВП (ацетилсалициловая кислота** экспресс форма, диклофенак** в порошке для приготовления раствора для приема внутрь, кетопрофен** в гранулах для приготовления раствора для приема внутрь, ибупрофен** капсулы-форте) действуют более эффективно, чем соответствующие лекарственные средства в таблетированной форме.
— Рекомендуется для лечения приступа мигрени у пациентов с тошнотой и/или рвотой противорвотный препарат (антиэметик) метоклопрамид** внутримышечно совместно с приемом анальгетика с целью облегчения этих симптомов и улучшения всасывания лекарственных препаратов, обладающих обезболивающим действием (табл. 6б) [41].
Таблица 6б. Противорвотные лекарственные средства, рекомендованные для лечения приступа мигрени
|
Лекарственное средство |
Разовая доза |
Комментарий |
|
Метоклопрамид** |
10—20 мг внутрь |
Побочные эффекты: дискинезия; обладает также анальгетическим действием |
|
10 мг внутримышечно |
||
|
Домперидон |
20—30 мг внутрь |
Побочные эффекты менее выражены, чем у метоклопрамида** |
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 1).
— Рекомендуется для лечения приступа мигрени у пациентов с тошнотой применение метоклопрамида** в дозе 10—20 мг внутрь или домперидона 20—30 мг внутрь для облегчения тошноты и улучшения всасывания лекарственных препаратов [41].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: противорвотные препараты уменьшают гастростаз, обычно сопровождающий приступ мигрени, и улучшают всасывание лекарственных препаратов, обладающих обезболивающим действием [1—3, 20].
3.2.2 Купирование тяжелых приступов мигрени
— Рекомендуются при тяжелых приступах мигрени и при неэффективности других анальгетиков и антипиретиков и НПВП селективные агонисты серотониновых 5HT1-рецепторов (триптаны): суматриптан, элетриптан и золмитриптан (табл. 6в) [42—46].
Таблица 6в. Селективные агонисты серотониновых 5HT1-рецепторов (триптаны), рекомендованные для купирования приступов мигрени
|
Лекарственное средство |
Доза |
|
Суматриптан |
50 или 100 мг |
|
Элетриптан |
40 или 80 мг |
|
Золмитриптан |
2,5 или 5 мг |
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 1).
Комментарии: наибольшей эффективностью обладают селективные агонисты серотониновых 5HT1-рецепторов (триптаны), которые могут также применяться при приступах мигрени средней тяжести [28, 47—52]. В табл. 6в приведены селективные агонисты 5HT1-рецепторов, зарегистрированные в РФ. Для более эффективного купирования приступов МбА селективные агонисты 5HT1-рецепторов (триптаны) следует принимать в самом начале приступа ГБ — в первые 30 мин от начала ГБ [50]; также рекомендуется принимать суматриптан в дозе не менее 50 мг, элетриптан — не менее 40 мг, золмитриптан — не менее 2,5 мг [53]. При МА селективные агонисты 5HT1-серотониновых рецепторов не должны назначаться во время ауры: если ГБ возникает одновременно или в конце ауры, то селективные агонисты серотониновых 5HT1-рецепторов можно принимать в конце фазы ауры или в начале фазы ГБ [51]. Не следует использовать селективные агонисты серотониновых 5HT1-рецепторов более 10 дней в месяц, чтобы избежать злоупотребления и развития ЛИГБ. Повторное использование селективных агонистов серотониновых 5HT1-рецепторов возможно через 2 ч после приема первой дозы; не следует применять более 2 доз селективных агонистов серотониновых 5HT1-рецепторов в сутки; при неэффективности одного селективного агониста серотониновых 5HT1-рецепторов следует пробовать другие препараты из этой группы. Основные противопоказания для назначения селективных агонистов серотониновых 5HT1-рецепторов включают ишемическую болезнь сердца, окклюзионные заболевания периферических сосудов, неконтролируемую артериальную гипертензию, мигрень со стволовой аурой.
В связи с наименьшим констрикторным эффектом на коронарные артерии наиболее безопасным селективным агонистом серотониновых 5HT1-рецепторов у пациентов с возможным риском сердечно-сосудистых заболеваний является элетриптан [51, 52].
— Рекомендуется для лечения тяжелого приступа мигрени, особенно при невозможности принимать препараты внутрь из-за выраженной тошноты и рвоты кеторолак** 60 мг внутримышечно или 30 мг внутривенно [54].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 1).
3.2.3 Купирование мигренозного статуса
Лечение МС направлено на уменьшение интенсивности, длительности ГБ, сопутствующих симптомов и восстановление общего состояния пациента.
— Рекомендуется у пациентов с МС использовать селективные агонисты серотониновых 5HT1-рецепторов (триптаны), если пациент ранее не принимал их для купирования приступа мигрени [28, 43, 44, 55].
Уровень убедительности рекомендаций — B (уровень достоверности доказательств — 1).
— Рекомендуется у пациентов с МС купировать его в условиях стационара парентеральным введением следующих лекарственных средств: метоклопрамида** [41, 55, 56], хлорпромазина [57, 58], #декскетопрофена** [59, 60], #кеторолака** [54], #магния сульфата** [61—63], #вальпроевой кислоты** [64—66], #дексаметазона** [67—71] (табл. 7).
Таблица 7. Лекарственные средства, рекомендованные для купирования мигренозного статуса
|
Лекарственные средства |
Дозы (разовая) |
Путь введения |
Комментарий |
|
Метоклопрамид** |
10 мг |
Внутривенно капельно на 50 мл раствора хлорида натрия** |
Введение в течение 20 мин |
|
Хлорпромазин |
0,1 мг на 1 кг массы тела |
Внутривенно капельно на растворе хлорида натрия** |
|
|
#Декскетопрофен** |
50 мг |
Внутривенно |
|
|
#Кеторолак** |
60 мг внутримышечно или 30 мг внутривенно |
Внутримышечно или внутривенно |
|
|
#Магния сульфат** |
2 г |
Внутривенно капельно на растворе натрия хлорида ** |
Только для лечения статуса мигренозной ауры у пациентов с мигренью с аурой |
|
#Вальпроевая кислота** |
800—1000 мг |
Внутривенно |
Не рекомендуется у женщин детородного возраста |
|
#Дексаметазон** |
10—24 мг |
Внутривенно |
Для предотвращения возврата приступа мигрени, а не устранения головной боли |
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
Комментарии: выбор (сочетание) средств определяется клинической картиной, тяжестью МС и индивидуальными особенностями пациента.
— Не рекомендовано внутривенное введение дроперидола** при МС из-за риска развития побочных реакций [72, 73].
Уровень убедительности рекомендаций — B (уровень достоверности доказательств — 2).
— Не рекомендовано внутривенное капельное введение галоперидола** из-за высокого риска побочных реакций [74, 75].
Уровень убедительности рекомендаций — B (уровень достоверности доказательств — 2).
Комментарии: меньшее количество нежелательных явлений наблюдается при применении метоклопрамида** по сравнению с дроперидолом** и галоперидолом** [75]. Побочными эффектами антипсихотических средств могут быть экстрапирамидные нарушения (акатизия, поздняя дискинезия и др.), снижение артериального давления, сонливость. Одним из противопоказаний к назначению антипсихотических средств является удлиненный интервал QT, поэтому перед их назначением рекомендована электрокардиография.
При МС #дексаметазон** применяют не для устранения ГБ, а для предотвращения возврата ГБ во время приступа мигрени; #дексаметазон** применяется внутривенно в средней дозе 10 мг (диапазон доз от 10 до 24 мг) [67—71]. Парентеральное введение жидкостей для устранения ГБ при МС не показано, однако при повторной рвоте и дегидратации возможно парентеральное введение жидкостей с целью регидратации [76]. Пациенты с МС также испытывают значительный дискомфорт при воздействии света и звуков, поэтому следует проводить лечебные мероприятия в тихом и затемненном помещении.
3.3 Профилактическая терапия
— Рекомендуется профилактическое лечение пациентам с мигренью, у которых наблюдается 3 и более тяжелых дезадаптирующих приступа ГБ в месяц при адекватном купировании приступов мигрени или 8 дней и более с ГБ в месяц, а также пациентам с пролонгированной аурой, даже при небольшой частоте приступов [2, 9, 20, 77].
Уровень убедительности рекомендаций — C (уровень достоверности доказательств — 5).
Комментарии: другие показания к профилактическому лечению мигрени включают [9, 15, 20, 77—81]:
— неэффективность или плохая переносимость препаратов для купирования приступов мигрени;
— ХМ;
— лекарственный абузус, ЛИГБ;
— подтипы мигрени, представляющие риск в отношении повреждения мозга (инсульта): мигренозный инфаркт или МС в анамнезе, мигрень со стволовой аурой, гемиплегическая мигрень;
— тяжелые коморбидные нарушения (в первую очередь психические — депрессия, тревога, фобии, диссомния);
— пациент сам предпочитает профилактическую терапию для облегчения течения мигрени и улучшения качества жизни.
— Рекомендуется считать профилактическое лечение эффективным, если частота дней с ГБ сокращается через 3 мес терапии на 50% и более от исходной [2, 9, 78, 79].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: профилактическое лечение у пациентов с мигренью проводится с соблюдением следующих принципов:
— разъяснение пациенту целесообразности, механизмов действия и возможных побочных эффектов профилактических средств;
— следует применять препараты с доказанной эффективностью, начиная лечение с монотерапии;
— необходимо назначать препараты в адекватных терапевтических дозах в течение достаточного для развития клинического эффекта времени (от 3 мес и более);
— при отсутствии эффекта в течение 3 мес следует заменить выбранное профилактическое средство на другой препарат; эффективность ботулинического токсина типа А — минимум через 6 мес терапии.
— при достижении эффекта необходимо продолжительное (6—12 мес) использование выбранного профилактического средства в адекватно переносимой дозе;
— затем возможно предпринять попытку постепенной отмены препарата(ов);
— для минимизации побочных эффектов целесообразно медленное увеличение дозы;
— необходимо избегать ситуаций, когда недостаточно эффективная профилактика (в силу неправильно подобранного препарата или его недостаточной дозировки) приводит к избыточному применению средств для купирования приступов мигрени (чаще чем 2 дня в неделю);
— при выборе профилактического средства следует принимать во внимание сопутствующие/коморбидные заболевания. В частности, следует выбирать препарат, который также эффективен при лечении сопутствующей патологии (например, антидепрессант у пациента с мигренью и коморбидной депрессией);
— не следует назначать психостимуляторы и ноотропные препараты, не обладающие доказанным специфическим действием в профилактике мигрени;
— необходимо избегать терапии сопутствующего заболевания, которая может способствовать обострению мигрени или увеличению лекарственного абузуса.
Профилактические средства первого выбора (табл. 
— Рекомендуется для профилактики мигрени в качестве средств первого выбора бета-адреноблокатор метопролол** 100—200 мг/сут [79, 82, 83].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
— Рекомендуется для профилактики мигрени в качестве средств первого выбора бета-адреноблокатор пропранолол** 80—160 мг/сут [79, 82, 84].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 1).
Комментарии: у пациентов с артериальной гитотензией возможно применение меньших доз бета-адреноблокаторов [2, 3, 9].
— Рекомендуется для профилактики мигрени в качестве средства первого выбора топирамат** 100—200 мг/сут [85—88].
— Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 1).
Комментарии: топирамат** назначается длительным курсом (до 12 мес) с титрованием дозы от 25 мг до рекомендованной дозы 100 мг; возможно увеличение дозы до 200 мг в сутки; прием основной дозы препарата предпочтителен в вечернее время.
— Рекомендуется для профилактики ХМ в качестве средства первого выбора ботулинический токсин типа А — гемагглютинин комплекс** 155—195 ЕД по протоколу PREEMPT [89].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 1).
Комментарии: ботулинический токсин типа А — гемагглютинин комплекс** применяется при мигрени только у пациентов с хронической формой. После разведения 100 ЕД препарата на 2 мл или 200 ЕД на 4 мл раствора хлорида натрия** препарат вводят по протоколу PREEMPT в проекции 7 групп мышц головы и шеи (билатерально в mm. frontalis; mm. corrugatorsupercilii; mm. temporalis; mm. occipitalis; mm. trapezius; mm. paraspinaliscervicis и m. procerus) [89—91]. Суммарная доза препарата на одну процедуру составляет 155—195 ЕД. Эффективность одной процедуры (снижение числа дней с ГБ на 50% и более) обычно сохраняется в течение 3 мес, поэтому инъекции препарата рекомендуется повторять каждые 12 нед. Одновременно пациенты могут получать другие лекарственные средства с целью профилактики мигрени. Ботулинический токсин типа А — гемагглютинин комплекс** эффективен также у пациентов с ХМ, сочетающейся с ЛИГБ [92].
— Рекомендуются для профилактики мигрени у пациентов с числом дней с ГБ 4 и более в месяц в качестве средств первого выбора антагонисты пептидов, связанных с геном кальцитонина (CGRP или КГРП), — фреманезумаб 225 мг подкожно ежемесячно или 625 мг подкожно 1 раз в 3 мес и эренумаб 70 или 140 мг подкожно ежемесячно [93—96].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 2).
Комментарии: антагонисты пептидов, связанных с геном кальцитонина (моноклональные антитела (мАТ) к основному болевому медиатору мигрени КГРП или его рецептору (или анти-CGRP мАТ)), представляют собой первый класс препаратов, специально разработанных для таргетной (патогенетически обоснованной) профилактической терапии эпизодической и хронической мигрени у взрослых. Терапия мАТ может применяться при частоте от 4 дней с мигренью в месяц.
Фреманезумаб, эренумаб могут быть назначены длительностью от 6 до 12 мес и более в зависимости от эффективности и переносимости терапии. Эффективность терапии следует оценивать через 3 мес после ее начала. По данным исследований, в реальной клинической практике на фоне лечения антагонистами пептида, связанного с геном кальцинонина, возможно снижение числа дней с ГБ в месяц на 50, 75%, а также на 100% (временная ремиссия). В реальной клинической практике в США и Европе антагонисты пептидов, связанных с геном кальцитонина, применяются на протяжении нескольких лет (период непрерывного применения до 5 лет). Решение о продолжительности лечения принимается лечащим врачом и зависит от эффективности и переносимости терапии [93—96].
Профилактические средства второго выбора (см. табл. 
Таблица 8. Лекарственные средства, рекомендованные для профилактики мигрени
|
Лекарственные средства |
Суточная доза |
|
Лекарственные средства первого выбора |
|
|
Бета-адреноблокаторы |
|
|
Метопролол** |
100—200 мг внутрь |
|
Пропранолол** |
80—160 мг внутрь |
|
Противоэпилептические препараты |
|
|
Топирамат** |
100—200 мг внутрь |
|
Ботулинический токсин типа А — гемагглютинин комплекс**2 |
|
|
2Только для лечения хронической мигрени |
155—195 ЕД, по протоколу PREEMPT1 каждые 12 нед |
|
Моноклональные антитела к КГРП или его рецептору3 |
|
|
Фреманезумаб |
Подкожно 225 мг 1 раз в месяц или 675 мг 1 раз в 3 мес |
|
Эренумаб 3при 4 днях и более с мигренью в месяц |
Подкожно 70 мг или 140 мг 1 раз в месяц |
|
Лекарственные средства второго выбора |
|
|
Бета-адреноблокаторы |
|
|
#Атенолол** |
100 мг внутрь |
|
Антиконвульсанты |
|
|
#Вальпроевая кислота** |
400—1500 мг внутрь |
|
Антидепрессанты |
|
|
#Амитриптилин** |
50—150 мг внутрь |
|
#Венлафаксин |
75—150 мг внутрь |
|
Антагонисты рецепторов ангиотензина II |
|
|
#Кандесартан |
16 мг внутрь |
Примечание: 1PREEMPT — англ. Phase III Research Evaluating Migraine Prophylaxis Therapy — клиническая программа исследования по оценке профилактической терапии мигрени III фазы.
— Рекомендуется для профилактики мигрени #атенолол** 100 мг/сут [97].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
— Рекомендуются для профилактики мигрени антидепрессанты: #амитриптилин** 50—150 мг/сут и #венлафаксин 75—150 мг/сут [98—101].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 1).
Комментарии: перечисленные антидепрессанты обладают собственным противоболевым действием [1, 2, 9, 15]. Применение антидепрессантов особенно полезно у пациентов с КН (депрессия, тревожные расстройства, диссомния) [1, 2, 9, 15].
— Рекомендуется для профилактики мигрени #кандесартан 16 мг/сут [102, 103].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
— Рекомендуется для профилактики мигрени #вальпроевая кислота** 400—1500 мг внутрь [85, 104].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
Комментарии: назначение #вальпроевой кислоты** нежелательно женщинам с детородным потенциалом в силу высокого риска тератогенного действия [85, 104].
3.4 Особенности лечения мигрени, сочетающейся с лекарственно-индуцированной головной болью
— Рекомендуется у пациентов с частой эпизодической мигренью поведенческая терапия (информирование пациентов) для предотвращения развития ЛИГБ [105].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
Комментарии: пациенты с частой эпизодической мигренью (число дней с мигренозной ГБ 8 и более в месяц и около 8—10 дней с приемом лекарственных препаратов, обладающих обезболивающим действием в месяц) представляют группу риска по развитию ЛИГБ. У пациентов группы риска предотвращение лекарственного абузуса с помощью поведенческой терапии более эффективно, чем лечение уже развившейся ЛИГБ [106].
Основные стратегии профилактики развития ЛИГБ в группе риска включают: информирование пациентов о безопасном режиме приема средств для купирования приступов мигрени (не чаще 2 дней в неделю — не более 8 дней в месяц) и контроль других факторов риска хронизации мигрени (эмоционального статуса, стрессовых жизненных событий, качества сна, приема кофеина, массы тела). Необходимо объяснить пациенту, что злоупотребление препаратами для купирования приступов мигрени способствует учащению дней с ГБ (хронизации мигрени и развитию ЛИГБ) и что единственный путь к облегчению ГБ — это отмена препарата(ов) злоупотребления.
— Рекомендуются у пациентов, злоупотребляющих другими анальгетиками и антипиретиками и/или селективными агонистами серотониновых 5HT1-рецепторов (триптанами), консультирование и советы по временной отмене или значительному сокращению приема препаратов, вызвавших ЛИГБ [107, 108].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
Комментарии: эти методы недостаточно эффективны у пациентов с коморбидными психическими нарушениями (депрессия, тревога), злоупотребляющих опиоидами, анксиолитиками, барбитуратами или несколькими классами лекарственных препаратов с обезболивающим действием одновременно и имеющих неудачные попытки отмены препаратов злоупотребления в анамнезе.
— Рекомендуется для обратной трансформации ХМ в эпизодическую форму отмена лекарственного препарата(ов) с обезболивающим действием, вызвавшего(их) ЛИГБ [87, 109—123].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 3).
Комментарии: может применяться как полная, так и частичная отмена «виновных» препарата(ов). Число дней с приемом любых лекарственных препаратов с обезболивающим действием не должно превышать 2 в неделю (8 в месяц). Отмену других анальгетиков и антипиретиков, селективных агонистов серотониновых 5HT1-рецепторов (триптанов) можно проводить в амбулаторных условиях; отмену опиоидов, спазмолитиков, психотропных препаратов и анальгетиков в комбинации, в том числе при сочетании со злоупотреблением производными бензодиазепина, — в условиях стационара/дневного стационара [109].
— Рекомендуется в период отмены препарата(ов) злоупотребления пациентам с ЛИГБ лечение «рикошетной ГБ» и других симптомов отмены (детоксикационная терапия внутрь или парентерально) [66, 109].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
— Рекомендуются для лечения ГБ отмены, других симптомов отмены и для купирования возможных приступов мигрени в качестве препаратов первого выбора кортикостероиды системного действия, НПВП, противорвотные препараты и анксиолитики (табл. 9).
Таблица 9. Лекарственные средства, рекомендованные для лечения головной боли отмены у пациентов с лекарственно-индуцированной головной болью
|
Лекарственные средства |
Дозы (разовая/суточная) и путь введения |
Комментарий |
Ссылка на исследование |
Уровень убедительности рекомендаций, уровень достоверности доказательств |
|
#Преднизолон** |
100 мг или 1 мг на кг массы тела (в среднем 60 мг в сутки) |
Существует 2 схемы: 100 мг 5 дней или 60 мг с постепенным снижением дозы на 5—10 мг каждые 3 дня в течение 1—2 нед вплоть до отмены препарата |
71, 124, 125, 126, 127 |
|
|
#Метилпреднизолон** |
500 мг внутривенно или 125 мг на 250,0 мл раствора натрия хлорида** в сочетании с #диазепамом** 10 мг и эзомепразолом** 40 мг внутривенно капельно 1 раз в сутки, 5 дней |
128, 129 |
||
|
#Дексаметазон** |
8 мг на растворе натрия хлорида** внутривенно капельно 1 раз в сутки, 5 дней |
Дексаметазон** предотвращает возврат приступа мигрени, в рамках комбинированной терапии с диазепамом 5—15 мг и метоклопрамидом 10 мг |
130 |
|
|
Целекоксиб |
400 мг в сутки внутрь 5 дней, затем снижение дозы по 100 мг каждые 5 дней |
131 |
2В |
|
|
Метоклопрамид** |
10 мг 1 раз в сутки внутрь или внутримышечно 5—7 дней |
115, 130 |
5С |
|
|
#Диазепам** |
5—15 мг на 250,0 мл раствора натрия хлорида** внутривенно капельно 1 раз в сутки, 5 дней |
В комбинации с метилпреднизолоном 125—500 мг или дексаметазоном 8 мг и метоклопрамидом 10 мг |
129, 130 |
Комментарии: лечение ГБ и других симптомов отмены (детоксикацию) следует проводить в первые 2 нед периода отмены. Выбор препаратов определяется клиническими проявлениями (например, при наличии рвоты целесообразно применение противорвотных препаратов) [107].
В период отмены обезболивающих препаратов в качестве альтернативных лекарственных препаратов, обладающих обезболивающим действием, могут применяться препараты тех классов, которыми пациент ранее не злоупотреблял (например, при наличии у пациента с частой эпизодической или хронической мигренью и ЛИГБ, связанной со злоупотреблением лекарственными препаратами, содержащими компоненты из разных классов, обладающих обезболивающим действием, для купирования приступов мигрени в период отмены могут быть рекомендованы селективные агонисты серотониновых 5HT1-рецепторов (триптаны). Целекоксиб и напроксен (см. ниже) могут также применяться в период отмены как альтернативные лекарственные препараты с обезболивающим действием при условии, что пациент ими ранее не злоупотреблял.
При назначении кортикостероидов системного действия или НПВП необходимо добавлять ингибиторы протонного насоса для снижения риска нежелательных явлений со стороны желудочно-кишечного тракта. Пациентам, злоупотребляющим опиоидами, производными бензодиазепина, барбитуратами, необходимы мониторинг метаболических показателей крови, артериального давления и регидратация, в т.ч. обильное питье).
— Рекомендуются для профилактической терапии частой эпизодической и хронической мигрени, сочетающейся с ЛИГБ, топирамат**, ботулинический токсин типа А — гемагглютинин комплекс** и антагонисты пептидов, связанных с геном кальцитонина (табл. 10).
Таблица 10. Препараты, рекомендованные для профилактической терапии частой эпизодической и хронической мигрени, сочетающейся с лекарственно-индуцированной головной болью
|
Препарат |
Доза, путь введения |
Комментарии |
Ссылки на исследования |
|
Топирамат** |
100 мг в сутки внутрь |
Возможный диапазон суточной дозы 50—200 мг. Титрация, начиная с 25 мг в сутки, с наращиванием по 25 мг в неделю |
87, 110 |
|
Ботулинический токсин типа А — гемагглютинин комплекс** |
Инъекции 155—195 Ед по протоколу PREEPMT |
91, 92, 111 |
|
|
Фреманезумаб |
225 мг подкожно 1 раз в месяц или 675 мг подкожно 1 раз в 3 мес (4 раза в год) |
В рандомизированных клинических исследованиях подтверждена эффективность мАТ у пациентов с мигренью и ЛИГБ после ранее неудачных попыток назначения 3—4 классов препаратов для профилактической терапии мигрени (т.е. при рефрактерной мигрени) |
112, 113 |
|
Эренумаб |
70—140 мг подкожно 1 раз в месяц |
114 |
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
Комментарии: профилактическую терапию мигрени, сочетающейся с ЛИГБ, предпочтительно начинать вместе с отменой препарата(ов), вызвавшего(их) ЛИГБ, и лечением ГБ отмены [118], однако терапию можно начинать и до отмены «виновных» анальгетиков и антипиретиков [87, 92, 110, 113].
— Не рекомендуются для профилактики мигрени психостимуляторы и ноотропные препараты [2, 9, 15, 20].
Уровень убедительности рекомендаций — C (уровень достоверности доказательств — 5).
Комментарий: психостимуляторы и ноотропные препараты не обладают доказанным специфическим действием в профилактическом лечении мигрени, однако могут применяться у пациентов с мигренью в качестве дополнительных средств с целью коррекции легких когнитивных нарушений [2, 9, 15, 20].
3.5 Немедикаментозное лечение
— Рекомендуется комбинировать фармакологическое лечение мигрени с немедикаментозными методами с целью повышения эффективности терапии [20, 33].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: комбинированное лечение может рассматриваться как возможный вариант лечения первичной ГБ, в том числе у резистентных к фармакологическому лечению пациентов [132—134].
— Рекомендуются пациентам с сопутствующими психическими (тревожно-депрессивными и соматоформными) расстройствами индивидуальная когнитивно-поведенческая терапия (КПТ), психотерапия и методы психологической релаксации [135].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 1).
Комментарии: классическая КПТ включает два метода: поведенческий (направлен на активизацию пациента, индивидуальную профилактику приступов мигрени и умение справляться с ними) и когнитивный (включает работу с негативными мыслями и ложными представлениями о болезни, а также по уменьшению катастрофизации боли) [136—139].
— Рекомендуется нейропсихологическая реабилитация с помощью биологической обратной связи (БОС) по показателю частоты пульса и электромиографии мышц скальпа и шеи с целью обучения психологическому и мышечному расслаблению [140].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 2).
Комментарии: БОС можно рекомендовать в качестве альтернативного эффективного немедикаментозного лечения пациентов с ХМ для долгосрочной профилактики приступов мигрени. БОС в сочетании с домашними релаксационными тренировками более эффективна, чем без них [141].
— Рекомендуется пациентам с мигренью рефлексотерапия при заболеваниях центральной нервной системы (акупунктура) как дополнительный метод профилактического лечения [142—144].
Уровень убедительности рекомендаций — B (уровень достоверности доказательств — 1).
Комментарии: рефлексотерапию можно рассматривать как эффективный и безопасный вариант лечения, так как при ее применении не отмечается побочных эффектов [142—144].
— Рекомендуется пациентам с выраженной дисфункцией перикраниальных мышц (мышечно-тоническим синдромом) постизометрическая релаксация с целью достижения мышечного расслабления [145].
Уровень убедительности рекомендаций — A (уровень достоверности доказательств — 1).
— Рекомендуется пациентам с мигренью лечебная физкультура для повышения эффективности профилактической терапии [146].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
Комментарии: пациентам с мигренью показаны упражнения с легкой интенсивностью; тренировки на выносливость, например, на беговой дорожке, велоэргометре; скандинавская ходьба; общефизические упражнения; релаксационные и функциональные тренировки. Количество тренировок: максимум 3—4 раза в неделю; продолжительность сеанса: от 20 до 60 мин [147].
— Рекомендуются пациентам с мигренью в качестве дополнительного метода лечения (в комбинации с другими нелекарственными методами и фармакотерапией) блокады большого затылочного нерва с использованием кортикостероидов системного действия и местных анестетиков [148].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 2).
Комментарии: блокада большого затылочного нерва может являться эффективным методом неотложного лечения приступа мигрени и может быть эффективна в краткосрочной перспективе при ХМ [149].
— Рекомендуется в качестве дополнительного метода профилактического лечения мигрени, в том числе ХМ, неинвазивная высокочастотная ритмическая транскраниальная магнитная стимуляция (ТМС) [150—153].
Уровень убедительности рекомендаций — В (уровень достоверности доказательств — 2).
Комментарии: эффект высокочастотной ритмической ТМС при мигрени связывают с нейромодулирующим влиянием на кортикальную гипервозбудимость — один из базовых патофизиологических механизмов мигрени [152, 153].
— Рекомендуется для купирования приступов ГБ и профилактики мигрени внешняя стимуляция первой ветви тройничного нерва с помощью аппарата Цефали [154].
Уровень убедительности рекомендаций — A (уровень достоверности доказательств — 2).
Комментарии: аппарат Цефали удобен для самостоятельного применения пациентами [155].
— Рекомендуется для лечения рефрактерной ХМ (устойчивой к адекватной профилактической терапии) применение инвазивной нейростимуляции (НС) большого затылочного нерва [156—169].
Уровень убедительности рекомендаций — А (уровень достоверности доказательств — 2).
Комментарии: эффективность НС при ХМ/рефрактерной ХМ связана с действием на тригемино-цервикальный комплекс и опосредованным ингибированием патологической активности болевых структур мозга [154]. Показано, что благодаря НС уменьшаются частота и тяжесть приступов мигрени, снижается число потребляемых медикаментов, улучшается качество жизни пациентов [160, 161]. Направление пациентов на инвазивную НС должно осуществляться совместно специалистом по диагностике и лечению ГБ и нейрохирургом.
— Не рекомендуется для профилактической терапии мигрени диетотерапия [5, 6, 8, 10].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: хотя диетотерапия для лечения мигрени не применяется, целесообразно давать пациентам совет по исключению из рациона некоторых продуктов, которые потенциально могут провоцировать приступ мигрени. К таким продуктам относятся: шоколад, бананы, орехи, цитрусовые, жирные сорта сыров, алкоголь [1—3, 9].
4. Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
— Рекомендуются реабилитационные мероприятия, направленные на улучшение функционирования и качества жизни пациента, страдающего мигренью [2, 9, 15, 20].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: реабилитационные мероприятия могут включать постизометрическую релаксацию, лечебную физкультуру (в том числе упражнения на укрепление мышц шеи, координацию, растяжку), дыхательные упражнения, коррекцию осанки, обучение эргономике рабочего места. В дополнение к перечисленным нелекарственным методам могут быть рекомендованы общеукрепляющие и водные процедуры, массаж воротниковой зоны, санаторно-курортное лечение.
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
— Рекомендуется для всех пациентов с мигренью динамическое наблюдение [2, 9, 15, 20].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: для профилактики учащения приступов мигрени следует разъяснить пациентам роль мигренозных триггеров мигрени и необходимости их избегания. Для предотвращения хронизации заболевания необходимо разъяснение роли факторов хронизации мигрени (стресса, депрессии, лекарственного абузуса, избыточного употребления кофеина, ожирения, синдрома апноэ во сне) и необходимости модификации образа жизни. Необходимы контроль эффективности и переносимости профилактической терапии, соблюдение режима и правил приема препаратов. Для обеспечения такого контроля необходима связь с пациентом на протяжении всего периода лечения, в том числе с помощью телефонных визитов. Разъяснительная работа может проводиться врачами общей практики и врачами-неврологами, к которым обращаются пациенты с мигренью.
6. Организация оказания медицинской помощи
Показания для экстренной госпитализации пациента в неврологическое отделение:
1. ГБ, сопровождающаяся изменением сознания.
2. ГБ, сопровождающаяся лихорадкой и менингеальными симптомами.
3. ГБ с нарастающей очаговой неврологической симптоматикой.
4. ГБ с нарастающей общемозговой симптоматикой.
5. «Громоподобная» ГБ.
6. Мигренозный статус.
Показания для плановой госпитализации пациента в неврологическое отделение:
1. Прогрессирующая ГБ.
2. Некупируемая ГБ.
3. Тяжелая ЛИГБ, связанная с избыточным употреблением опиоидов, спазмолитиков, психотропных препаратов и анальгетиков в комбинации.
4. Атипичная аура, длящаяся более 1 ч.
Показания к выписке пациентов из неврологического отделения:
1. Купирование ГБ.
2. Уменьшение ГБ до 3—4 баллов по ВАШ.
3. Успешная замена препарата злоупотребления на адекватную обезболивающую лекарственную терапию.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
В повседневной клинической практике мигрень плохо диагностируется [9, 15]; в РФ пациентам с жалобой на ГБ нередко устанавливаются ошибочные диагнозы, что определяет выбор неправильной тактики лечения и может способствовать прогрессированию (хронизации) заболевания.
Примеры ошибочных диагнозов:
— дисциркуляторная энцефалопатия (ДЭП) с цефалгическим синдромом;
— остеохондроз шейного отдела позвоночника с мигренозными пароксизмами;
— вегетососудистая дистония с цефалгическим синдромом;
— цервикогенная ГБ;
— ГБ, связанная с артериальной гипертензией.
К ошибочным диагнозам, как правило, приводит ошибочная трактовка неспецифических изменений, выявленных при инструментальных исследованиях, как признаков органического поражения головного мозга или мозговых сосудов [2, 9, 15]. Например, незначительное снижение линейной скорости кровотока в краниовертебральных артериях на ультразвуковой допплерографии (УЗДГ) является основанием для неверного диагноза «ДЭП» или «хроническая ишемия мозга», а дегенеративные изменения шейного отдела позвоночника (ШОП) — для диагноза «остеохондроз ШОП с цефалгическим синдромом» или «цервикогенная ГБ». Установление неверного диагноза приводит к выбору неадекватного лечения (например, психостимуляторов и ноотропных препаратов), которое не улучшает течение мигрени, а, напротив, способствует ее хронизации.
7.1 Оценка эффекта проводимой терапии
— Рекомендуется считать профилактическое лечение мигрени эффективным, если число дней с ГБ сокращается через 3 мес терапии на 50% и более от исходного [9, 15, 20, 79].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: к дополнительным критериям эффективности относятся уменьшение использования лекарственных препаратов, обладающих обезболивающим действием, и выраженности КН (улучшение настроения, снижение тревоги, нормализация сна), повышение работоспособности, уровня социальной адаптации и качества жизни пациента с мигренью в целом.
— Рекомендуется пациентов, у которых не было достигнуто улучшение состояния, а также пациентов с тяжелым течением мигрени (ХМ, множественные КН, сопутствующая ЛИГБ) перенаправить в специализированное болевое отделение/центр лечения ГБ для дальнейшего лечения и наблюдения [2, 6, 8, 10, 20].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Критерии оценки качества медицинской помощи
Критерии качества специализированной медицинской помощи взрослым с мигренью [2, 18, 20, 79]
|
№ |
Критерий качества |
Выполнение |
|
Диагностика мигрени |
||
|
1. |
Выполнен расспрос о клинических проявлениях, течении и провокаторах головной боли |
ДА/НЕТ |
|
2. |
Выполнено исследование неврологического статуса |
ДА/НЕТ |
|
3. |
Выполнен поиск настораживающих симптомов для исключения симптоматической природы головной боли |
ДА/НЕТ |
|
4. |
При выявлении одного или более настораживающих симптомов и/или при нетипичном течении мигрени назначены необходимые дополнительные обследования (инструментальные, лабораторные, консультации специалистов) и/или пациент перенаправлен в специализированный центр лечения боли/головной боли |
ДА/НЕТ |
|
5. |
При отсутствии настораживающих симптомов и при типичной клинической картине выставлен диагноз в соответствии с критериями МКГБ-3 (форма мигрени) |
ДА/НЕТ |
|
6. |
Выполнена клиническая диагностика основных коморбидных нарушений: депрессивное расстройство, тревожное расстройство, нарушение сна, другие болевые синдромы |
ДА/НЕТ |
|
7. |
У пациентов с частой эпизодической мигренью (10—14 дней с головной болью в месяц) или хронической мигрени (15 дней и более в месяц) выполнена клиническая диагностика лекарственно-индуцированной головной боли (ЛИГБ) в соответствии с критериями МКГБ-3 и выставлен диагноз сочетанной головной боли: мигрень и ЛИГБ |
ДА/НЕТ |
|
8. |
Проведена дифференциальная диагностика мигрени |
ДА/НЕТ |
|
Лечение мигрени |
||
|
9. |
Проведена поведенческая терапия: коротко разъяснены механизмы развития, провоцирующие факторы и факторы риска хронизации мигрени |
ДА/НЕТ |
|
10. |
Даны рекомендации о купировании приступов мигрени адекватными лекарственными препаратами с обезболивающим действием: НПВП, селективные агонисты серотониновых 5HT1-рецепторов (триптаны) |
ДА/НЕТ |
|
11. |
Пациентам с частой эпизодической и хронической мигренью назначена профилактическая терапия одним или более классами препаратов, имеющими доказательную базу в профилактике мигрени: бета-адреноблокаторы, антидепрессанты, противоэпилептические препараты, кандесартан, напроксен, ботулинический токсин типа А — гемагглютинин комплекс**, антагонисты пептидов, связанных с геном кальцитонина |
ДА/НЕТ |
|
12. |
Пациентам с частой эпизодической и хронической мигренью профилактическая терапия рекомендована сроком не менее 6 мес |
ДА/НЕТ |
|
13. |
Пациентам, у которых мигрень сочетается с ЛИГБ, проведена поведенческая терапия: дан совет о необходимости значительного сокращения приема или временной отмены лекарственных препаратов с обезболивающим действием |
ДА/НЕТ |
|
14. |
Пациентам, у которых мигрень сочетается с ЛИГБ, проведена полная или частичная отмена препарата(ов) злоупотребления |
ДА/НЕТ |
|
15. |
В период отмены препарата(ов) злоупотребления пациентам с ЛИГБ проведено лечение «рикошетной головной боли» и других симптомов отмены (детоксикационная терапия внутрь или парентерально) |
ДА/НЕТ |
|
16. |
Пациентам, у которых мигрень сочетается с ЛИГБ, назначена адекватная профилактическая терапия мигрени: топирамат**, ботулинический токсин типа А — гемагглютинин комплекс**, антагонисты пептидов, связанных с геном кальцитонина |
ДА/НЕТ |
|
17. |
Пациентам с частой эпизодической и хронической мигренью назначены доступные адекватные немедикаментозные методы лечения мигрени |
ДА/НЕТ |
|
18. |
Пациенты, у которых не было достигнуто улучшение состояния через 3 мес терапии, а также пациенты с тяжелым течением мигрени (хроническая мигрень, множественные коморбидные нарушения, сопутствующая ЛИГБ) перенаправлены в специализированное болевое отделение, центр лечения головной боли или кабинет головной боли для дальнейшего лечения и наблюдения |
ДА/НЕТ |
Приложение А1
Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Азимова Юлия Эдвардовна, д.м.н., врач-невролог Университетской клиники головной боли. Член общероссийской общественной организации «Российское общество по изучению головной боли». Член европейской общественной организации «Европейская федерация головной боли».
Амелин Александр Витальевич, д.м.н., проф. кафедры неврологии. Руководитель отдела общей неврологии НИИ неврологии НКИЦ ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет им акад. И.П. Павлова» Минздрава России. Руководитель комитета по головной боли Российского межрегионального общества по изучению боли. Член общероссийской общественной организации «Российское общество по изучению головной боли».
Алферова Вера Вадимовна, д.м.н., ведущий научный сотрудник кафедры неврологии, нейрохирургии и медицинской генетики ФГАОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, член президиума Всероссийского общества неврологов.
Артеменко Ада Равильевна, д.м.н., проф. кафедры нервных болезней Института профессионального образования ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет); Центр междисциплинарной стоматологии и неврологии, Москва. Член общероссийской общественной организации «Российское общество по изучению головной боли». Член европейской общественной организации «Европейская федерация головной боли».
Ахмадеева Лейла Ринатовна, д.м.н., проф. кафедры неврологии с курсами нейрохирургии и медицинской генетики ФГБОУ ВО «Башкирский государственный медицинский университет» Минздрава России. Член общероссийской общественной организации «Российское общество по изучению головной боли», председатель Башкирского отделения Межрегионального общества специалистов доказательной медицины, член Межрегиональной общественной организации специалистов ботулинотерапии.
Головачева Вероника Александровна, к.м.н., ассистент кафедры нервных болезней и нейрохирургии лечебного факультета ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет). Член общероссийской общественной организации «Российское общество по изучению головной боли».
Данилов Алексей Борисович, д.м.н., проф., заведующий кафедрой нервных болезней Института профессионального образования ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет). Директор Института междисциплинарной медицины. Исполнительный директор Российской ассоциации пациентов с головной болью. Член правления Международной ассоциации мигрени и головной боли (EMHA).
Екушева Евгения Викторовна, д.м.н., заведующая кафедрой нервных болезней и нейрореабилитации Академии последипломного образования ФГБУ ФНКЦ ФМБА России; Клиника головной боли и вегетативных расстройств им. акад. Александра Вейна, Москва. Член общероссийской общественной организации «Российское общество по изучению боли». Член комитетов по головной и лицевой боли Российского межрегионального общества по изучению боли. Член Межрегиональной общественной организации специалистов ботулинотерапии. Член европейской общественной организации «Европейская федерация головной боли» и международной общественной организации «Международное общество головной боли».
Исагулян Эмиль Давидович, к.м.н., научный сотрудник группы функциональной нейрохирургии ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России. Президент Российской ассоциации нейромодуляции (NNSR). Вице-президент Российской ассоциации интервенционного лечения боли (АИЛБ). Вице-президент Российской ассоциации стереотаксических и функциональных нейрохирургов (RSSFN). Член общероссийской общественной организации «Российское общество по изучению головной боли».
Корешкина Марина Игоревна, д.м.н., руководитель Центра лечения головной боли клиники «Скандинавия» (Санкт-Петербург). Член общероссийской общественной организации «Российское общество по изучению головной боли». Член международной общественной организации «Международное общество головной боли».
Курушина Ольга Викторовна, д.м.н., заведующая кафедрой неврологии, нейрохирургии, медицинской генетики с курсом мануальной терапии и рефлексотерапии ФУВ ФГБОУ ВО «Волгоградский государственный медицинский университет» Минздрава России. Главный внештатный специалист-невролог Минздрава России по Южному федеральному округу. Член правления Всероссийского общества неврологов. Член общероссийской общественной организации «Российское общество по изучению головной боли».
Латышева Нина Владимировна, д.м.н., доцент кафедры нервных болезней Института профессионального образования ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет); Клиника головной боли и вегетативных расстройств им. акад. Александра Вейна, Москва. Член общероссийской общественной организации «Российское общество по изучению головной боли». Член европейской общественной организации «Европейская федерация головной боли». Член международной общественной организации «Международное общество головной боли».
Лебедева Елена Разумовна, д.м.н., доцент кафедры СМП ФГБОУ ВО «Уральский государственный медицинский университет» Минздрава России, руководитель Международного центра лечения головных болей «Европа-Азия», Екатеринбург. Член общероссийской общественной организации «Российское общество по изучению головной боли». Член международной общественной организации «Международное общество головной боли». Член европейской общественной организации «Европейская федерация головной боли». Член секции головной боли в европейской общественной организации «Европейская академия неврологии». Представитель России в образовательном комитете европейской общественной организации «Европейская академия неврологии».
Наприенко Маргарита Валентиновна, д.м.н., проф. кафедры интегративной медицины Института профессионального образования ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет). Главный врач Клиники головной боли им. акад. Александра Вейна. Член общероссийской общественной организации «Российское общество по изучению головной боли». Член Межрегиональной общественной организации специалистов ботулинотерапии.
Осипова Вера Валентиновна, д.м.н., ведущий научный сотрудник ГБУЗ «Научно-практический психоневрологический центр им. Соловьева» Департамента здравоохранения Москвы, врач-невролог Университетской клиники головной боли (Москва). Член общероссийской общественной организации «Российское общество по изучению головной боли». Член панели «Головная боль» в европейской общественной организации «Европейская академия неврологии» (HeadachePanel, EAN). Член европейской общественной организации «Европейская федерация головной боли» (EHF).
Павлов Николай Александрович, к.м.н., ведущий научный сотрудник кафедры неврологии, нейрохирургии и медицинской генетики ФГАОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, член президиума Всероссийского общества неврологов.
Парфенов Владимир Анатольевич, д.м.н., проф., заведующий кафедрой нервных болезней и нейрохирургии лечебного факультета ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет). Член правления общественной организации «Всероссийское общество неврологов», член правления Национальной ассоциации по борьбе с инсультом, член панели «Общая неврология» Европейской академии неврологии.
Рачин Андрей Петрович, д.м.н., проф., заведующий отделом эволюционной неврологии и нейрофизиологии ФГБУ «Национальный медицинский исследовательский центр реабилитации и курортологии» Минздрава России. Член правления Всероссийского общества неврологов. Член президиума и ревизор Российского общества по изучению головной боли. Ответственный секретарь Медицинского общества специалистов по дисфункциональным неврологическим расстройствам и нейростоматологии.
Сергеев Алексей Владимирович, к.м.н., доцент кафедры нервных болезней и нейрохирургии лечебного факультета ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет) и руководитель Центра неврологии клиник «Чайка» (Москва). Член общероссийской общественной организации «Российское общество по изучению головной боли». Член европейской общественной организации «Европейская федерация головной боли». Представитель России в международной общественной организации «Международное общество головной боли».
Скоробогатых Кирилл Владимирович, к.м.н., врач-невролог, директор Университетской клиники головной боли (Москва). Член общероссийской общественной организации «Российское общество по изучению головной боли». Представитель РФ в европейской общественной организации «Европейская федерация головной боли». Член международной общественной организации «Международное общество головной боли».
Табеева Гюзяль Рафкатовна, д.м.н., проф. кафедры нервных болезней и нейрохирургии лечебного факультета ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет). Президент общероссийской общественной организации «Российское общество по изучению головной боли». Член европейской общественной организации «Европейская федерация головной боли».
Филатова Елена Глебовна, д.м.н., проф. кафедры нервных болезней Института профессионального образования ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет); Клиника головной боли и вегетативных расстройств им. акад. Александра Вейна (Москва). Член общероссийской общественной организации «Российское общество по изучению головной боли». Член европейской общественной организации «Европейская федерация головной боли».
Конфликт интересов: отсутствует.
Приложение А2
Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1) врачи-неврологи, врачи-терапевты, врачи общей практики;
2) студенты медицинских вузов, ординаторы, аспиранты;
3) преподаватели, научные сотрудники;
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме (табл. П1—3).
Порядок обновления клинических рекомендаций
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию — не реже чем 1 раз в 3 года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утвержденным клиническим рекомендациям, но не чаще 1 раза в 6 мес.
Порядок обновления клинических рекомендаций по мигрени предусматривает их систематическую актуализацию — не реже чем 1 раз в 3 года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации мигрени, наличии обоснованных дополнений/замечаний к ранее утвержденным клиническим рекомендациям, но не чаще 1 раза в 6 мес.
Приложение А3
Таблица П1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД |
Расшифровка |
|
1 |
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением метаанализа |
|
2 |
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением метаанализа |
|
3 |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода, или нерандомизированные сравнительные исследования, в том числе когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая |
|
5 |
Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица П2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
УДД |
Расшифровка |
|
1 |
Систематический обзор рандомизированных клинических исследований с применением метаанализа |
|
2 |
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований с применением метаанализа |
|
3 |
Нерандомизированные сравнительные исследования, в том числе когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай—контроль» |
|
5 |
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
Таблица П3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР |
Расшифровка |
|
A |
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
B |
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
C |
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов инструкции по применению лекарственного препарата
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
1. Федеральный закон от 21.11.2011 №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации».
2. Порядок оказания медицинской помощи взрослому населению при заболеваниях нервной системы (приказ Министерства здравоохранения РФ от 15.11.2012 №926н).
3. Приказ Министерства здравоохранения РФ от 28.02.2019 №103н «Об утверждении порядка и сроков разработки клинических рекомендаций, их пересмотра, типовой формы клинических рекомендаций и требований к их структуре, составу и научной обоснованности включаемой в клинические рекомендации информации».
4. Регистр лекарственных средств России (РЛС). Москва-2019.
Приложение Б
Алгоритмы действий врача

Приложение В
Информация для пациента
Что такое мигрень?
«Во время приступа мигрени я совершенно разбита и абсолютно вырвана из повседневной жизни на сутки или даже больше. Боль начинается постепенно в области виска, затем нарастает, становится все сильнее и сильнее, появляется тошнота, иногда меня может вырвать; раздражают даже обычные звуки и свет. Я чувствую себя настолько ужасно, что вынуждена лечь в постель. После приема лекарственного препарата, обладающего обезболивающим действием, боль может через пару часов стихнуть, но не всегда. На следующий день я чувствую тяжесть в голове и разбитость, но все-таки значительно лучше, чем накануне».
Описание мигрени
Мигрень — доброкачественное неврологическое заболевание, проявляющееся приступами головной боли, которые могут возникать с различной частотой: от 1—2 раз в год до нескольких раз в месяц. Основные проявления мигренозного приступа: сильная пульсирующая головная боль лобно-височной локализации чаще в одной половине головы, тошнота, реже рвота, непереносимость света, звуков, запахов и усиление боли от обычной физичкой нагрузки. Во время приступа мигрени работоспособность и привычная активность в значительной степени нарушены.
Почему возникает мигрень?
Приступ мигрени является следствием возбуждения некоторых структур головного мозга, а также выброса в кровь болевых веществ — медиаторов — и расширения сосудов твердой мозговой оболочки, которая покрывает головной мозг. Мигрень — наследственное заболевание: «мигренозные» гены страдающие этим заболеванием люди получают от одного из родителей и могут «передать» ее детям.
У кого бывает мигрень?
Мигрень является самой распространенной формой цефалгии после головной боли напряжения; она встречается у 14% людей. Мигренью страдает каждый седьмой взрослый; у женщин мигрень возникает в 3 раза чаще, чем у мужчин. Обычно заболевание начинается в детстве или подростковом возрасте. У девочек мигрень нередко начинается в период полового созревания.
Какие бывают виды мигрени?
Самый частый вид мигрени — мигрень без ауры — встречается у 75% пациентов. Реже бывает мигрень с аурой, когда болевому приступу предшествуют преходящие и полностью обратимые неврологические нарушения. Чаще всего отмечаются нарушения зрения (светящиеся зигзаги, мерцание, выпадение полей зрения), реже — чувствительные (распространяющееся снизу верх онемение одной руки, половины лица, языка) и речевые нарушения. Возможно сочетание обеих форм мигрени у одного пациента, а также развитие мигренозной ауры без головной боли.
Самая тяжелая форма — хроническая мигрень, при которой головная боль может возникать 15 дней и более в месяц или даже ежедневно. Основными факторами, которые приводят к учащению мигренозных приступов, являются эмоциональный стресс, депрессия, злоупотребления лекарственными препаратами, обладающими обезболивающим действием, и кофеином (крепкий чай, кофе, энергетические напитки).
Как проявляется мигрень?
Приступ мигрени имеет четыре стадии, хотя не все могут быть полностью представлены у всех пациентов. Фаза предвестников мигрени (продром) возникает раньше других симптомов приступа и может проявляться за несколько часов или даже за сутки до развития головной боли следующими симптомами: боль в шее, раздражительность, подавленность, усталость или, напротив, повышение активности, аппетита, чувствительности к свету и запахам.
Аура, если она есть, является следующей фазой. Лишь 1/3 пациентов с мигренью когда-либо отмечали ауру, и она может развиваться не в каждом приступе. Аура не опасна для здоровья; она длится 10—30 мин, реже может быть и более продолжительной и полностью проходит. Чаще всего бывает зрительная аура. Вы можете «видеть» слепые пятна, вспышки света или разноцветную зигзагообразную линию, распространяющуюся из центра поля зрения на периферию. Реже возникают чувствительные симптомы — ощущение покалывания или онемение, которое возникает в кончиках пальцев с одной стороны, распространяется вверх к плечу, иногда переходит на щеку или язык на той же стороне. Чувствительные симптомы практически всегда сопровождаются зрительными нарушениями. Кроме этого, во время ауры могут быть затруднения речи или трудности в подборе слов.
Фаза головной боли — самая тяжелая для большинства людей, длится от нескольких часов до 2—3 сут. Мигренозная головная боль может быть очень сильной, чаще возникает в лобной или височной области одной половины головы, но может начинаться в затылочной области, захватывать другие зоны и всю голову. Обычно это пульсирующая или распирающая боль, которая усиливается при движении и физических нагрузках. Нередко возникают тошнота и даже рвота, которая облегчает головную боль. Во время приступа очень часто неприятны свет и звуки даже обычной интенсивности, поэтому пациенты предпочитают оставаться в одиночестве в тихом и затемненном помещении.
За фазой головной боли следует фаза разрешения. В этот период Вы вновь можете чувствовать усталость, раздражительность или подавленность, Вам трудно концентрировать внимание. Эти симптомы могут сохраняться в течение суток до того, как Вы почувствуете себя полностью здоровым.
Что такое триггеры мигрени?
Каждый пациент с мигренью хотел бы знать, что может вызвать приступ. Как правило, это трудно или невозможно, поскольку каждый пациент имеет «свои» триггеры; даже у одного и того же пациента разные приступы могут вызываться различными триггерами. К наиболее распространенным провокаторам приступа мигрени относят:
Психологические: эмоциональное напряжение, а также расслабление после стресса.
Факторы внешней среды: яркий или мерцающий свет, резкие запахи, перемена погоды, пребывание в духоте, на жаре.
Диетические факторы: некоторые продукты (цитрусовые, орехи, шоколад, бананы, копчености, жирные сыры) и алкоголь (красное вино, пиво, шампанское), пропуск приема пищи (голод), неадекватное питание, отмена кофеина и недостаточное потребление воды.
Сон: изменение режима сна — как недосыпание, так и избыточный сон (например, в выходные дни).
Гормональные факторы у женщин: менструация, гормональные контрацептивы и гормональная заместительная терапия.
Другие жизненные факторы: интенсивная физическая нагрузка, длительные переезды, особенно со сменой часовых поясов, воздушные перелеты.
Определить свои индивидуальные триггеры и научиться их избегать (если это возможно) является важной задачей каждого пациента и может в значительной степени сократить число приступов.
Что вы можете ощущать между приступами мигрени?
Между приступами мигрени большинство людей чувствуют себя хорошо. Однако некоторые люди вне болевых приступов могут жаловаться на повышенную тревожность и даже панические атаки, снижение настроения вплоть до выраженной депрессии, плохой сон, другие боли (например, сжимающие по типу «каски» головные боли напряжения (ГБН), боли в спине и др.), болезненность и напряжение мышц шеи и затылка, желудочно-кишечные нарушения. Эти нарушения, часто сопутствующие мигрени, могут нарушать общее самочувствие и требуют лечения. Обязательно расскажите доктору об этих жалобах, чтобы он мог назначить Вам необходимое лечение.
Как лечить мигрень?
Лекарственные средства, которые используют для снятия приступа, называют средствами для купирования мигрени. Правильно подобранные лекарства могут быть весьма эффективными, если принимаются правильно и в небольших количествах. К таким средствам относятся безрецептурные препараты, обладающие обезболивающим действием, большинство из которых содержит ацетилсалициловую кислоту, ибупрофен** или парацетамол**. Растворимые формы этих препаратов, например в виде шипучих таблеток, действуют быстрее и лучше.
Если Вас очень беспокоит тошнота или рвота, можно использовать противорвотные препараты. Некоторые из них фактически усиливают действие лекарственных препаратов, обладающих обезболивающим действием, так как увеличивают их всасывание в желудочно-кишечном тракте. Если Вы испытываете сильную тошноту или рвоту, то можно использовать эти препараты в форме ректальных свечей.
Врач может прописать Вам один из специфических антимигренозных препаратов. К этим препаратам необходимо прибегнуть, если анальгетики и антипиретики и противорвотные препараты оказываются недостаточно эффективными. Антимигренозные средства отличаются от обычных лекарственных препаратов, обладающих обезболивающим действием. Они воздействуют не на боль, а на патологические процессы, происходящие в головном мозге во время мигренозной атаки. К таким средствам относят селективные агонисты серотониновых 5НТ1-рецепторов (триптаны) — наиболее эффективные в купировании приступа мигрени — и препараты, содержащие эрготамин. При необходимости Вы можете сочетать эти средства с НПВП и противорвотными препаратами.
Существует несколько приемов, позволяющих повысить эффективность медикаментозного лечения приступа мигрени.
1. Принимать препарат в самом начале приступа…
Всегда имейте при себе хотя бы одну дозу препарата, рекомендованного врачом. Принимайте препарат в самом начале головной боли. Лекарств, способных купировать ауру мигрени, не существует. Во время приступа мигрени работа желудочно-кишечного тракта замедляется, поэтому лекарства, принимаемые в виде таблеток, всасываются в кровь медленнее, чем обычно. Если позволяет состояние, выпейте что-нибудь сладкое (крепкий сладкий чай).
2. …но не очень часто
Всегда строго придерживайтесь инструкций по применению препарата. В частности, не используйте средства для снятия головной боли слишком часто, так как это может привести к развитию лекарственно-индуцированной (абузусной) головной боли (ЛИГБ), связанной с избыточным применением обезболивающих препаратов. Чтобы у Вас не развилась ЛИГБ, ни в коем случае не используйте средства для купирования мигрени и другой боли чаще, чем 8 дней в месяц. Избыточный прием лекарственных препаратов любых классов, обладающих обезболивающим действием, способствует учащению головной боли (не только мигрени, но и ГБН).
Что делать, если это лечение не помогает?
Если приступы мигрени очень частые или тяжелые и плохо поддаются лечению препаратами, обладающими обезболивающим действием, то Вам показано курсовое профилактическое лечение, которое назначает врач. В отличие от средств для купирования приступа, при профилактической терапии необходимо принимать препараты каждый день, поскольку это лечение направлено на предотвращение развития приступов мигрени.
Большинство профилактических средств первоначально были разработаны для лечения других заболеваний, поэтому не следует удивляться, если Вам назначат препарат из группы антидепрессантов, противоэпилептических препаратов или применяющийся для снижения артериального давления. Вам назначили лечение не в связи с этими показаниями, просто эти препараты также обладают и противомигренозным действием.
При назначении Вам одного или более препаратов аккуратно следуйте инструкциям по их применению. Исследования показали, что наиболее частая причина недостаточной эффективности профилактического лечения — несоблюдение режима терапии. Профилактическое лечение мигрени должно продолжаться от 3 до 12 мес, в зависимости от тяжести заболевания (в среднем 6 мес).
Для лечения очень частой (хронической) мигрени (когда число дней с головной болью превышает 15 в месяц) Вам могут порекомендовать введение препарата ботулинического токсина типа А в мышцы головы и шеи. В клинических исследованиях этот метод показал высокую эффективность и широко используется в мире для лечения тяжелой мигрени.
Что еще Вы можете сделать, чтобы помочь себе?
Регулярные занятия спортом, водные процедуры, приемы психологической релаксации, прогулки, хобби улучшат Ваше самочувствие. При наличии болезненности и напряжения мышц шеи затылка полезны массаж воротниковой зоны и гимнастика на шейный отдел позвоночника. Важно избегать триггеров приступов, в первую очередь эмоционального стресса, избыточных нагрузок, недосыпания, длительных перерывов между приемами пищи.
Ведение дневника головной боли
Ведение дневника поможет собрать важную информацию о Вашей головной боли: как часто болит голова, как долго длится головная боль, что ее вызывает, какие симптомы ее сопровождают, сколько лекарственных препаратов, обладающих обезболивающим действием, и как часто Вы принимаете. Эта информация является очень ценной для постановки правильного диагноза, выявления лекарственного абузуса и факторов, провоцирующих головную боль, а также для оценки эффективности лечения.
Что делать, если Вы подозреваете, что забеременели?
Вам необходимо проконсультироваться с врачом, поскольку некоторые из антимигренозных препаратов во время беременности противопоказаны.
Нужны ли Вам дополнительные обследования?
В большинстве случаев после тщательного опроса диагностика мигрени не вызывает у врача затруднений. Диагностика основывается на Вашем описании характеристик головной боли, сопутствующих симптомов, провоцирующих и облегчающих факторах; при этом обязательным является отсутствие каких-либо отклонений при неврологическом осмотре. Постарайтесь как можно подробнее описать врачу свою головную боль. Очень важно сообщить о том, как часто и в каких количествах Вы принимаете лекарственные препараты, обладающие обезболивающим действием, или другие лекарственные препараты.
Не существует методов обследования, подтверждающих диагноз мигрени. Сканирование головного мозга (КТ, МРТ), электроэнцефалография, реоэнцефалография, ультразвуковое исследование сосудов головы, консультация окулиста, как правило, являются неинформативными, поскольку никаких специфических для мигрени нарушений при проведении этих исследований не обнаруживается. Выявленные незначительные отклонения часто обнаруживаются и у лиц без жалоб на головную боль.
Если Ваш доктор не уверен в правильности диагноза, он может назначить Вам дополнительные обследования для исключения других причин головной боли. Как правило, в этом нет необходимости. Если доктор не назначил дополнительные исследования, это означает, что он уверен в диагнозе «мигрень» и проведение обследований никаким образом не облегчит назначение лечения.
Можно ли вылечить мигрень?
Не существует методов полного излечения от мигрени. Тем не менее современные лекарственные подходы позволяют существенно уменьшить частоту, продолжительность, тяжесть приступов мигрени и облегчить сопутствующие нарушения в межприступном периоде. У большинства людей с возрастом приступы мигрени становятся реже и, как правило, после 50 лет прекращаются. Чтобы не допустить учащение мигрени, необходимо избегать факторов хронизации, в первую очередь стресса, снижения настроения (депрессии), избыточного приема лекарственных препаратов, обладающих обезболивающим действием, и кофеина.
Приложение Г
Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г1
Дневник головной боли
Инструкция по заполнению дневника
Перед консультацией в Центре головной боли очень важно, чтобы Вы ежедневно заполняли этот дневник. Сведения, которые Вы внесете в дневник, помогут врачу правильно определить диагноз и степень тяжести Вашей головной боли (ГБ), а также оперативно назначить оптимальное для Вас лечение.
Вверху напишите свое имя (ФИО), дату рождения, а также дату, когда Вы начали заполнять дневник. Затем напротив Вопроса 1 в 1-й колонке напишите дату (число месяца) заполнения дневника. Вы можете сразу проставить даты во всех колонках, поскольку Вам предстоит заполнять дневник ежедневно.
Пожалуйста, заполняйте дневник каждый вечер перед отходом ко сну, отмечая галочкой клетки (1) в вертикальной колонке. Эти данные представляют собой сжатую информацию о любой(ых) ГБ, если она(и) возникла(и) в этот день. Если ГБ в этот день у Вас не было, ответьте только на Вопросы 2 и 15. Если Вы завершили заполнение одной страницы дневника, пожалуйста, продолжайте на следующей странице (прилагаются несколько копий).
Ниже приведены инструкции по ответам на вопросы.
1. Укажите только число (например, 12); месяц и год указывать не нужно.
2. Отмечайте «Да» или «Нет» в клетках напротив всех вопросов или сразу переходите к Вопросу 15 (если ГБ в этот день не было).
3. Укажите время (час в 24-часовом формате), когда Вы впервые заметили появление ГБ. Если Вы проснулись уже с ГБ, укажите время пробуждения. (Если утренняя ГБ является продолжением вечерней, поставьте в колонке знак Х).
4. Укажите время (час и минуты в 24-часовом формате), когда ГБ полностью прекратилась. Если в этот день перед отходом ко сну ГБ еще сохранялась, оставьте клетку не заполненной. Если ГБ утром отсутствовала, укажите время отхода ко сну. Если ГБ утром сохранялась, поставьте Х в графе этого дня, а также Х в графе Вопроса 3 в следующей колонке. Продолжайте Ваши записи на следующий день обычным образом.
5. У некоторых людей в пределах 1 ч до начала ГБ отмечаются определенные зрительные нарушения. Это могут быть вспышки света, светящиеся зигзагообразные линии, «слепые» пятна или «черные дыры», присутствующие даже при закрывании глаз. Отметьте «Да», если у Вас отмечалось нечто подобное, или «Нет», если такие явления не возникали. Если Вас просто раздражал свет (см. Вопрос 12) и ничего более, отметьте «Нет».
6. Отметьте клетку, соответствующую локализации ГБ (преимущественно с одной стороны головы или с обеих сторон.
7. Хотя существует множество описаний характера ГБ, большинство ГБ являются либо «пульсирующими» (боль усиливается в такт с биением сердца) или «сжимающими» (по типу «обруча» или «каски»). Отметьте ту характеристику, которая в большей степени отражает тип Вашей ГБ.
8. Некоторые виды ГБ усиливаются даже от незначительной физической нагрузки (например, при подъеме по лестнице) или вынуждают человека избегать такой активности. Отметьте «Да», если это относится к Вашей ГБ, и «Нет», если это для Вас нехарактерно.
9. Интенсивность (сила) ГБ — важная составляющая диагноза. Оцените силу Вашей ГБ, отметив соответствующую клетку, если: «незначительная» ГБ — это ГБ, которая не нарушает выполнение обычных видов деятельности (т.е. Вашу работоспособность и обычную активность), «сильная» — затрудняет, но полностью не препятствует обычным видам деятельности, наконец, «очень сильная» боль — ГБ, которая полностью нарушает Вашу обычную активность. Постарайтесь оценить интенсивность ГБ в течение дня в целом. Например, если боль была незначительной в первой половине дня, а затем стала очень сильной, отметьте клетку «сильная». Если же боль на протяжении почти всего дня была очень интенсивной, отметьте «очень сильная».
10. Отметьте «Нет», если в течение дня у Вас совсем не было тошноты. Если отмечалась легкая тошнота, которая Вас почти не беспокоила, не вызывала отрыжки и позывов на рвоту, отметьте «незначительная», в случае более выраженной тошноты — «заметная».
11. Отметьте «Да» или «Нет». Отрыжка и позыв на рвоту не считаются рвотой.
12. Вопрос касается обычного дневного или комнатного света, а не очень яркого света. Отметьте «Да», если обычный свет раздражал Вас или Вы пытались избежать его путем затемнения комнаты или ношения темных очков. В противном случае отметьте «Нет».
13. Вопрос касается обычного шума, а не очень громких звуков. Отметьте «Да», если шум раздражал Вас или Вы пытались избежать его путем уединения в тихой комнате. В противном случае отметьте «Нет».
14. Перечислите, пожалуйста, любые причины (факторы), которые, по Вашему мнению, могли вызвать ГБ. Возможно, Вы что-то съели, выпили, сделали (например, пропустили обед, провели бессонную ночь, работали физически) или были другие причины (перемена погоды, стресс, менструация).
15. Перечислите названия любых препаратов (таблетки, свечи, инъекции, назальные спреи), которые Вы принимали от головной или любой другой боли. Для каждого препарата укажите количество принятых доз, а также время приема (часы в 24-часовом формате) каждого из препаратов. Не указывайте препараты, принятые Вами по другим показаниям.
Дневник головной боли
|
Ф.И.О.: _____________________________________________________________________________ Дата рождения (д/м/г) _________________________________________________________________ Начало заполнения дневника: ___________________________________________________________ Окончание заполнения дневника: ________________________________________________________ Перед заполнением дневника внимательно прочитайте инструкцию! Заполняйте одну колонку каждый вечер, отмечая подходящие квадратики. |
|||||||||||||||
|
Дата (день недели и число месяца) |
пн ___ |
вт ___ |
ср ___ |
чт ___ |
пт ___ |
сб ___ |
вс ___ |
пн ___ |
вт ___ |
ср ___ |
чт ___ |
пт ___ |
сб ___ |
вс ___ |
|
|
Была ли у Вас сегодня ГБ? (Если нет, сразу переходите к вопросу №15) |
Нет Да |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
|
Если да, когда Вы впервые ее заметили? (ч:мин) |
|||||||||||||||
|
Когда Ваша ГБ прекратилась? (ч:мин) |
|||||||||||||||
|
В течение часа до начала ГБ отмечали ли Вы зрительные нарушения (вспышки света, линии-зигзаги, слепые пятна, др.)? |
Нет Да |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
|
Где отмечалась ГБ? |
С одной стороны С обеих сторон |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
|
Характер ГБ |
Пульсирующая Сжимающая |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
|
Ухудшалась ли ГБ при физической активности (подъем по лестнице, др.)? |
Нет Да |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
|
Какова была в целом интенсивность ГБ? (см. инструкции) |
Незначительная Сильная Очень сильная |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
|
Была ли у Вас тошнота? |
Нет Незначительная Заметная |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
1 1 1 |
|
Была ли у Вас рвота? |
Нет Да |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
|
Вас раздражал свет? |
Нет Да |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
|
Вас раздражал звук? |
Нет Да |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
1 1 |
|
Могло ли что-нибудь послужить причиной Вашей ГБ? |
Если да, уточните |
||||||||||||||
|
Принимали ли Вы сегодня какие-нибудь препараты от ГБ или любой другой боли? Для каждого препарата укажите: а) название б) принятая доза в) время приема |
Пожалуйста, удостоверьтесь, что Вы заполнили все колонки!
Приложение Г2
Визуальная аналоговая шкала боли
Название на русском языке: Визуальная аналоговая шкала боли (ВАШ).
Оригинальное название: Visual Analogue Scale (VAS) [162—164].
Тип: шкала оценки.
Назначение: предназначена для измерения интенсивности боли (в случае ГБН — головной боли).
Содержание: ВАШ представляет собой непрерывную шкалу в виде горизонтальной или вертикальной линии длиной 10 см и расположенными на ней делениями через 1 см от 0 до 10, где 0 баллов — «отсутствие боли», а 10 баллов — «сильнейшая боль, какую можно только представить».
Ключ (интерпретация): более высокий балл указывает на бо́льшую интенсивность боли.
Пояснения: например, показатель от 2 до 4 баллов указывает на незначительную интенсивность боли, от 5 до 7 — на умеренную (среднюю) интенсивность, 8—9 — на очень сильную, 10 — на невыносимую, крайне интенсивную боль.
Визуальная аналоговая шкала (ВАШ) интенсивности боли
(0 до 100%), которую предлагают пациенту, и он сам отмечает на ней степень своих болевых ощущений

Мигрень: определение болезни
Головная боль периодически возникает у всех вне зависимости от возраста или пола.
По данным Всемирной организации здравоохранения (ВОЗ), около 50–75% взрослых в возрасте от 18 до 64 лет за последний год хотя бы раз испытывали головную боль.
Врачи выделяют первичную и вторичную головную боль. Первичная появляется сама по себе и не связана с другими заболеваниями. Вторичная — это симптом патологии или травмы. Например, такая боль может возникнуть в результате черепно-мозговой травмы, синусита или ОРВИ.
К первичным головным болям относят мигрень, головную боль напряжения (ГБН) и ряд других. Они встречаются намного чаще вторичных.
Мигрень — одна из наиболее тяжёлых разновидностей первичной головной боли. Она проявляется пульсирующими болезненными приступами, пронзающими голову. Приступы нередко сопровождаются неврологической симптоматикой: свето- и звукобоязнью, тошнотой, рвотой, дефектами зрения, нарушениями речи, движений, сенсорного восприятия. Как правило, при мигрени приступы нарастают постепенно и могут продолжаться от 4 часов до 3 дней. Человек при этом не может заниматься привычными делами: его может тошнить, он становится гиперчувствительным к свету и звукам, из-за ухудшения самочувствия вынужден отпрашиваться с работы.
«Мигрень» (migraine) — французское слово, образованное от древнеримского hemicrania («половина головы»). Название подчёркивает отличительную особенность боли: её односторонний характер.
На развитие мигрени влияет наследственная предрасположенность, а также множество причин и провокаторов. Все они приводят к локальному расширению сосудов малого калибра и раздражению окончаний ветвей тройничного нерва медиаторами боли.
Действенных препаратов от мигрени немало, однако, чтобы приступы возникали как можно реже, нужен комплексный подход: придётся изменить образ жизни и всегда держать под рукой нужные лекарства.
Распространённость
По данным клинических рекомендаций, разработанных Всероссийским обществом неврологов, распространённость мигрени в странах Европы и США в среднем составляет 14%. Заболевание обычно возникает у людей в возрасте до 20 лет.
В детстве мигренью чаще болеют мальчики, во взрослом возрасте — женщины
В период с 35 до 45 лет частота и интенсивность мигренозных приступов, как правило, достигает максимума, а после постепенно снижается. При этом у каждого третьего человека диагностируют хроническую мигрень — приступы головной боли возникают чаще 15 раз в месяц.
Мигрень может появиться у любого человека, однако примерно в три раза чаще диагностируется у женщин. Считается, что это связано с гормональными колебаниями, а именно с изменениями уровня женского полового гормона эстрогена. Обычно это происходит во время менструации, беременности, менопаузы, а также на фоне приёма оральных контрацептивов. С возрастом гормональные переходы становятся менее выраженными, поэтому во время климакса мигрени ослабевают или проходят совсем.
Писателя Льюиса Кэрролла часто мучили мигрени. Метаморфозы героини произведения «Алиса в Стране чудес» точно описывают нарушения восприятия во время приступов мигрени
Мигренью страдали многие известные люди, например Гай Юлий Цезарь
Людвиг ван Бетховен также был подвержен мигрени
МКБ
В Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра (МКБ-10) мигрень обозначают кодом G43.
Подтипы мигрени:
- G43.0 — мигрень без ауры (простая);
- G43.1 — мигрень с аурой (классическая);
- G43.2 — мигренозный статус;
- G43.3 — осложнённая (в том числе хроническая) мигрень;
- G43.8 — другая мигрень (офтальмоплегическая, ретинальная);
- G43.9 — мигрень неуточнённая.
Мигрень также может сочетаться с головной болью напряжения (код МКБ G44.2).
Причины мигрени
Приступы мигрени провоцирует комплекс причин: наследственность, особенности кровоснабжения головного мозга, сердечно-сосудистые патологии, женские половые гормоны.
Наследственность
Склонность к мигрени нередко передаётся по наследству. Так, у людей, в семье которых есть родственники с таким диагнозом, риск развития головной боли по типу мигрени в три раза выше, чем у людей без отягощённой семейной истории.
Если мигренью страдает отец, то вероятность того, что ребёнок унаследует предрасположенность к такой головной боли, составляет 30%, а если мать — 70%. Если мигренью страдают оба родителя, то вероятность её возникновения у детей превышает 90%.
Большинство генов, которые связаны с развитием мигрени, регулируют активность мышечных элементов кровеносных сосудов и возбудимость в системе тройничного нерва.
Особенности кровоснабжения мозга
У некоторых людей, страдающих мигренью, нарушен кровоток твёрдой мозговой оболочки. Из-за этого они чаще испытывают симптомы такой головной боли.
Аномальная электрическая активность в области тройничного нерва
Тройничный нерв — это самый крупный из черепных нервов, состоящий из множества чувствительных волокон. Его раздражение обычно провоцирует боль. У людей с мигренью в зоне сосудистой иннервации тройничным нервом внезапно возникает электрическая активность, из-за чего они и чувствуют сильную боль.
Дисбаланс химических веществ в мозге
Нехватка серотонина, который регулирует чувствительность к боли, может привести к усилению боли при мигрени.
Эстроген
Когда в крови снижается концентрация женского полового гормона эстрогена, в мозге уменьшается количество серотонина. Из-за этого кровеносные сосуды расширяются, а болевые рецепторы раздражаются. В результате появляется головная боль, характерная для мигрени.
Женщины могут быть более склонны к мигрени, потому что уровень эстрогена у них регулярно изменяется. Это происходит во время менструации, беременности и при наступлении менопаузы.
Сердечно-сосудистые патологии
Есть теории, доказывающие связь мигрени с врождёнными пороками сердца, например с открытым овальным окном и дефектом межпредсердной перегородки. Учёным до конца неизвестно, какую роль эти патологии играют в развитии мигрени.
Психологические причины мигрени
Человечество знакомо с мигренью не одно тысячелетие. За это время выдвигались разные версии её возникновения. Например, по одной из них мигрень считалась болезнью исключительно тревожных людей. Поэтому лечить её предлагали поведенческой терапией. Спустя годы врачи выяснили, что стресс — это один из провокаторов мигрени, но не её причина. Однако теория настолько закрепилась в обществе, что даже сегодня пациентам могут рекомендовать просто «успокоиться». Однако это не помогает полностью купировать приступ.
Провокаторы (триггеры) мигрени
Точно нельзя сказать, из-за чего у человека может заболеть голова: провокаторы мигрени индивидуальны. Как правило, люди, страдающие мигренью, на опыте познают, что провоцирует приступ.
Распространённые триггеры мигрени:
- стресс;
- кофеин;
- менструация, беременность, менопауза;
- голод;
- некоторые продукты, например выдержанные сыры, соленья, сосиски, колбаса и полуфабрикаты;
- яркий свет;
- громкие звуки;
- изменение погоды;
- недосып или избыток сна;
- запахи, например духов или краски;
- алкоголь — чаще всего голова болит от шампанского, красного вина и пива;
- табачный дым;
- физическая активность.
Яркий солнечный свет, соседская дрель или запах свежеокрашенных стен могут спровоцировать приступ мигрени
Вот как описывает свои провокаторы женщина, страдающая мигренью:
Мигрень у меня началась лет в 20. Стоило вовремя не поесть, через какое-то время появлялись жуткие головные боли. Невролог сказал, что это мигрень и с возрастом пройдёт. Сейчас мне 40. Мигрень не только не прошла, но стала ещё хуже: теперь голова болит и на пропуск приёма пищи, и на погоду, и на съеденный шоколад, сыр, болит даже на газировку. О любом алкоголе вообще молчу. Также мигрень обязательно появляется перед критическими днями, во время менструации тоже бывает, да и в середине цикла иногда. Болит она и на погоду, особенно на потепление.
Классификация мигрени
В соответствии с Международной классификацией головной боли 2018 года, выделяют две основные формы мигрени: без ауры и с аурой. Реже встречаются другие разновидности: со стволовой аурой, ретинальная, гемиплегическая.
Формы мигрени:
- без ауры — самый распространённый тип болезни. Головная боль в этом случае развивается без предупредительных признаков;
- с аурой — аурой называют временное неврологическое нарушение, которое появляется примерно за 20–30 минут до самой боли, но может возникать после или во время приступа;
- со стволовой аурой (базилярная мигрень) — редкий вид мигрени, который сопровождается симптоматикой, характерной для нарушений в стволе головного мозга. Аура включает в себя головокружение, двоение в глазах, шум в ушах, нарушения речи и координации;
- ретинальная — редкая форма мигрени, при которой у человека временно нарушается зрение. Снижение зрения обычно сопровождается головной болью;
- гемиплегическая — разновидность мигрени, при которой головная боль сочетается с временной слабостью с одной стороны тела.
Отдельно выделяют мигренозный статус, хроническую мигрень, осложнения мигрени и эпизодические синдромы, которые могут сочетаться с мигренью.
Мигренозный статус — изнуряющие, тяжело протекающие приступы мигрени, которые длятся до 3 суток и сопровождаются другими симптомами: от рвоты до головокружения. Боль может уменьшаться или проходить полностью не более чем на 12 часов и возвращаться.
Хроническая мигрень — разновидность мигрени, при которой голова болит более 15 дней в месяц.
Осложнения мигрени включают мигренозный инфаркт или инсульт, при которых внезапно нарушается кровообращение в отдельных участках мозга или сердца. Кроме того, у человека с мигренью может начаться судорожный приступ.
Эпизодические синдромы, которые могут сочетаться с мигренью, включают синдром циклической рвоты или повторяющиеся кратковременные приступы головокружения, которые появляются внезапно и так же внезапно проходят.
Выделяют также истинную менструальную мигрень, при которой приступы возникают только в перименструальный период (за 2–3 дня до и в первые 3 дня после начала менструации), и мигрень, не связанную с менструацией, при которой приступы головной боли могут возникать и в другие дни цикла.
Развитие мигрени
Учёным до конца не известно, как развивается мигрень. В последние десятилетия сформировались две наиболее вероятные версии: сосудистая и нейрогенная.
Сосудистая теория основана на предположении, что приступы связаны с неожиданным повышением тонуса внутричерепных сосудов. Их резкое сужение приводит к временному нарушению мозгового кровообращения и дефициту кислорода — так появляется аура. Вслед за этим происходит спонтанное расширение сосудов, которое вызывает саму головную боль.
Нейрогенная теория объясняет возникновение мигрени усиленным высвобождением возбуждающих и тормозящих нейротрансмиттеров — веществ, ответственных за передачу нервных импульсов в головном мозге. Их избыток приводит к моментальному сужению сосудов головного мозга. Излишки крови, которые из-за сосудистого спазма вынуждены проходить через наружную сонную артерию, давят на сосудистую стенку, расширяют артерию и вызывают болевой приступ.
Однако ни одна из теорий не может объяснить природу продромального периода и отдалённых предвестников мигрени. Почему страдающий мигренью человек может чувствовать приближение очередного приступа за несколько дней до его возникновения — этот вопрос находится на стадии изучения.
Признаки мигрени
Характерный симптом мигрени — это сильная пульсирующая головная боль, которая обычно возникает с одной стороны. Однако на самом деле это лишь один из возможных симптомов, который соответствует второй стадии болезни, всего их четыре. Каждая стадия имеет свой набор признаков.
Стадии мигрени:
- продромальная,
- аура,
- головная боль,
- постдромальная.
Признаки продромальной стадии мигрени
Этот период врачи называют начальным, или продромальным (от греч. prodromos — «бегущий впереди»). Продромальная стадия может начаться за несколько часов или дней до самого приступа и характеризуется постепенно нарастающими симптомами.
Симптомы продромальной стадии мигрени:
- запор или диарея,
- трудности с концентрацией внимания,
- сонливость,
- повышенная утомляемость,
- озноб,
- отёки,
- вздутие живота,
- беспричинный голод,
- учащённое мочеиспускание,
- раздражительность или тревожность,
- апатия,
- боль в области шеи,
- тошнота.
Препараты от мигрени лучше всего действуют на начальной стадии, поэтому важно замечать у себя продромальные симптомы
Признаки ауры при мигрени
Аура при мигрени возникает примерно у трети пациентов. Это короткая стадия, которая длится не более пары часов. Однако она может быть пугающей, особенно если приступ возник впервые в жизни. Для мигренозной ауры характерно постепенное нарастание симптомов на протяжении 10–30 минут, иногда они могут продолжаться около часа. Симптомы появляются в виде так называемого марша: зрительные нарушения (блестящие зигзагообразные линии или мушки, тёмные пятна, выпадение полей зрения) сменяются парестезиями (онемением, распространяющимся от кистей рук к плечам и лицу), далее возможно присоединение нарушений речи.
Аура при мигрени — комплекс предупреждающих знаков, которые возникают незадолго до самой боли.
Самая частая аура при мигрени — зрительная, она возникает у 99% пациентов. Характерное описание такой ауры можно увидеть в книге Льюиса Кэррола «Алиса в Стране чудес», когда девочка то уменьшается, то увеличивается в размерах после того, как что-то съедает или выпивает.
Я теперь раздвигаюсь, словно подзорная труба. Прощайте, ноги. (В эту минуту она как раз взглянула на ноги и увидела, как стремительно они уносятся вниз. Ещё мгновение — и они скроются из виду.)
Этот эпизод из «Алисы в Стране чудес» точно описывает метаморфопсию при мигрени — синдром нарушения восприятия себя и окружающих предметов.
Симптомы ауры при мигрени:
- шум в ушах;
- головокружение;
- спутанность сознания;
- затруднённая речь: может казаться, будто у человека заплетается язык;
- нарушение обоняния;
- онемение губ, языка, пальцев рук;
- мушки в глазах.
Все признаки ауры проходят в среднем через 20 минут
Механизм мигренозной ауры связывают с так называемой мозговой бурей, или распространяющейся корковой депрессией. Волна деполяризации нейронов постепенно сменяется последовательно развивающимся продолжительным снижением активности нервных клеток и сопровождается комплексом изменений просвета кровеносных сосудов, мозгового кровотока и метаболизма. Так, порядок развития зрительных или сенсорных нарушений при мигренозной ауре напрямую зависит от местоположения и скорости распространения корковой депрессии.
Признаки и стадии головной боли при мигрени
Стадия головной боли при мигрени знакома многим. Она может длиться от 4 часов до 3 суток и характеризуется сильной пульсирующей односторонней головной болью. Человеку может казаться, что голова как будто раскалывается на части. Со временем боль может перейти на другую сторону или распространиться по всей голове.
Кроме боли, могут быть и другие симптомы:
- отёки;
- диарея или запор;
- головокружение;
- приливы жара или озноба;
- заложенность носа;
- тошнота и рвота;
- чувствительность к свету, звукам и запаху;
- бледность кожи лица, посинение губ (цианоз);
- апатия.
Так описывает головную боль женщина, давно страдающая мигренью:
Порой выходит держаться и я даже могу находиться в обществе. Хотя чаще всего я переживаю мигрень под одеялом в темноте. Во время приступа не могу говорить, звуки как будто раскалывают голову на части, а свет вонзается с болью в глаза. Иногда от боли начинается рвота.
Признаки постдромальной стадии мигрени
Возникают после интенсивной фазы головной боли и могут ощущаться как временное помутнение сознания, которое некоторые описывают как похмелье. Как правило, симптомы полностью проходят в течение суток.
Постдромальная стадия обычно продолжается день или два, но иногда может длиться до недели.
Редкие симптомы мигрени
Редкие симптомы обычно связаны с подтипами мигрени. Так, слабость в одной руке возникает при гемиплегической мигрени. Боль в животе — яркий признак абдоминальной.
Абдоминальная мигрень чаще встречается у детей. Кроме боли, может появиться тошнота и рвота
Раздвоение картинки, затуманенное зрение, блефароспазм — признаки офтальмоплегической (глазной) мигрени.
Симптомы мигрени у детей
Проявления мигрени у детей могут отличаться от таковых у взрослых.
Симптомы мигрени у детей:
- головокружение,
- чрезмерная сонливость,
- резкие перепады настроения,
- тошнота,
- боль в животе.
Если у ребёнка появились такие симптомы, следует обязательно обсудить их с лечащим врачом. Особенно если родители также страдают мигренью. Такая патология может сильно ухудшить качество жизни ребёнка. Облегчить симптомы и избежать новых помогает приём лекарств.
Как отличить мигрень от инсульта или других серьёзных патологий
Острая резкая боль с одной стороны головы может быть признаком инсульта, кровоизлияния в мозг или менингита. Это опасные для жизни состояния, которые требуют немедленной госпитализации. При таких патологиях головная боль не ослабевает спустя 10–20 минут, а только усиливается.
Срочно звонить в скорую следует, если появилась:
- нестерпимая головная боль, похожая на удар грома;
- температура выше 38 °С;
- неподвижность мышц шеи;
- двоение в глазах;
- спутанность сознания;
- судороги;
- онемение, резкая слабость или паралич рук или лица;
- невнятная речь.
Кроме того, как можно скорее обратиться к врачу нужно, если такая боль появилась после травмы или у человека старше 50 лет.
Осложнения мигрени
Основное осложнение мигрени — ухудшение качества жизни человека, потому что во время приступа он редко может вести привычную жизнь и вынужден оказаться в полной социальной изоляции. Кроме того, мигрень может привести к другим проблемам со здоровьем.
Возможные осложнения мигрени:
- мигренозный инфаркт мозга (инсульт) — сочетание одного или более симптомов мигрени с острым нарушением кровообращения головного мозга. Истинный мигренозный инфаркт мозга развивается на фоне типичного приступа мигрени с аурой, причём аура длится более часа;
- эпилептический припадок — судорожный приступ, который может возникнуть во время ауры или в течение часа после неё;
- персистирующая аура без инфаркта — один или несколько симптомов ауры, которые возникают у пациентов чаще одного раза в неделю даже без головной боли;
- синдром циклической рвоты — повторяющиеся приступы сильной тошноты и рвоты. Чаще встречается у детей и сопровождается бледностью кожи, апатией, вялостью;
- доброкачественное пароксизмальное головокружение — повторяющиеся кратковременные приступы головокружения, которые появляются внезапно и так же внезапно проходят.
Диагностика мигрени
У мигрени есть яркие признаки, которые позволяют отличить её от других видов головной боли. Однако поставить точный диагноз может только врач. Дело в том, что её симптомы могут быть сходны с признаками других сосудистых нарушений, некоторых инфекций и опухолей.
При мигрени можно оформить больничный лист, особенно при мигренозном статусе, когда приступ длится дольше 3 дней.
Когда при головной боли нужно обратиться к врачу
Если голова болит регулярно, например не реже раза в неделю, с визитом к врачу тянуть не следует. Однако на деле люди приходят на приём редко, многим проще выпить обезболивающее и дальше заниматься своими делами. Ситуация кардинально меняется, когда человек теряет контроль — например, если интенсивность боли нарастает, вместо одного раза в месяц голова начинает болеть через день или таблетки перестают помогать.
Любая боль — повод посетить врача. Однако есть так называемые красные флаги, при появлении которых нужно срочно обратиться к специалисту. Они могут быть маркерами вторичной головной боли. Такие симптомы и признаки объединены в симптомокомплекс SNOOP.
- S (systemic symptoms) — системные симптомы. Например, когда вместе с болью появляются температура, кашель или сыпь на теле;
- N (neurologic symptoms) — неврологические симптомы. Например, когда, кроме головной боли, беспокоит внезапное нарушение зрения, снижение тонуса мышц рук или ног;
- O (onset) — внезапное начало. То есть боль появилась резко и неожиданно, при этом её интенсивность быстро нарастает;
- O (older) — пожилой возраст. Если головная боль появляется у человека старше 55–60 лет;
- P (previous headache history) — история головных болей. Если изменился характер боли или её частота. Например, раньше голова болела с двух сторон, а теперь боль сфокусировалась в области виска и отдаёт в глаз, или болела раз в неделю, а стала через день.
Как понять, что это мигрень
Если головная боль похожа на мигрень — появляется внезапно, выражена сильно и как будто пульсирует, — следует обратиться к врачу-терапевту или неврологу. При этом необязательно ждать следующего приступа, особенно если их уже было не менее пяти.
Критерии мигрени (если соответствуют как минимум два, можно предположить мигрень):
- голова болит с одной стороны сильнее, чем с другой;
- боль пульсирует;
- боль сопровождается тошнотой или рвотой, свето- и звукобоязнью;
- боль средней интенсивности или сильная;
- болезненность усиливается при движении.
Врач проведёт осмотр, спросит о симптомах. Если он заподозрит мигрень, то, скорее всего, направит к профильному специалисту — врачу-неврологу или цефалгологу — и предложит пройти дополнительные обследования, например МРТ или КТ головного мозга, УЗИ сосудов шеи, электроэнцефалограмму.
Врач-цефалголог специализируется на диагностике и лечении различных видов головной боли.
Перед приёмом врача следует вести дневник головных болей, описывая время, локализацию, силу и продолжительность каждого приступа, дополнительные симптомы, принимаемые лекарства и их эффекты и предшествующие события. В интернете есть много шаблонов таких дневников — подойдёт любой.
Лабораторные методы диагностики
Для диагностики мигрени нет специальных лабораторных исследований. Однако врач может назначить клинический и биохимический анализ крови, чтобы оценить общее состояние здоровья, а также выявить воспалительный процесс в организме.
При подозрении на менингит проводится лабораторное исследование спинномозговой жидкости.
Инструментальные методы диагностики
Чтобы исключить инсульт, аневризму или опухоль, врачу могут потребоваться результаты визуализирующих исследований.
Компьютерная томография (КТ) головного мозга может выявить внутричерепные кровоизлияния, инсульт и опухоли. Магнитно-резонансная томография (МРТ) помогает диагностировать микроинсульты, нейроваскулярные конфликты, более мелкие опухоли, воспалительные очаги или признаки инфекционного поражения оболочек мозга.
Кроме того, с помощью КТ- и МР-ангиографии врач может выявить сосудистые аномалии, которые также могут стать причиной боли.
Лечение мигрени
Препарата, который может раз и навсегда вылечить от мигрени, не существует, поэтому её лечат симптоматически: используют лекарства, которые облегчают приступы. Между приступами применяют препараты, которые помогают избежать рецидивов.
Важно понять, что именно провоцирует приступ. У одних людей это может быть кофе, у других — табачный дым. Если человек знает свои провокаторы, ему проще избегать их, а риск повторных приступов снижается.
Медикаментозное лечение мигрени
Препараты для медикаментозной терапии мигрени назначают в зависимости от тяжести приступа и состояния пациента. Так, для купирования приступов лёгкой и средней степени тяжести используют безрецептурные нестероидные противовоспалительные препараты, обезболивающие и жаропонижающие средства.
Препараты выбора для купирования приступов мигрени по убыванию эффективности:
- ацетилсалициловая кислота,
- ибупрофен,
- напроксен,
- парацетамол,
- диклофенак,
- кетопрофен.
Если человек не может принимать препараты в виде таблеток, ему назначают внутримышечные или внутривенные инъекции лекарств.
Для купирования тяжёлых приступов мигрени и при неэффективности других препаратов используют триптаны — суматриптан, элетриптан и золмитриптан. Это препараты — агонисты серотониновых рецепторов, они не просто облегчают боль, а нарушают сам механизм развития мигрени.
Триптаны также выпускают в виде назальных спреев. Их преимущество — быстрое облегчение симптомов. Дело в том, что лекарственные вещества всасываются через слизистую оболочку носа быстрее, чем через желудок. Как правило, они начинают действовать уже через 15 минут после применения.
Назальные спреи от мигрени сужают кровеносные сосуды и таким образом быстро облегчают боль
Кроме того, врач может назначить другие симптоматические препараты, например средства от тошноты или диареи.
Безрецептурные обезболивающие нельзя принимать чаще 15 дней в месяц, триптаны — больше 10 дней. Иначе таблетки могут спровоцировать другой вид недомогания — головную боль, связанную с чрезмерным употреблением лекарств (абузусную).
Для профилактики мигреней специалист также может предложить пройти курс лечения антидепрессантами, препаратами от гипертонии, противосудорожными средствами. Они уменьшают сопутствующие симптомы депрессии, артериальной гипертензии или других патологий, которые либо уже имеются у пациента, либо развиваются в связи с частыми приступами мигрени. Некоторые из этих препаратов усиливают действие обезболивающих средств и триптанов, другие — обладают самостоятельной обезболивающей активностью.
Кроме того, для предупреждения приступов мигрени разработаны лекарства на основе моноклональных антител. Они мешают работать специфическому пептиду, количество которого повышается при мигрени (чем его больше, тем сильнее болит). Препарат вводят инъекционно один раз в месяц, курс обычно состоит из 6–12 уколов.
В особо тяжёлых случаях хронической мигрени или когда имеется значительный компонент головной боли напряжения, врач может рекомендовать инъекции ботулинического токсина. Ботулотоксин вводят в определённые участки на лбу, висках или шее. Препарат расслабляет мышцы и таким образом облегчает боль, однако не может избавить от приступов навсегда.
Инъекции ботокса для облегчения боли при мигрени делают один раз в 3 месяца
Немедикаментозные средства для лечения мигрени
Иногда людям с мигренью рекомендуют попробовать натуральные средства для избавления от боли.
Холодный компресс
Такие компрессы большинство людей используют интуитивно. Исследования показывают, что холод и правда может принести небольшое облегчение во время приступа мигрени. Кроме головы, холодный компресс можно приложить к сонной артерии на шее. Если сделать это в самом начале приступа, боль может уменьшиться на 30%.
Массаж
Регулярный общий массаж (как минимум раз в неделю) действительно помогает некоторым людям снизить интенсивность боли при мигрени и частоту приступов. Кроме того, массаж помогает снять мышечные зажимы и нормализовать за счёт этого сон. Это также положительно влияет на состояние пациентов, страдающих головной болью.
Иглоукалывание
Многие считают, что иглоукалывание может помочь предотвратить очередной приступ мигрени. Есть исследования, которые подтверждают эту информацию. Так, пациенты с мигренью, которые прошли 20 процедур иглоукалывания за месяц, реже испытывали головную боль в течение следующих 12 недель по сравнению с теми, кто не проходил такого лечения.
Врачи не запрещают людям с мигренью посещать сеансы иглоукалывания, однако это не означает, что акупунктура может полностью избавить человека от боли и заменить приём лекарств. Обычно иглоукалывание рекомендуют, чтобы усилить эффект медикаментозного лечения.
Жирные сорта рыбы
Употребление достаточного количества полезных ненасыщенных жиров, которые содержатся в рыбе семейства лососевых, скумбрии или сельди, может помочь предотвратить приступ мигрени. Например, диета, богатая жирной рыбой, но с ограниченным количеством растительных масел, снижает общее количество часов мигрени на 30–40%. Кроме того, такой рацион связывают с уменьшением тяжести головной боли и частоты приступов.
Считается, что всё дело в омега-3 жирных кислотах, которые обладают противовоспалительным действием и помогают уменьшить воспаление в головном мозге. Исследования, которые определят точную дозу омега-3 для профилактики мигрени, ещё проводятся.
Эфирные масла
Некоторые люди утверждают, что вдыхание определённых комбинаций эфирных масел помогает им справиться с приступами мигрени. Считается, что таким свойством обладает масло перечной мяты. Если его вдыхать в течение как минимум 15 минут, то интенсивность головной боли снижается примерно на 40%.
Также было доказано, что подобным эффектом обладает лавандовое масло.
Такие эфирные масла выпускают в виде стиков, которые легко нанести на запястье или виски.
Магний
Исследования показывают, что у людей, склонных к мигрени, в крови определяется низкий уровень магния. Чтобы исправить ситуацию и предотвратить мигрень, врач может рекомендовать дополнительный приём добавок с магнием.
Имбирь
Эта согревающая специя может помочь остановить мигрень. Есть исследования, подтверждающие пользу имбиря для пациентов: если они употребляли порошок имбиря в начале приступа, их мигрень была короче и менее болезненной, чем у людей, которые не использовали имбирь. Однако, чтобы сделать однозначный вывод о его пользе, нужны дополнительные исследования.
Яблочный уксус
Яблочный уксус помогает контролировать уровень глюкозы в крови и уменьшить частоту головных болей при мигрени, связанной с повышением сахара.
Однако у тех людей, у которых боль не связана с избытком сахара в крови, уксус сам по себе может спровоцировать мигрень, потому что содержит дубильные вещества, способные стимулировать выработку гормона серотонина — одного из её триггеров.
Безопасность натуральных средств для лечения мигрени не доказана, поэтому, перед тем как попробовать что-то из перечисленного, следует обязательно проконсультироваться с врачом.
Поведенческая терапия
У большинства людей приступы мигрени возникают из-за стресса или переутомления. Научиться справляться с переживаниями помогает врач-психотерапевт. Как правило, для этого используются методы когнитивно-поведенческой терапии.
В ходе консультаций специалист выявляет причины, которые провоцируют мигрень, и помогает выработать новые способы успокоиться и справиться со стрессом, чтобы минимизировать количество приступов или снизить интенсивность боли. Для этого используют техники релаксации и глубокого дыхания.
Как облегчить боль при мигрени в домашних условиях
Главное — постараться вообще не допустить приступа. Для этого нужно вычислить провокаторы мигрени и по возможности исключить их. Например, отказаться от алкоголя или выдержанных сыров, установить дома кондиционер, чтобы не допускать духоты.
Если приступ всё же случился, вот что может помочь:
- отдых в тишине и спокойствии;
- обезболивающее, которое выписал врач;
- перекус — из-за недостатка пищи в крови снижается уровень сахара, иногда именно это становится провокатором головной боли. Если съесть печенье или банан, есть шанс быстро нормализовать глюкозу в крови и избежать приступа мигрени;
- вода — обезвоживание тоже может спровоцировать мигрень;
- кофеин — чай и кофе способны облегчить боль при мигрени (только если она не вызвана кофеином) на ранних стадиях и усилить обезболивающее действие таблеток на основе парацетамола и ацетилсалициловой кислоты;
- холодный компресс — воздействие холода может немного смягчить боль;
- тёплый компресс или лёгкий массаж помогает снять мышечное напряжение, которое может усиливать головную боль;
- размеренное дыхание и медитация помогают успокоить перевозбуждённый мозг и расслабить мышцы тела.
Прогноз и профилактика мигрени
Мигрень — хроническое заболевание, которое может беспокоить человека с рождения. Однако так бывает редко. Чаще всего ею страдают люди 35–45 лет, с годами симптомы мигрени ослабевают.
Если у человека более 3–5 приступов мигрени в месяц или боль длится более 5 дней, врач может порекомендовать ежедневно принимать рецептурные препараты — бета-адреноблокаторы, антидепрессанты или противосудорожные средства, которые помогут сократить число приступов и их продолжительность. Иногда их нужно принимать непрерывно в течение нескольких лет.
Для профилактики новых приступов специалисты предлагают избегать провокаторов мигрени, высыпаться, а также нормализовать артериальное давление, вес, избавиться от апноэ — расстройства, при котором во время сна у человека неоднократно останавливается дыхание.
Наиболее распространённые провокаторы мигрени, которых следует избегать:
- хронический стресс;
- обезвоживание;
- запахи духов, цветов, чистящих средств, краски;
- сигаретный дым;
- сон меньше 7 или более 10 часов в сутки;
- частое употребление или передозировка безрецептурных обезболивающих лекарств;
- глутамат натрия, который добавляют в консервы, фастфуд;
- нитраты, которые обычно содержатся в колбасах, вяленом мясе, хот-догах и беконе;
- заменитель сахара аспартам;
- тирамин, который содержится в маринованных продуктах и выдержанных сырах;
- соевые продукты, алкоголь и пищевые красители;
- яркий свет;
- кофеин.
Кроме того, врач может рекомендовать изменить образ жизни: добавить регулярную физическую активность и ежедневные прогулки на свежем воздухе.
Источники
- Мигрень : клинические рекомендации / Всероссийское общество неврологов, Российское общество по изучению головной боли. 2021.
- Головная боль напряжения : клинические рекомендации / Всероссийское общество неврологов (ВОН), Российское общество по изучению головной боли (РОИГБ). 2021.