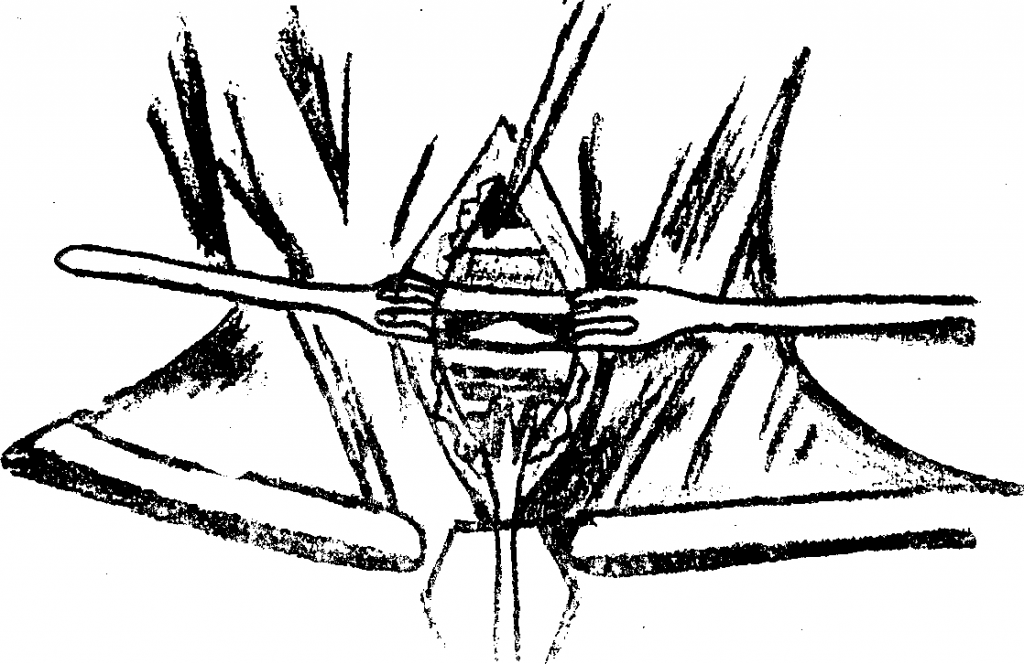
Осложнения трахеостомии бывают ранними и поздними. К ранним осложнениям относятся ранение задней стенки трахеи, повреждение крупных кровеносных сосудов шеи, ранение пищевода, ранний вывих трахеостомической трубки, пневмоторакс. Эти осложнения возникают из-за нарушений техники операции во время ее выполнения или непостредственно после ее завершения. Ранение задней стенки трахеи и пищевода возможны при несоблюдении техники трахеостомии.
Основное правило трахеостомии
«Раздвигать ткани тупым путем, строго контролируя положение средней линии шеи».
Пренебрежение этим правилом приводит к травмировнию тканей острым инструментом или смещению в сторону от трахеи при выполнении доступа к ней.
Ранний вывих трахеостомической трубки – нечастое, но опасное осложнение. Трубка может вывихиваться из трахеостомического отверстия в любое время. Однако если это происходит позже 5 дней после операции, то при своевременной диагностике не составляет большого труда аккуратно вправить ее через сформировавшийся трахестомический канал. А вот ранний вывих чреват тем, что при непреднамеренном удалении трубки ткани, разделенные тупым путем смыкаются. В связи с этим легко вправить трубку не удается. На основании собственного негативного опыта мы настоятельно рекомендуем и не делать этого. Попытка вправления трубки через свежую операционную рану приводит к тому, что чаще всего она попадает в паратрахеальные ткани, формируя ложные ходы и вызывая развитие последующего паратрахеита. Попытка проведения ИВЛ в этих условиях может вызывать развитие пневмоторакса из-за проникновения вдуваемого воздуха через межфасциальные промежутки шеи. На выяснение того, правильно ли заведена трубка в трахею или она находится паратрахеально, теряется время, в течение которого пациент подвергается действию гипоксии. В силу этого в такой ситуации следует рекомендовать обязательную временную реинтубацию трахеи, тщательное повторное разведение тканей шеи тупым путем (фактически повторение доступа при трахеостомии) и введение трахеостомической трубки под визуальным контролем. По нашему опыту, возникающий в данном случае пневмоторакс чаще всего не является напряженным, возникает иногда через 24-36 часов после трахеостомии, коллабирует не более 1/4 легкого и не рецидивирует после дренирования плевральной полости.
Для профилактики раннего вывиха трубки нужно обеспечить ее хорошую фиксацию. Наш анализ причин подобных ситуаций показывает, что это осложнение обычно возникает у гиперстеников с короткой и толстой шеей, длинник трахеи у которых проходит не только в направлении сверху вниз, но и несколько спереди назад. Очень важно учесть, что даже плотно натянутые завязки трахестомической трубки через 2-3 часа после операции ослабляются, так как всасывается новокаин, использовавшийся для гидропрепаровки тканей, и объем шеи уменьшается. Кроме того, растягивается ткань, из которой сделаны завязки. От такой мелочи, как более тугое затягивание завязок трубки через 2-3 часа после операции, зависит возникновение вывиха трубки. Ряд отоларингологов рекомендует предупреждать это осложнение путем подшивания крылышек трубки к шее. Другие используют подшивание слизистой трахеи к коже с формированием трахеостомического канала сразу после операции. Мы не согласны с этими предложениями, так как они, вероятно, полезны для отоларингологии, когда в трахее нет воспалительных изменений. Однако наш опыт показывает, что подобные манипуляции, выполняемые у реанимационных больных, неизбежно ведут к возникновению паратрахеита.
Редко причиной пневмоторакса после выполнения трахестомии является ранение купола плевры. Такой пневмоторакс носит характер напряженного и требует экстренного дренирования. Для диагностики подобного осложнения обязательно выполнение динамической рентгенография грудной клетки.
Иногда при выполнении трахеостомии возникают сложности с введением трахеостомической трубки в сформированное во время операции отверстие в трахее. Особенно часто это наблюдается также у пациентов гиперстенического телосложения. Настойчивые попытки введения трубки могут повреждать трахею и затягивать период отсутствия респираторной поддержки. В такой ситуации можно рекомендовать использовать следующий технический прием. Нужно подтянуть трахею кверху за край трахестомического отверстия, пользуясь острым однозубым крючком.
К поздним осложнениям трахеостомии относят поздний вывих трахеостомической трубки, паратрахеит, стенозы трахеи, трахеопищеводные свищи, пролежни крупных сосудов. Поздний вывих трубки опасен только при его несвоевременной диагностике. Профилактика его такая же, как и непреднамеренной экстубации трахеи.
Паратрахеит может вызывать значительную гнойную интоксикацию. При поздней диагностике не исключено возникновение флегмоны шеи и даже медиастинита. Кроме того, паратрахеит является серьезным фактором риска рубцовой деформации трахеи и последующего посттрахеостомического стеноза. Лечение паратрахеита сводится к разведению краев трахестомической раны и дренированию всех гнойных затеков с использованием гипертонических растворов и мазей. Профилактика паратрахеита заключается в свободном наложении швов на трахестомическую рану, а также в тщательном удаление из нее крови.
Пренебрежение к правильной технике проведения трахеостомии, а также к реанимационным «мелочам» ведет к формированию посттрахеостомических стенозов и трахеопищеводных свищей, аррозированию крупных артериальных сосудов с профузными артериальными кровотечениями, как правило, со смертельным исходом. К «мелочам», от которых зависит профилактика данных осложнений, относятся соблюдение манжеточного режима, периодическое изменение положения трубки в трахее путем подкладывания разного количества салфеток под ее крылышки, нетравматичное введение и выведение трубки при уходе за трахеостомой, использование мягкого желудочного зонда с его удалением на ночь.
Трахеопищеводный свищ приводит к забрасыванию содержимого желудка в трахею, развитию гнойно-воспалительных изменений в легких, часто с элементами абсцедирования. Приходится переводить больного на полное парентеральное питание, что связано с дальнейшим увеличением вероятности ГСО.
Отмена энтерального введения пищи увеличивает опасность эрозий желудка и 12-перстной кишки с последующим развитием кровотечений. Оперативное закрытие свища в этих условиях, как правило, неэффективно, так как отмечается несостоятельность швов. Приходится проводить гастростомию с обязательной фундопластикой для предупреждения заброса желудочного содержимого в пищевод и далее в трахею. Если свищ большой, то он может распространяться вдоль стенки трахеи и в ряде случаев заканчиваться смертельным артериальным кровотечением из безымянной артерии или аорты. В связи с этим легче предупредить развитие указанного осложнения, чем потом его лечить.
Посттрахеостомический стеноз, как и постинтубационный, возникает из-за травмирования слизистой трахеи во время введения трахеостомической и интубационной трубок. Предупреждение этого осложнения возможно при хорошей технике интубации и трахеостомии. Большое значение имеет соблюдение манжеточного режима. Кроме того, важно вовремя диагностировать и начать лечение посттрахеостомического стеноза трахеи. При выявлении при трахеоскопии деформации трахеи с появлением грыжевидного выпячивания, деканюляция задерживается. В течение 5-7 дней проводят ингаляции с натрия бикарбонатом, гидрокортизоном и аппликации на переднюю поверхность шеи любой кортикостероидной мази, а также мазей и гелей с нестероидными противовоспалительными средствами (например, вольтареном). Каждые три дня с помощью бронхоскопа оценивают динамику изменений стенок трахеи. Принципиально важным является сохранение в трахее трахеостомической трубки. Купирование воспаления и сохранение стабильного просвета трахеи на протяжении 2-3 дней позволяет деканюлировать больного, значительно уменьшив вероятность развития посттрахеостомического стеноза.
Если же этого стеноза все же не удается избежать, приходится проводить трахеостомию ниже места стеноза, что технически непросто, особенно после уже проводившейся ранее трахеостомии.
Выявление постинтубационного стеноза практически невозможно при наличии интубационной трубки. Подозрение на его развитие возникает после экстубации в связи с появлением стридорозного дыхания. Если такое дыхание быстро проходит, то его причиной скорее всего являлся не стеноз, а отек трахеи. Если стридор нарастает, а особенно повторяется после повторной интубации и экстубации, то вероятнее всего причиной его является стеноз. Таким больным показана трахеостомия и последующая хирургическая пластика трахеи. Нужно подумать о возможности постинтубационного стеноза при проведении подготовки больного к деканюляции. В этом случае стеноз легко диагностировать при осмотре гортани через фибробронхоскоп. При наличии стеноза больного деканюлировать нельзя до проведения хирургического лечения стенотического сужения.
Введение
В настоящее время пункционно-дилятационая трахеостомия (ПДТ) завоёвывает всё большее признание в мире и в ряде клиник вытесняет открытую хирургическую трахеостомию [7, 15]. В НИИ нейрохирургии им НН Бурденко внедрение ПДТ началось в 1998г. и к 2000г. хирургическая трахеостомия выполнялась только у пациентов младше 16 лет и у пациентов с короткой шеей или иными анатомическими особенностями затрудняющими чрезкожную пункцию трахеи.
Наибольшее распространение в мире получила очень удобная и технологичная методика ПДТ, созданная на основе урологического набора расширителей, которая была предложена доктором Сигли (Ciaglia) в 1985г. [5].
Наряду с классической методикой Сигли широко используется разработанная в 1999г на её основе модификация, когда формирование трахеостомы выполняется с помощью конического бужа вводимого по проводнику [4] В основе обеих методик лежит пункция трахеи иглой, заведение проводника-струны в трахею и формирование трахеостомы с помощью набора бужей вводимых в отверстие по проводнику.
Методика Григза (Griggs) разработана в 1990 году, отличается от методики Сигли тем, что формирование трахеостомы осуществляется с помощью зажима Ховарда-Келли вводимого в трахею по проводнику. [8] Зажим Ховарда-Келли – это изогнутый кровоостанавливающий зажим с внутренним желобком, позволяющим ему скользить по струне-проводнику. В настоящее время методика Григза успешно конкурирует с методикой Сигли.
Все эти методики ПДТ в описании авторов предполагают стандартную укладку пациента с валиком под плечами. Трахеостомия выполняется у интубированного пациента на ИВЛ. После выведения интубационной трубки выше зоны трахеостомии делается небольшой кожный разрез и тупое разведение тканей перед трахеей. После этого пунктируют трахею.
Во втором номере журнала Анестезиология и Реаниматология за 2008г. коллектив авторов отделения реанимации НИИ нейрохирургии им НН Бурденко опубликовал статью «Интраоперационные и ранние осложнения пункционно-дилятационной трахеостомии у нейрохирургических больных». В этой статье были проанализированы осложнения пункционно-дилятационных трахеостомий у 479 взрослых пациентов выполненных в институте за 5 лет, 2002-2006 годы[2]. В 2007 и 2008 годах в институте было выполнено ещё 235 пункционно-дилятационных трахеостомий, и в данной публикации мы представляем анализ осложнений ПДТ выполненных в НИИ нейрохирургии за последние 7 лет.
Материалы и методы
Исследование проведено в отделении реанимации НИИ нейрохирургии им. академика Н.Н. Бурденко. Проведен ретроспективный анализ осложнений ПДТ за период 2002-2009г.г. В исследование включены все пациенты старше 16 лет, которым была выполнена ПДТ в отделении реанимации, что составило 714 операций.Все больные были интубированы до начала операции. ИВЛ осуществлялась респираторами Puritan-Benett 7200, в режиме CMV. Операции выполнялись в условиях тотальной внутривенной анестезии.
Особенности методики ПДТОпираясь на анализ опыта внедрения ПДТ в нашем отделении (2000-2002 г.) когда были выполнены первые 152 ПДТ у взрослых пациентов, мы модифицировали методику операции следующим образом:
1. Пробная пункция трахеи всегда выполняется тонкой иглой через кожу вслед за обработкой антисептиком хирургического поля.
2. Затем выполняется пункция трахеи иглой с канюлей 14G.
3. По установленной канюле в просвет трахеи проводится металлический J-образный проводник-струна.
4. Только после проведения проводника-струны выполняется инфильтрация тканей передней поверхности шеи новокаином в области будущего кожного разреза.
5. После инфильтрации, скальпелем рассекается только кожа и величина разреза не превышает внешний диаметр трахеостомической трубки более чем на 2-3мм.
6. Затем с помощью малого, короткого бужа осуществляется первый этап формирования трахеостомы.
7. Раздвижение мягких тканей шеи до трахеи выполняется деликатно с помощью зажима Ховарда-Келли или изогнутого кровоостанавливающего зажима.
8. После этого с помощью изогнутого конического бужа «Ultraperc» (Portex) или «Blue Rhino» (COOK) или зажима Ховарда-Келли (Portex) по металлическому проводнику-струне окончательно формируется отверстие в передней стенке трахеи и устанавливается трахеостомическая трубка.
Главным отличием нашей модификации является то, что пункция трахеи и заведение проводника-струны выполняется до разреза кожи, а кожный разрез делается после инфильтрации тканей 0,5% раствором новокаина (до 20 мл).Во всех сложных случаях (короткая, толстая шея, положение без валика под плечами или иное нарушение анатомических ориентиров) на этапе пункции трахеи выполняется фиброскопический контроль.
Фиборскопический контроль у пациента на ИВЛДля выполнения фиброскопии у пациента на ИВЛ использовались коннекторы фирм «Portex» и «Intersurgical» с эластичной мембраной, — в результате сохранялась герметичность дыхателиного контура и возможность управлять параметрами ИВЛ. Для ФБС использовали бронхоскопы (STORZ 11001BN1, Pentax FB-15B5, Olympus P-20) с наружным диаметром 5,5 и 6 мм. и возможностью аспирации и введения лекарств через инструментальный канал. Интубационную трубку выдвигали вверх на 0,5 – 2 см. выше предполагаемого места пункции. Место пункции определяли пальпаторно с использованием трансиллюминации (световое пятно бронхоскопа, видимое через ткани). В связи с возникновением дополнительного сопротивления потоку воздуха в момент проведения бронхоскопии, корректировались параметры ИВЛ: увеличивалась частота дыхания, уменьшался дыхательный объем, вентиляция осуществлялась 100% кислородом. Всего с фиброскопическим контролем выполнено236 ПДТ. Видеофиброскопия была выполнена при 106 операциях с использованием видеостойки фирмы «STORZ».
Анализ осложнений трахеостомииВсе осложнения мы разделили на интраоперационные, ранние и поздниеДля удобства читателя мы представили в форме таблиц структуру и процент осложнений за периоды 2002-2007г , 2007-2009г и 2002-2009г
Таблица 1.Осложнения в ходе операции.
| Анализируемый период | 2002-2007г | 2007-2009г | 2002-2009г | |||
| Осложнение | n=479 | % | n=235 | % | n=714 | % |
| Без осложнений | 370 | 77 | 0 | 0 | 591 | 83 |
| Экстубация | 2 | 0,4 | 0 | 0 | 2 | 0,3 |
| Кровотечения (малые) | 21 | 4.4 | 7 | 3,0 | 28 | 4,0 |
| Кровотечения (средние) | 4 | 0,8 | 0 | 0 | 4 | 0,6 |
| Сложности пункции трахеи | 18 | 3,8 | 3 | 1,2 | 21 | 2,9 |
| Сложности при формировании стомы | 6 | 1,3 | 0 | 0 | 6 | 0,8 |
| Паратрахеальная установка трахеостомической трубки | 3 | 0,6 | 0 | 0 | 3 | 0,4 |
| Артериальная гипотензия | 23 | 4.8 | 4 | 1,7 | 27 | 3,7 |
| Артериальная гипертензия | 6 | 1,3 | 0 | 0 | 6 | 0,8 |
| Нарушение вентиляции | 8 | 1.6 | 0 | 0 | 8 | 1,1 |
| Гиперкапния при бронхоскопии | 6 | 1.3 | 0 | 0 | 6 | 0,8 |
| Повышение ВЧД(в ходе операции) | 12 | 2.5 | 0 | 0 | 12 | 1,6 |
| Всего | 109 | 23 | 14 | 5,9 | 123 | 17,2 |
Примечание: При оценке выраженности кровотечения использована следующая классификация: малая кровопотеря 25 – 100 мл, средняя кровопотеря 100 – 250 мл, большая кровопотеря более 250 мл или потребовавшая хирургической остановки [6]Мы отмечаем, что общее количество интраоперационных осложнений в течение последних двух лет анализируемого периода снизилось с 23 до 17 процентов.
Таблица 2. Осложнения, зарегистрированные в течение 24 часов после операции.
| Анализируемый период | 2002-2007г | 2007-2009г | 2002-2009г | |||
| Осложнение | n=479 | % | n=235 | % | n=714 | % |
| Без осложнений | 456 | 95 | 0 | 0 | 685 | 96 |
| Подкожная эмфизема в области шеи | 5 | 1 | 0 | 0 | 5 | 0,7 |
| Пневмоторакс | 2 | 0,4 | 0 | 0 | 2 | 0,2 |
| Инфекция раны | 1 | 0,2 | 1 | 0,5 | 2 | 0,2 |
| Деканюляция* | 3 | 0,6 | 0 | 3 | 0,4 | |
| Кровотечение малые | 6 | 1,2 | 3 | 1,2 | 9 | 1,1 |
| Кровотечение средние | 2 | 0,4 | 0 | 0 | 2 | 0,2 |
| Нарушение вентиляции | 4 | 0,8 | 0 | 0 | 4 | 0,6 |
| Всего | 23 | 5 | 4 | 1,7 | 27 | 4,8 |
Примечание: Один эпизод деканюляции произошел на 3-и сутки после операции.
Общее количество ранних послеоперационных осложнений в течение последних двух лет анализируемого периода снизилось с 5 до 4 процентов.
Общая структура интраоперационных и ранних осложнений существенно не изменилась.
Поздние осложнения трахеостомии, с которыми нам пришлось столкнуться, это стенозы трахеи и гортани, трахеопищеводные свищи и артериальные кровотечения из брахеоцефального ствола. В анализируемом материале эти осложнения возникали при канюленосительстве три и более месяцев. С 1998г. до конца 2005г. было выявлено 20 стенозов трахеи или гортани, 6 трахеопищеводных свищей и 4 артериальные кровотечения из брахеоцефального ствола вследствие формирования пролежня и трахеоартериальной фистулы. Во всех случаях кровотечений из трахеоартериальной фистулы пациенты погибли. Важно отметить, что в течение последних трёх лет (2006-2008г.г.) этих поздних осложнений трахеостомии не было.
Обсуждение
Экстубация при выполнении ПДТ у релаксированного пациента может приводить к нарушению вентиляции, гипоксемии, гиперкапнии, аспираци, остановке сердечной деятельности. Идеальное решение проблемы – экстренная реинтубация. Способом профилактики этого осложнения является строгое соблюдение стандартной последовательности действий: выдвижение интубационной трубки следует выполнять только после седации, релаксации и, укладывания пациента на валик. Выдвижение интубационной трубки под бронхоскопическим контролем, позволяет ввести трубку обратно в трахею по бронхоскопу, как по проводнику. Обязательным условием при подготовке к операции является готовность к экстренной реинтубации.
Кровотечение
По данным литературы кровотечения занимают первое место среди осложнений ПДТ. Однако, частота и выраженность кровотечений варьируют в разных исследованиях от 2 до 30 %. Наибольшее количество кровотечений зарегистрировано в ранних анализах осложнений ПДТи в исследованиях осложнений типичных при освоении методики [3, 9, 11]. По объему кровотечений единой классификации нет. Мы воспользовались классификацией предложенной Dulguerov P в 1999 году [6]. В наших наблюдениях малая кровопотеря составила 4,0%, средняя 0,6%, случаев. По мере накопления опыта и использования модификации ПДТ, описанной в данной статье, в последние годы в нашем отделении значительно снизилось количество кровотечений. Два кровотечения большого объема потребовавших перехода на открытую хирургическую трахеостомию были зарегистрированы в период освоения методики в 2000 – 2002 годах. В обоих случаях не проводилась инфильтрация тканей передней поверхности шеи новокаином в области будущего кожного разреза.
Переход с ПДТ на стандартную хирургическую трахеостомию является необходимым, когда интраоперационные осложнения (кровотечение или невозможность пунктировать трахею) не позволяют выполнить ПДТ. Поскольку для ПДТ интубационная трубка находится в положении «манжетка над голосовыми складками», для стандартной хирургической трахеостомии следует продвинуть трубку в положение «нижний срез трубки над бифуркацией трахеи», чтобы избежать попадания крови в дыхательные пути пациента.
В анализируемый период во всех сложных случаях на этапе пункции трахеи выполнялся фиброскопический контроль.
Отдельной проблемой является кровотечения, развивающиеся в течение 24 часов после ПДТ. По нашим данным, частота развития этого осложнения составила 1,3%. Для остановки кровотечения у двоих больных было достаточно пальцевого прижатия на 10 минут и более тугой фиксации трахеостомической трубки с подкладыванием дополнительных салфеток. В четырех наблюдениях кровотечение было остановлено обкалыванием трахеостомической раны раствором новокаина с адреналином, у двух больных потребовалось тампонада трахеостомической раны марлевой салфеткой смоченной 0,2% раствором перекиси водорода.
Сложности пункции трахеи
Одним из наиболее распространенных осложнений является сложности при первой пункции трахеи. Непопадание в просвет трахеи иглой, осложнением не является. Однако при повторных пункциях значительно повышается риск кровотечений, происходит изменение анатомических ориентиров за счет гематомы, удлиняется время операции. По нашим данным, сложности были отмечены в 18 операциях. В 11 случаях сложности отмечались у врачей в процессе освоения ПДТ. У 7 больных сложности были обусловлены анатомическими особенностями. Эффект трансиллюминации и визуальный контроль при фиброскопии значительно облегчают ситуацию. А пробная пункция тонкой иглой позволяет с минимальным риском определить место операции.
Сложности при формировании стомы
Сложности при формировании стомы в шести наблюдениях возникали у пациентов с изменениями взаимоотношений анатомических структур шеи. У одного пациента была рубцовая деформация после глубокого ожога передней поверхности шеи у второго после струмэктомии, у двух пациентов было сочетание короткой шеи и значительного ожирения и у двоих крупных мужчин гиперстенического телосложения были очень твердые, плотные хрящевые кольца трахеи с узкими межкольцевыми промежутками. Во всех этих наблюдениях ПДТ была успешно выполнена с использованием фиброскопического контроля.
Паратрахеальная установка трахеостомической трубки
Паратрахеальная установка трахеостомической трубки, – опасное осложнение может привести к пневмотораксу, пневмомедиастениуму, и как исход смерти больного. Причиной данного осложнения являются: нарушение методики операции, несоблюдение стандартного положения инструментов при операции, Z образный изгиб проводника. В анализируемый период это осложнение отмечено дважды. В одном случае попытка проведения ИВЛ через трахеостомическую трубку установленную паратрахеально была причиной пневмоторакса. Это осложнение было диагностировано в течение минуты по увеличению сопротивления аппаратному вдоху и снижению сатурации крови по данным пульсоксиметрии. Была возобновлена ИВЛ через интубационную трубку. Повторена пункция трахеи иглой с канюлей 14G. Вновь по установленной канюле в просвет трахеи проведен металлический J-образный проводник-струна. С помощью большого изогнутого конического бужа «Ultraperc» (Portex) была вновь сформирована трахеостома и установлена трахеостомическая трубка. После завершения ПДТ пневмотораксдренирован и разрешен. Во втором наблюдении предположение, что трахеостомическая трубка установлена паратрахеально было сделано до перехода на ИВЛ через трахеостому, так как во время аппаратного вдоха через интубационную трубку не было поступления воздуха через трахеостомическую трубку.
Использована описанная выше тактика исправления ошибки.
Поскольку существует возможность такого осложнения, мы не рекомендуем удалять интубационную трубку, до подтверждения адекватной вентиляции через трахеостомическую трубку и её надежной фиксации. На всех этапах операции следует во время аппаратного вдоха контролировать поступление дыхательной смеси через пункционную иглу или формируемую стому. Во всех сложных случаях следует использовать бронхоскопический контроль.
Артериальная гипотензия
27 зарегистрированных эпизода снижения АД, отмечалась только на этапе вводного наркоза и были обусловлены относительной гиповолемией. Во всех случаях стабилизация АД достигнута за счет инфузионной терапии. Очевидно, что у пациента с различными вариантами недостаточности кровообращения мозга, вазоспазмом, отеком мозга длительная и глубокая артериальная гипотензия закономерно приводит к вторичным ишемическим повреждениям мозга. В наших наблюдениях длительность эпизодов снижения АД не превышала 7 минут, а снижение АД было не более чем на 30 мм рт. ст. от исходного уровня. Ни в одном из наблюдений не отмечено нарастания неврологического дефицита после ПДТ.
Артериальная гипертензия
Повышение АД отмечалось в 6 наблюдениях при недостаточной глубине наркоза в ходе операции и неэффективном обезболивании после операции. Во всех случаях стабилизация АД была достигнута углублением анестезии. Длительность эпизодов артериальной гипертензии не превышала 4 минут, а максимальный уровень систолического АД составил 200мм рт. ст. Ни в одном из наблюдений не отмечено нарастания неврологического дефицита после ПДТ. Артериальная гипертензия наиболее опасна для больных с неклипированными аневризмами сосудов головного мозга и богато васкуляризировнными опухолями головного мозга. Следует не допускать развития артериальной гипертензии для минимизации риска разрыва аневризмы или кровоизлияния в ткань опухоли. Эту задачу решает анестезиолог, при необходимости углубляя седацию и аналгезию.
Нарушение вентиляции во время ПДТ
Всего отмечено 8 эпизодов. В двух наблюдениях причиной был пневмоторакс, при паратрахеальной установке трахеостомической трубки и при повреждении слизистой оболочки трахеи во время интубации. В остальных 6 наблюдениях нарушения вентиляции были связаны со вскрытием трахеи на этапах формирования стомы, эти нарушения были легко исправлены временным увеличением дыхательного объема и закрытием отверстия в трахее в перерывах между манипуляциями. Говоря о нарушениях вентиляции легких, прежде всего, необходимо отметить опасность гиповентиляции приводящей к гипоксемии и соответственно, гипоксии мозга. Также при гиповентиляции развивается гиперкарбия, усугубляющая внутричерепную гипертензию. Следует помнить, что и гипервентиляция приводящая к снижению уровня CO2 в крови вызывает спазм мозговых сосудов, и в ряде случаев, существенно влияет на кровоснабжение поврежденного мозга.
Гиперкапния при бронхоскопии
Проведение бронхоскопии может приводить к нарушению показателей вентиляции и газового состава крови, что отмечено в ряде работ при выполнении ПДТ с бронхоскопическим контролем. По данным исследователей не было зарегистрировано эпизодов гипоксемии, отмечалось только повышение уровня РаCО2 [3, 10, 12]. В нашей работе нарушение вентиляции при бронхоскопии, отмечено у 0,8% пациентов. При этом отмечалось повышение сопротивления дыхательных путей и снижение дыхательного объема. Значимых нарушений показателей газов крови выявлено не было. Зафиксировано умеренное повышение EtCO2 до 50-55 мм.рт.ст. При анализе данного осложнения установлено, выраженность дыхательных нарушений определяется: соотношением диаметра бронхоскопа к диаметру интубационой трубки и длительностью бронхоскопии. Соответственно протокол бронхоскопии был изменён: использован бронхоскоп меньшего диаметра, сокращена длительность бронхоскопии, выполнялась коррекция параметров вентиляции перед проведением бронхоскопии. Это позволило в дальнейшем выполнять процедуру без нарушений параметров вентиляции и газового состава крови. [1].
Внутричерепная гипертензияВ остром периоде тяжелой черепно-мозговой травмы развитие внутричерепной гипертензии приводит к нарушению перфузии мозга и существенно ухудшает прогноз. В комплекс мер позволяющих снизить внутричерепное давление входит положение больного на спине без подушки с головным концом кровати, поднятым на 30°, для обеспечения лучшего оттока по системе яремных вен. Стандартная укладка пациента для выполнения трахеостомии предполагает наличие валика под плечами для выведения шеи и горизонтальное положение тела. Поэтому, обычно, принимается решение о переносе трахеостомии на более поздние сроки (до стабилизации состояния пациента). У больных с синдромом внутричерепной гипертензии, выполнение трахеостомии не рекомендуется в связи высоким риском нарастания ВЧД при колебаниях АД, изменении положения и изменением параметров вентиляции [10, 13]. При проведении нашего исследования ПДТ у больных с мониторингом ВЧД выполнялась при клинической необходимости после стабилизации ВЧД.
В тех случаях, когда при опускании головного конца кровати до горизонтального уровня регистрировался подъём ВЧД, ПДТ выполнялась без валика под плечами и головным концом кровати, поднятым на 30°. Нетипичная укладка пациента потребовала выполнения ПДТ с видеофиброскопическим контролем. Чтобы избежать нарушений вентиляции (гиперкапнии), длительность фиброскопии была максимально сокращена и использовалась только в момент пункции трахеи и заведения металлического J-образного проводника-струны. Видеофиброскопический контроль позволяет врачу, выполняющему пункцию трахеи действовать самостоятельно (нет необходимости в инструкциях бронхоскописта), что сокращает время манипуляций [1]. В нашем исследовании отмечено 12 эпизодов подъёма ВЧД длительностью не более 2х минут с быстрым возвратом к исходному уровню.
Подкожная эмфизема в области шеи
Подкожная эмфизема выявлена в 5 наблюдениях. Может развиться при попадании дыхательной смеси под кожу при ещё несформированной стоме или как следствие повреждения слизистой оболочки трахеи при повторных пункциях иглой. Если герметизирующая манжетка находится ниже, дефекта слизистой оболочки эмфизема регрессирует самостоятельно. Подкожная эмфизема может сочетаться с пневмотораксом, поэтому необходима рентгенография грудной клетки.
Пневмоторакс
Был выявлен в двух наблюдениях, при паратрахеальной установке трахеостомической трубки и у пациента с повреждением слизистой оболочки трахеи во время интубации. В обоих случаях пневмоторакс был выявлен клинически во время операции. Срочная рентгенография грудной клетки подтвердила диагноз. Для разрешения пневмоторакса осуществлялось дренирование плевральной полости с активной аспирацией обоих случаях.
Деканюляция
У двух пациентов деканюляция произошла в течение 24 часов и у одного на третьи сутки после ПДТ. В двух наблюдениях причиной деканюляции был поворот больного в сочетании с недостаточно надежной фиксацией трахеостомической трубки. У третьего пациента деканюляция произошла на фоне двигательного возбуждения. У этих больных была экстренно выполнена оротрахеальная интубация трахеи и коррекция дыхательных нарушений на фоне ИВЛ. Установка трахеостомической трубки по имеющемуся ходу выполнялась, под бронхоскопическим контролем. Формирование стомы после ПДТ занимает 5 – 7 суток. До формирования стомы установить трубку без проводника практически невозможно. Поэтому для экстренного обеспечения проходимости дыхательных путей, при случайной деканюляции в течение 5 суток после ПДТ, следует сначала выполнять трансларингеальную интубацию с последующим восстановлением трахеостомы.
Нарушение вентиляции после ПДТ
Нарушения вентиляции отмечались в двух наблюдения в течение 24 часов после ПДТ при деканюляции пациента и в двух наблюдения до разрешения пневмоторакса.
Инфекция раны в ранний период зарегистрирована в двух случаях 0.2 %, данное осложнение характерно для более отсроченного периода. Следует помнить, что трахеостомическая рана является первично инфицированной и требует особой тактики ведения [14]. В наших условиях хороший эффект, получен при использовании мази на основе поливидон-йода.
Анализируя интраоперационные и ранние осложнения мы установили, что в последние два года (2007 и 2008г.г.) удалось избежать таких осложнений как: экстубация во время ПДТ, паратрахеальная установка трахеостомической трубки, артериальная гипертензия нарушение вентиляции, повышение ВЧД (в ходе операции), подкожная эмфизема в области шеи, пневмоторакс, незапланированная деканюляция, нарушение вентиляции.
Поздние осложнения трахеостомии
Основной причиной таких поздних осложнений как: стенозы трахеи, трахеопищеводные свищи и артериальные кровотечения из брахеоцефального ствола являются погрешности ухода за пациентами, нуждающимися в использовании трахеостомических трубок с герметизирующими манжетками. Это преимущественно пациенты с нейрогенными нарушениями глотания. Герметизирующая манжетка защищает пациента от аспирации, но при этом создаёт две проблемы. Первая проблема – это постоянное давление манжеты на ткани трахеи и угроза формирования пролежней. Протокол поддержания безопасного давления в манжете с использованием специальных манометров, к сожалению, не всегда соблюдается, особенно в условиях нехватки медсестер. Следует иметь в виду, что для формирования пролежня слизистой трахеи у пациента с нарушенной иннервацией и трофикой может быть достаточно нескольких часов избыточного давления. Эффективным путём решения этой проблемы было создание трахеостомических трубок с манжетками низкого давления и особо мягкими манжетками («Portex Soft Seal»). Вторая проблема – это скопление содержимого ротоглотки в гортани и верхнем отделе трахеи (над герметизирующей манжеткой). Использование трахеостомических трубок со специальным каналом для санации надманжеточного пространства позволяет эвакуировать секрет из верхних отделов трахеи, безопасно промывать это пространство и, при необходимости вводить лекарства для местного воздействия на слизистую гортани и трахеи. Более того, при подаче потока воздуха или кислорода через этот канал, создаётся возможность речевого контакта даже у пациента находящегося на ИВЛ через трахеостомическую трубку.
В течение последних трех лет (2006, 2007 и 2008г.г.) анализируемого периода не было таких поздних осложнений как стенозы трахеи и гортани, трахеопищеводные свищи и артериальные кровотечения из брахеоцефального ствола при том же среднегодовом количестве операций и методике ухода за пациентами. Мы объясняем это тем, что с конца 2005 года у всех пациентов с канюленосительством больше 10 дней используются только трахеостомические трубки с каналом для санации надманжеточного пространства и особо мягкой герметизирующей манжетой, – трубки фирмы «Portex» серии «Blue line Ultra Soft Seal».
Заключение
В нашем исследовании не было летальных исходов непосредственно связанных с интраоперационными и ранними осложнениями ПДТ. Не отмечено таких осложнений как повреждение задней стенки трахеи, разрыв трахеи, деструкция манжеты интубационной трубки, удалось избежать, кровотечений более 250 мл или потребовавших хирургической остановки. В анализируемый период (2002-2009г.г.) не было осложнений потребовавших перехода на открытую хирургическую трахеостомию.
Пациенты с грубыми нейрогенными нарушениями глотания при длительном использовании трахеостомических трубок с герметизирующими манжетками нуждаются в строгом соблюдении протокола поддержания безопасного давления в манжете с использованием специальных манометров и особо тщательном уходе. Эти пациенты имеют высокий риск развития стенозов трахеи, трахеопищеводных свищей и артериальных кровотечений из брахеоцефального ствола при формировании трахеососудистой фистулы.
Использование только высококачественных трубок с возможностью санации надманжеточного пространства и особо мягкой герметизирующей манжетой позволило полностью избежать этих жизнеугрожающих и инвалидизирующих осложнений.
Преимуществом ПДТ перед открытой хирургической трахеостомией является возможность выполнения операции без валика под плечами и поднятым головным концом, что особенно важно для больных с нейрохирургичской патологией. Бронхоскопический контроль значительно облегчает выполнение операции ПДТ, повышает безопасность и снижает количество осложнений. На сегодняшний момент является единственным доказанным способом профилактики травмы задней стенки трахеи. Эффект трансиллюминации при фиброскопии позволяет верифицировать локализацию места пункции.
Малое количество осложнений и сохраняющаяся тенденция к снижению их количества объясняется, на наш взгляд, тем, что с начала внедрения методики ПДТ в отделении реанимации выполнение операции и послеоперационный уход за трахеостомой вплоть до деканюляции или выписки из клиники выполняет группа специалистов прошедших соответствующую подготовку и владеющих методиками фиброскопии и открытой хирургической трахеостомии. Образно говоря: «Трахеостомия находится в одних руках». Каждое осложнение обязательно обсуждается, подвергается анализу и в рабочем порядке доводится до сведения сотрудников отделения. Наш опыт подтверждает точку зрения M. Beiderlinden [3], что количество и тяжесть осложнений зависит от опыта и подготовленности операционной бригады и медицинского персонала осуществляющего уход за больным.
Литература
- Савин И.А, Горячев А.С, Горшков К.М. Транскутанная дилятационная трахеостомия в остром периоде у больных с проникающей, краниофациальной травмой, осложненной внутричерепной гипертензией. Анестезиология и Реаниматология №6, 2006.стр65-68
- Горшков К.М., Горячев А.С., Савин И.А., Щепетков А.Н., Ошоров А.В., Попугаев К.А., Абрамов Т.А., Фокин М.С.Интраоперационные и ранние осложнения пункционно- дилятационной трахеостомии у нейрохирургических больных. Анестезиология и Реаниматология №2, 2008.стр75-78
- Beiderlinden Martin, Martin Karl Walz, Andreas Sander. Complications of bronchoscopically guided percutaneous dilational tracheostomy: beyond the learning Intensive Care Medicine, Volume 28, Number 1, January, 2002, p 59-62
- Byhahn et al Percutaneous Tracheostomy Ciaglia Blue Rhino Versus the Basic Ciaglia Technique of Percutaneous Dilational Tracheostomy — _— Anesthesia & Analgesia 2000 91 (4) 882
- Ciaglia P, Firsching R, Syniec C. Elective percutaneous dilatational tracheostomy. A new simple bedside procedure; preliminary report. Chest 1985;87:715–719
- Dulguerov P, Gysin C, Perneger TV, Chevrolet JC. Percutaneous or surgical tracheostomy: a meta-analysis. Crit Care Med 1999; 27:1617–1625
- Flaatten H, Gjerde S, Heimdal JH, Aardal S. The effect of tracheostomy on outcome in intensive care unit patients. Acta Anaesthesiol Scand 2006; 50:92-8
- Griggs WM, Worthley LI, Gilligan JE, et al. A simple percutaneous tracheostomy technique. Surg Gynecol Obstet 1990; 170:543–545
- Hazard P, Jones C, Benitone J Comparative clinical trial of standard operative tracheostomy with percutaneous tracheostomy. Crit Care Med 1991, 19,1018-1024
- Kerwin AJ, Croce MA, Timmons SD, Maxwell RA, Effects of Fiberoptic Bronchoscopy on Intracranial Pressure in Patients with Brain Injury: A Prospective Clinical Study, J Trauma 2000 May;48(5):878-82;
- Polderman KH, Spijkstra JJ, de Bree R, Christiaans HM, Gelissen HP, Wester JP, Girbes AR: Percutaneous dilatational tracheostomy in the ICU: optimal organization, low complication rates, and description of a new complication. Chest 2003, 123: 1595-1602
- .Reilly PM, Sing RF, Giberson FA. Hypercarbia during tracheostomy: a comparison of percutaneous endoscopic, percutaneous Doppler, and standard surgical tracheostomy Intensive Care Medicine, Volume 23, Number 8 / August, 1997, p 859-864
- Roppolo L P, Walters K: Airway Management in Neurological Emergencies. Neurocritical Care 2004 1:405–414
- Silvester W., Goldsmith D. et al. Percutaneous versus surgical tracheostomy: A randomized controlled study with long term follow up Crit Care Med 2006 Vol. 34 No 8 p1-8
- Simpson TP, Day CJ, Jewkes CF, Manara AR. The impact of percutaneous tracheostomy on intensive care unit practice and training. Anaesthesia 1999; 54(2):186-9
Московский научно-практический центр оториноларингологии Департамента здравоохранения Москвы
Кузина Е.А.
Кафедра оториноларингологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
Лафуткина Н.В.
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Москва, Россия, 117152
Пиминиди О.К.
Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Москва, Россия, 117152
Мамедов Р.Ф.
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Москва, Россия, 117152
Резаков Р.А.
Кафедра оториноларингологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
Ятрогенные осложнения трахеостомии
Авторы:
Кирасирова Е.А., Кузина Е.А., Лафуткина Н.В., Пиминиди О.К., Мамедов Р.Ф., Резаков Р.А.
Как цитировать:
Кирасирова Е.А., Кузина Е.А., Лафуткина Н.В., Пиминиди О.К., Мамедов Р.Ф., Резаков Р.А. Ятрогенные осложнения трахеостомии. Вестник оториноларингологии.
2017;82(4):19‑21.
Kirasirova EA, Kuzina EA, Lafutkina NV, Piminidi OK, Mamedov RF, Rezakov RA. The iatrogenic complications of tracheostomy. Vestnik Oto-Rino-Laringologii. 2017;82(4):19‑21. (In Russ.)
https://doi.org/10.17116/otorino201782419-21

Трахеостомия является одной из самых распространенных операций в отделениях реанимации и интенсивной терапии (ОРИТ). Показанием для операции является коматозное состояние с нарушением функции дыхания, требующим проведения искусственной вентиляции легких. Такие состояния наиболее часто встречаются при тяжелых соматических заболеваниях, отравлениях и сочетанной черепно-мозговой травме. По нашим данным, в реанимационных отделениях московских многопрофильных стационаров выполняется в год от 60 до 240 таких операций в зависимости от специализации отделения (общая реанимация, токсикологическая реанимация, нейрореанимация).
По данным литературы, частота осложнений от трахеостомии варьирует от 6 до 66% [1—6].
В зависимости от срока возникновения осложнения трахеостомии могут быть интраоперационными, ранними и поздними послеоперационными.
К интраоперационным осложнениям относятся: эмфизема мягких тканей шеи, лица, грудной клетки, средостения; асфиксия, остановка дыхания, резкое снижение артериального давления; повреждение крупных сосудов шеи и ткани щитовидной железы; разрывы трахеи и пищевода.
К ранним послеоперационным осложнениям относятся: аспирация кровяными сгустками; подкожная эмфизема; кровотечение из мягких тканей шеи и щитовидной железы; выпадение трахеостомической трубки.
Поздние послеоперационные осложнения: гнойно-некротические изменения тканей в области трахеостомы; эрозивное кровотечение из крупных сосудов шеи; аспирационная пневмония.
Большую опасность представляют осложнения, связанные с повреждениями магистральных сосудов во время операции. Существует несколько причин данного осложнения: неправильное выполнение трахеостомии, переразгибание шеи больного, рассечение полуколец трахеи ниже общепринятого стандарта, отсутствие практики обследования больных перед операцией.
Несмотря на большой объем исследований, посвященных индивидуальным особенностям топографии разных органов и систем организма, вариантной анатомии сосудов шеи уделено недостаточно внимания. В то же время работами В.Н. Шевкуненко [7] было доказано, что именно крайние формы анатомической изменчивости, стоящие в начале и в конце вариационного ряда нормы, более склонны к срыву компенсаторных возможностей организма и развитию болезни. В.Н. Шевкуненко обращает основное внимание на анатомо-физиологическое обоснование оптимальных и щадящих хирургических доступов. Основным содержанием выполненных им исследований стало обнаружение изменчивости формы и положения органов в целях разработки хирургических доступов и оперативных приемов. Имеющиеся данные о крайних формах расположения сонных артерий и их ветвей указывают на наличие нетипичного деления общей сонной артерии на ее ветви, расположения наружной и внутренней сонных артерий, ветвей наружной сонной артерии [8].
При экстренных оперативных вмешательствах на шее для хирурга очень важно иметь представление об индивидуальных особенностях топографии тех или иных анатомических образований, расположенных на шее. Хирург нередко сталкивается с трудностями измерения размеров шеи в связи с немногочисленностью костных ориентиров, значительной подвижностью самой шеи, большим влиянием положения головы и верхних конечностей на получаемые антропометрические показатели [9]. Имеются работы, отмечающие корреляционную связь между формой головы, шеи и типом телосложения [10, 11].
Интраоперационные ранения кровеносных сосудов шеи составляют до 10% всех случаев ранений кровеносных сосудов. Повреждения магистральных сосудов шеи приводят к массивной кровопотере и развитию ДВС-синдрома [12]. При этом частота летальных исходов при повреждениях плечеголовного ствола и внутренней сонной артерии составляет 40%.
Также следует отметить, что при выполнении трахеостомии нужно учитывать заболевания щитовидной железы, которые в некоторых случаях влияют на расположение кровеносных сосудов шеи. Так, по данным литературы известно, что узловые образования щитовидной железы могут сдавливать трахею и нарушают прямолинейный ход сосудов, вызывая их смещение, сужение и деформацию [13].
Помимо ранений магистральных сосудов шеи существует осложнения в виде пролежней стенки сосуда вследствие давления перераздутой манжеты интубационной или трахеостомической трубки. Наиболее часто формирование пролежня магистральных сосудов связано с ишемическим повреждением нормальных структур стенки трахеи чрезмерно раздутой манжетой трахеостомической трубки. При повышении давления в манжете более 25 мм рт.ст. возрастает риск нарушения капиллярного кровотока слизистой оболочки трахеи на уровне раздувной манжеты [3, 4].
Цель работы — провести анализ осложнений после трахеостомии, связанных с кровотечением из плечеголовного ствола.
Материал и методы
Изучено 13 протоколов исследования трупов лиц, скончавшихся в отделениях реанимации и интенсивной терапии, у которых незадолго до смерти отмечалось наружное кровотечение из трахеостомического дефекта. Проведено патологоанатомическое исследование 10 трупов для получения данных о расположении плечеголовного ствола по отношению к передней стенке трахеи.
Триггером для изучения ранений и пролежней плечеголовного ствола явился случай летального исхода от кровотечения плечеголовного ствола у 16-летней пациентки с интоксикационным синдромом (отравление барбитуратами — акт СМЭ). При поступлении в стационар пострадавшая была без сознания. Пациентка поступила в отделение реанимации и интенсивной терапии, переведена на искусственную вентиляцию легких (ИВЛ). В дальнейшем для проведения продленной ИВЛ произведена классическая трахеостомия. По улучшению состояния больная была переведена на самостоятельное дыхание и экстубирована. Практически сразу после экстубации началось интенсивное профузное кровотечение, вследствие чего пациентка умерла. При исследовании установлено, что источником такого кровотечения явилось ранение плечеголовного ствола во время выполнения трахеостомии. Установленная трахеостомическая канюля с раздутой манжетой способствовала образованию тромба на месте ранения. При извлечении канюли раневой дефект плечеголовного ствола увеличился, что вызвало смертельное кровотечение.
Нами ретроспективно изучено 13 актов вскрытия больных, перенесших трахеостомию, умерших в ОРИТ в результате профузного кровотечения из сосудов шеи. Все пострадавшие были мужского пола от 17 до 30 лет.
Результаты и обсуждение
Всем пациентам была выполнена трахеостомия в различные сроки от начала ИВЛ: 7 пострадавшим трахеостомия выполнена на 4-е сутки с момента начала ИВЛ, 5 — на 6-е сутки, одному пострадавшему — через 29 дней после начала ИВЛ в связи с тяжестью состояния. В 9 случаях было обнаружено ранение плечеголовного ствола. Во всех случаях трахеостомическое отверстие располагалось ниже стандартного места рассечения полуколец трахеи, однако в операционных протоколах указано, что после обнажения трахеи были рассечены 2-е и 3-е полукольца трахеи. У 4 пациентов был обнаружен пролежень плечеголовного ствола. В этих случаях трахеостома была наложена на уровнях 4—6, 7—9, 2—8 и 4—5-го полуколец трахеи. По данным изучения медицинских карт кровотечение из пролежня плечеголовного ствола было массивным с одномоментной кровопотерей до 2000 мл. Между возникновением такого кровотечения и наступлением смерти проходило от 10 до 50 мин. Тяжесть состояния этих больных была обусловлена основной патологией (черепно-мозговой травмой), шансы на благоприятный исход были минимальны из-за развития отека головного мозга. Безусловно, массивное кровотечение из плечеголовного ствола не оставило шансов на выживание, но во всех случаях врач, исследовавший труп, не выделил ятрогенное повреждение плечеголовного ствола как конкурирующее с черепно-мозговой травмой состояние.
Приведенные выше данные заставили нас обратить внимание на некоторые анатомические особенности плечеголовного ствола. Плечеголовной ствол (truncus brachiocephalicus) длиной около 3—4 см представляет собой остаток правой вентральной аорты зародыша; он идет косо вверх, назад и вправо, располагаясь кпереди от трахеи, где отдает ветвь к щитовидной железе — a. thyroidea ima, и делится позади правого грудиноключичного сустава на свои конечные ветви: правую общую сонную и правую подключичную артерии. Нами исследовано 10 трупов — пять мужского и пять женского пола различного возраста. В восьми случаях плечеголовной ствол находился на уровне 7—11-го полуколец трахеи. В двух случаях оказалось, что плечеголовной ствол занимал более горизонтальное положение, чем обычно, и выступал из-за верхнего края грудины. В этих случаях расстояние между перешейком щитовидной железы и плечеголовным стволом сокращается до 3—5 колец.
Выводы
1. У всех пациентов с повреждением плечеголовного ствола посмертно выявлено низкое расположение трахеостомического отверстия (от 5-го полукольца трахеи и ниже).
2. При патолоанатомическом исследовании 10 трупов было выявлено, что плечеголовной ствол в восьми случаях находился на уровне 7—11-го полуколец трахеи, в двух случаях он был расположен горизонтально непосредственно на передней стенке трахеи.
3. Риск развития таких грозных осложнений, как ранения и пролежни плечеголовного ствола снижается при соблюдении правил выполнения трахеостомии: расположение трахеостомического отверстия на уровне 2—4-го полуколец трахеи, укладка больного без чрезмерного переразгибания шейного отдела позвоночника и знание анатомических особенностей расположения магистральных сосудов шеи.
Авторы заявляют об отсутствии конфликта интересов.
Мы используем файлы cооkies для улучшения работы сайта. Оставаясь на нашем сайте, вы соглашаетесь с условиями
использования файлов cооkies. Чтобы ознакомиться с нашими Положениями о конфиденциальности и об использовании
файлов cookie, нажмите здесь.
Под термином «трахеостомия» оперативная хирургия подразумевает хирургическое вмешательство по введению специальной трубки в трахею. Трахеостома необходима для обеспечения дыхания пациента. Процедуру выполняют в плановом или экстренном порядке. В Юсуповской больнице операцию делают онкологическим больным.
В клинике онкологии трахеостомию выполняют в качестве предоперационной подготовки или паллиативного оперативного вмешательства у неоперабельных пациентов. Все сложные случаи наложения трахеостомы при опухолях ЛОР органов обсуждают на заседании экспертного совета с участием профессоров и врачей высшей категории. Врачи принимают коллегиальное решение в отношении метода трахеостомии и тактики лечения пациентов.
Причины, вызывающие нарушение дыхания
У пациентов с новообразованиями головы и шеи нарушение дыхания может развиться по следующим причинам:
- стеноз трахеи и гортани при поражении опухолью щитовидной железы, гортани или глотки;
- сужение гортани в результате отёка её стенок при проведении лучевой терапии рака гортани и гортаноглотки;
- сужение просвета гортани при опухолевых процессах, расположенных за пределами органа и при проведении операции на шее, после которых развивается паралич нижнегортанных нервов;
- отёк глотки после оперативных вмешательств в области ротоглотки и корня языка.
При бронхиальной астме трахеостома необходима для многократного удаления секрета их просветов бронхов. Иногда пациентам, страдающим бронхиальной астмой (бас), для ИВЛ используется трахеостома. Если при отсутствии возможности при использовании интубационного наркоза провести интубацию через естественные дыхательные пути, выполняют наложение трахеостомы. Трахеостома при инсульте используется для удаления секрета бронхиального дерева.
Показания
Основными показаниями к трахеостомии являются:
- острый стеноз гортани вследствие попадания инородных тел, химического и термического ожога, при злокачественных новообразованиях, дифтерии, ложном крупе, эпиглоттите, двустороннем параличе голосовых складок;
- нарушение дренажной функции трахеобронхиального дерева у пациентов с тяжёлой черепно-мозговой травмой, инсультом, опухолью головного мозга, нарушением каркасности грудной клетки, массивной пневмонией, а также находящихся в коме с нарушением кашлевого и глоточного рефлексов, рефлексов или длительном астматическом статусе;
- бульбарная форма полиомиелита, повреждение спинного мозга в шейном отделе, полирадикулоневрит и нейроинфекции (бешенство, ботулизм, столбняк) и тяжёлая форма миастении.
Цель наложения трахеостомы – улучшение состояния пациента или профилактика возможных осложнений.
Виды трахеостомии
Различают следующие виды трахеостомии:
- коникотомия (минитрахеостомия);
- конико-крикотомия;
- чрескожная (пункционная);
- трахеостомия (стандартная методика);
- чрескожная дилатационная трахеостомия.
В зависимости от выполняемого рассечения относительно перешейка щитовидной железы различают верхнюю, среднюю и нижнюю трахеостомию. При верхней трахеостомии рассекается несколько колец трахеи выше перешейка. Операцию обычно осуществляют у взрослых. Средняя трахеостомия выполняется путём вскрытия участков трахеи под перешейком. Её делают при наличии в области перешейка новообразования, не позволяющего выполнить другие виды операции. Нижняя трахеостомия заключается в рассечении кольца трахеи ниже перешейка щитовидной железы. Эту процедуру чаще проводят у детей.
Трахеостомия техника выполнения
Установка трахеостомы выполняется с помощью набора инструментов для трахеостомии. Он включает общий хирургический набор (скальпели, крючки, пинцеты, кровоостанавливающие зажимы) и специальные инструменты (острый однозубый крючок Шассеньяка, тупой однолопастный Г-образный крючок Кохера, трахеорасширитель Труссо и трахеостомические канюли).
Трахеостомию выполняют под местной анестезией или эндобронхиальным наркозом. При оказании экстренной помощи операция может быть проведена и без обезболивания. При выполнении верхней трахеостомии делают вертикальный разрез длиной 6-7см строго по срединной линии. Кожу, подкожную клетчатку и поверхностную фасцию шеи надрезают от середины щитовидного хряща. При выполнении поперечной трахеостомии разрез делают на уровне перстневидного хряща.
После этого хирург рассекает белую линию шеи, внутришейную фасцию. Перешеек щитовидной железы отъединяет от трахеи и путём отодвигает вниз. Затем однозубым крючком фиксирует гортань и рассекает хрящи гортани. После этого в трахею вставляет трубку и проводит проверку её проходимости. Фасцию плотно ушивает вокруг трубки и накладывает редкие швы на кожу. Трубку вокруг шеи операционная сестра фиксирует при помощи бинта. При выполнении нижней трахеостомии этапы операции те же. Отличием этого вида операции от предыдущей является место рассечения. Его выполняют между четвёртым и пятым хрящевыми кольцами трахеи.
Особой разновидностью трахеостомии является трахеоцентез – чрескожная пункционная трахеостомия. Она производится толстой хирургической иглой по срединной линии шеи под щитовидным хрящом. Чрескожную микротрахеостомию анестезиолог выполняет у постели больного. Процедура не требует перевода пациента в операционную.
Чрескожная трахеостомия обладает следующими преимуществами перед традиционной методикой:
- простая техника исполнения;
- выполняется под местной анестезией;
- не сопровождается повреждением сосудов;
- низкий риск развития инфекционных осложнений;
- минимальная частота развития стеноза после процедуры.
Маленькое и аккуратное отверстие после дилатационной трахеостомии закрывается менее грубым рубцом. Когда выполняется трахеостомия, протокол операции записывают в специальный журнал.
Последствия трубки в горле
После трахеостомии могут возникнуть ранние осложнения:
- кровотечение;
- подкожная эмфизема;
- эрозивный трахеит с формированием корок, забивающих во время кашля просвет трахеостомической трубки;
- трахеоэзофагеальная фистула;
- инфицирование трахеостомы;
- погружение трахеи в рану.
К поздним осложнениям трахеостомии относится сужение гортани, изменение голоса, сужение и пролежни гортани, грубые рубцовые изменения кожи в области стомы. При продолжительном давлении на стенки гортани может развиться ишемический некроз. На месте давления манжетки может сформироваться трахеит.
Уход за трахеостомой
Уход за трахеостомой включает очистку трубки от слизи и обеспечение должного состояния кожи трубки. Процедуру осуществляют 2-3 раза в сутки. Для этого медицинская сестра готовит:
- раствор фурацилина 1:5 000;
- цинковую мазь или пасту Лассара;
- 2 и 4% раствор натрия гидрокарбоната;
- стерильное растительное масло или вазелиновое;
- стерильные ватные шарики и марлевые салфетки;
- стерильный трахеобронхиальный катетер, пинцет, шпатель и ножницы;
- 2 почкообразные тазики;
- шприц Жане или электрический отсос.
Уход за трахеостомой должен быть постоянным. Для того чтобы трубка в горле после операции не забилась слизью, каждые 2 — 3 часа в неё вливают 2-3 капли 4% раствора натрия гидрокарбоната или стерильного масла. Канюлю извлекают из трубки 2 — 3 раза в сутки, очищают, обрабатывают, смазывают маслом и снова вводят в наружную трубку. Если пациент с трубкой в горле для дыхания сам не может хорошо откашляться, то периодически отсасывают содержимое трахеи. В том случае, если в трахеостому попало инородное тело, его удаляют. Чтобы избежать мацерирования кожи вокруг трахеостомы, кожные покровы обрабатывают, не вынимая трубки. Пациентам, которым наложена трахеостома, уход и кормление обеспечивает персонал Юсуповской больницы.
Удаление трахеостомы (трахеостомической трубки) выполняют после восстановления проходимости верхних дыхательных путей. После извлечения канюли трахеостома в большинстве случаев закрывается сама. После ларингэктомии (удаления трахеи) трахеостомическая трубка остаётся на всю дальнейшую жизнь.
Иногда трахеостому закрывают хирургическим путём. Где можно сделать операцию по закрытию трахеостомы? Эту процедуру выполняют врачи Юсуповской больницы. Получите консультацию по телефону. Контакт центр работает 7 дней в неделю круглосуточно.
Несмотря на многовековую историю трахеостомии, до настоящего времени не существует единого мнения в отношении названия операции – «трахеостомия» или «трахеотомия», а также деталей ее выполнения. Принципиальное различие между трахеостомией и трахеотомией заключается в том, что в первом случае края трахеи подшиваются к коже передней поверхности шеи и таким образом формируется стойкая трахеостома. При трахеотомии после продольного или поперечного вскрытия просвета трахеи трахеостома не формируется [1,3,12].
Трахеостомия выполняется в плановом порядке больным, находящимся на искусственной вентиляции легких (ИВЛ), либо с целью восстановления дыхательной функции больным с дыхательной недостаточностью на фоне декомпенсированного стеноза гортани и трахеи (экстренная, срочная, отсроченная трахеостомия). Причины, вызывающие стеноз дыхательных путей, многочисленны: пролонгированная интубация гортани и трахеи, травмы головы и шеи, опухолевые процессы верхних дыхательных путей, операции на щитовидной железе, системные заболевания и другие [6,8].
По статистике наиболее часто стеноз дыхательных путей возникает в результате интубационной травмы. При проведении ИВЛ морфологические изменения в слизистой оболочке и хрящах трахеи различны – от повреждения эпителиального покрова с формированием эрозий и язв слизистой оболочки до полного трансмурального некроза стенки и прилежащих структур с формированием патологических соустий трахеи с окружающими структурами (пищевод, артерии, вены). Большое значение в патогенезе развития рубцового стеноза имеет общее состояние организма. Дыхательная реанимация часто проводится на фоне шока различного генеза, который проявляется нарушением микроциркуляции, в том числе в трахеальной стенке, а также снижением устойчивости различных тканей к инфекции и нарушением регенерации [4,5,7,11].
Для диагностики стеноза гортани и трахеи большое значение имеют эндоскопические методы, которые позволяют своевременно и объективно оценить характер и уровень патологических изменений, степень сужения дыхательных путей, наличие эрозий, язв, грануляций, рубцов, хондромаляцию [2].
В настоящее время большое внимание уделяется предотвращению послеоперационных осложнений после трахеостомии. Важную роль здесь играет правильный подбор антибактериальной терапии, местное ведение послеоперационной раны (уход за трахеостомой), а также адекватное протезирование дыхательных путей. Трахеальная канюля, являясь инородным телом, провоцирует и поддерживает воспалительный процесс в трахее. Воспаление и некроз хрящей трахеи в области трахеостомы нередко обусловлены инфицированием трахеостомической раны или возникновением пролежней и некроза от давления трахеостомической трубки. Поперечный размер трахеостомической трубки не должен превышать 2/3 поперечника просвета трахеи. Правильно подобранная трахеостомическая канюля и адекватный уход за трахеостомой предотвращает возникновение осложнений или сводит их к минимуму [4,9,10].
В данной статье мы обобщили результаты многолетнего опыта лечения пациентов с различными формами стеноза гортани в Отделе реконструктивной хирургии полых органов шеи МНПЦ оториноларингологии Департамента здравоохранения Москвы.
Показания к трахеостомии
• стеноз гортани и трахеи II–III степени различной этиологии;
• необходимость продленной ИВЛ (более 3–5 суток) для исключения воздействия интубационной трубки на структуры гортани;
• необходимость адекватной санации трахеобронхиального дерева.
Техника операции трахеостомии
Термины «верхняя» и «нижняя» трахеостомия ориентированы на положение перешейка щитовидной железы. Однако его положение часто варьирует, поэтому вскрытие трахеи в области 2–4 полуколец может в зависимости от расположения перешейка оказаться верхней, средней или нижней трахеостомией.
У больных, находящихся в отделениях интенсивной терапии, оптимальным сроком проведения трахеостомии от момента начала ИВЛ являются 3–5–е сутки под эндотрахеальным комбинированным наркозом с мышечными релаксантами. Положение больного в обратной позе Тренделенбурга: горизонтально на спине с максимально отведенной кзади головой и валиком под плечами. Чрезмерное запрокидывание головы приводит к смещению трахеи в краниальном направлении, изменению анатомических ориентиров. В этих случаях возможно ошибочное выполнение трахеостомии через 4–6 полуколец. Также при переразгибании головы возможно смещение плечеголовного артериального ствола выше яремной вырезки, что рискованно из–за опасности его повреждения при выделении передней стенки трахеи.
Оптимальным местом наложения трахеостомы считается рассечение у взрослых 2–3 полуколец трахеи, у детей – 3–4 полуколец.
Плохим прогностическим фактором следует считать выполнение высокой трахеостомии, когда происходит повреждение 1–го хрящевого полукольца трахеи или перстневидного хряща, что приводит к его перихондриту, а в последующем – к рубцовому сужению подголосового отдела гортани. Доказано, что фенестрация стенки трахеи приводит к деформации и сужению трахеального просвета на этом уровне [5].
При проведении операции трахеостомии учитываются индивидуальные конституциональные особенности телосложения больного (гиперстеник, астеник, нормостеник), степень выраженности подкожно–жировой клетчатки, возможность разгибания шейного отдела позвоночника.
При операции под эндотрахеальным наркозом инфильтрационная анестезия передней поверхности шеи не обязательна, срединный разрез кожи и клетчатки шеи проводится от уровня дуги перстневидного хряща до яремной вырезки грудины. Тупо, изогнутыми зажимами, послойно выделяется передняя стенка трахеи. Не следует выделять трахею на большом протяжении, особенно ее боковые стенки, так как при этом существует вероятность нарушения кровоснабжения этого участка трахеи и повреждение возвратных нервов. У пациентов с длинной тонкой шеей перешеек щитовидной железы следует смещать кверху; у больных с толстой и короткой шеей и загрудинным расположением щитовидной железы перешеек смещается книзу за грудину. При невозможности смещения перешейка щитовидной железы, его пересекают между двумя зажимами, обшивают синтетическими рассасывающими нитями на атравматической игле. Тщательный гемостаз осуществляется с помощью коагуляционного пинцета. Трахеостому формируют на уровне 2–4 полуколец трахеи. Величина разреза трахеи должна соответствовать размеру канюли (последняя не превышает 8–9 мм); увеличение длины разреза может привести к развитию подкожной эмфиземы, а уменьшение – к некрозу слизистой оболочки и прилегающих хрящей трахеи. Для улучшения стойкости трахеостомы края кожи без особого натяжения подводят к краям разреза трахеи. Формируется стойкая трахеостома, преимущества которой перед несформированной трахеостомой выявляются при смене трахеостомической канюли. Эта манипуляция у пациентов с короткой толстой шеей и несформированной трахеостомой может привести к тому, что трахеальная канюля окажется между слизистой оболочкой и хрящами трахеи, может произойти самопроизвольное выпадение трахеальной трубки при кашле и смене повязки, что может вызвать асфиксию и смерть больного. В просвет трахеи вводят трахеостомические одно– или двухманжеточные термопластические трубки необходимого диаметра с манжетой низкого давления. Особенностью этих трубок является соответствие угла трахеостомической трубки в 105 градусов, естественному анатомическому изгибу шеи. Применение таких трубок позволяет максимально уменьшить риск развития осложнений, связанных с раздражением, вызываемым соприкосновением дистального конца трубки со стенкой трахеи.
Сразу же после окончания операции выполняется санационная фибробронхоскопия (ФБС) для того, чтобы избежать обтурации просвета трахеи и бронхов сгустками крови, попавшими туда во время проведения операции (рис. 1).
Особенности трахеостомии у больных со стенозом гортани и трахеи
различной этиологии
Трахеостомия у больных с рубцовым
(постинтубационным) стенозом
Клинические проявления постинтубационного стеноза гортани и трахеи (одышка и стридорозное дыхание) проявляются чаще всего через 2–4 недели после экстубации или деканюляции. К этому времени пациенты, как правило, уже выписаны из стационара, что приводит к запоздалой диагностике заболевания. Однако декомпенсация дыхания наступает в короткий срок. Провести хотя бы минимальное обследование у таких больных не представляется возможным.
У больных, перенесших оро– или назотрахеальную интубацию трахеи, стенозы могут развиться на уровне складкового или подскладкового отделов гортани, в шейном отделе трахеи – на уровне фиксации раздувной манжетки интубационной трубки. Трахеальный стеноз может сформироваться на уровне бывшей трахеостомы (западение стенок трахеи, грануляции, рубец задней стенки), на месте фиксации раздувной манжетки трахеостомической трубки или в дистальном отделе трахеи.
Трахеостомию у больных с постинтубационным стенозом часто приходится выполнять в вынужденном положении больного (сидя, полулежа), под местной анестезией, что серьезно осложняет доступ к передней стенке трахеи и требует навыка и хирургического опыта.
Особую сложность представляет операция ретрахеостомии у больных с выраженным нарушением дыхательной функции. Это обусловлено тем, что передняя стенка трахеи не определяется при пальпации, рубцами она может быть смещена в ту или иную сторону. Изначально необходимо выделить неизмененные участки гортанно–трахеального комплекса, вскрыть трахею на этом уровне, а затем по проводнику, которым может служить зажим или расширитель Труссо, вскрывать трахею на уровне рубцового сужения до неизмененного участка. Если ориентирование затруднено, то расположение трахеи можно уточнить по аспирационной пробе. Если при пункции в шприц с жидкостью при аспирации попадает воздух, то игла находится в полости трахеи. В этом случае целесообразно вскрытие передней стенки трахеи «по игле».
По возможности следует проводить одномоментную трахеопластику с целью стойкого расширения суженного участка трахеи. Интраоперационно и в послеоперационном периоде обязателен эндоскопический контроль расположения трахеостомической трубки и выполнения санации трахеи.
Трахеостомия у больных с параличом гортани при повреждении возвратных гортанных нервов
У пациентов, перенесших струмэктомию, трахеостомию предпочтительно проводить под эндотрахеальным наркозом ввиду отсутствия анатомических ориентиров на передней поверхности шеи. По прошествии 6 и более месяцев после струмэктомии ткани передней поверхности шеи представляют собой единый рубцовый конгломерат. Трахея, запаянная в рубцах, часто смещена в сторону от средней линии. Найти и выделить трахею из рубцов технически сложно. Интубационную трубку проводят в трахею через суженную голосовую щель по гибкому бронхоскопу. Трахею необходимо выделять тупо, стараясь не повредить ушитых во время предыдущей операции крупных сосудов. Далее ход операции традиционный. По завершении операции в рану необходимо ввести резиновые дренажи для предотвращения возникновения и нагноения гематом, возникающих после струмэктомии.
Трахеостомия у больных с острой травмой шеи
У больных с травмой шеи (тупой, резаной, колотой, огнестрельной) необходимо перед проведением трахеостомии определить характер, глубину и протяженность повреждения гортани, трахеи и пищевода. Трахеостомия выполняется под местной анестезией, после чего пациента переводят на управляемое дыхание. При наличии показаний вторым этапом выполняют реконструктивную операцию в необходимом объеме: ларингоэпиглотопексию, ларинготрахеопексию, трахеопексию, трахеопластику, ушивание ткани поврежденной щитовидной железы. Для дилатации сформированного просвета гортани и трахеи, профилактики аспирации рекомендуется использование гортанных стентов обтураторов и трахеостомической трубки соответствующего диаметра.
Осложнения трахеостомии
Осложнения трахеостомии делятся на интраоперационные, ранние и поздние послеоперационные.
1. Интраоперационные осложнения:
• эмфизема мягких тканей шеи, лица, грудной клетки, средостения;
• асфиксии, остановка дыхания, резкое падение артериального давления;
• повреждение крупных сосудов и ткани щитовидной железы;
• разрывы трахеи и пищевода.
2. Ранние послеоперационные осложнения:
• эрозивные кровотечения;
• аспирация кровяных сгустков;
• подкожная эмфизема.
3. Поздние послеоперационные осложнения:
• гнойно–некротические изменения тканей в области трахеостомы;
• эрозивное кровотечение из крупных сосудов шеи;
• аспирационная пневмония.
Послеоперационный уход
за трахеостомой
Для предупреждения послеоперационных осложнений после трахеостомии применяют комплексную местную и посиндромную терапию, включающую: ингаляции, рациональную антибиотикотерапию и коррекцию органных и системных расстройств.
Наблюдение больных осуществляется отоларингологом с первых суток после наложения трахеостомы до деканюляции. Профилактика развития осложнений проводится по следующим направлениям:
• своевременная профилактика гнойно–септических осложнений в области трахеостомы;
• динамическое эндоскопическое наблюдение за состоянием слизистой оболочки гортани и трахеи;
• своевременное выявление и лечение постинтубационных изменений гортани и трахеи.
С целью профилактики гнойно–воспалительных осложнений в послеоперационном периоде местно применяются антибактериальные препараты с обязательным учетом видового состава микрофлоры, высеваемой из трахеобронхиального дерева. Для лечения больных с трахеобронхитом следует назначать ферменты, разжижающие мокроту.
Лечение больных с постинтубационным отечным ларингитом включает противоотечную, гормональную терапию, ингаляции, муколитики, антибактериальные и десенсибилизирующие препараты. Физиотерапия назначается в виде магнито–лазерного воздействия или электрофореза с хлористым кальцием на область гортани (6–8 сеансов).
Комплексная терапия больных с нарушением разделительной функции гортани включает общую и местную метаболическую, сосудистую, противовоспалительную, противоотечную, антиоксидантную, стимулирующую терапию, а также физиотерапевтические процедуры (электрофорез, магнитотерапия на область гортани и трахеостомы, курсом 7–10 сеансов), фонопедические упражнения, направленные на улучшение дыхательной и разделительной функций гортани.
При образовании гематомы в области трахеостомы следует назначать мази, содержащие гепариноид, а при начавшемся рубцевании – противорубцовую терапию. Перевязки выполняются 2 раза в сутки, смена трахеостомической канюли осуществляется 1 раз в 2 суток.
Эндоскопические методы в лечении больных, перенесших трахеостомию
Лечебная эндофибробронхоскопия направлена на:
• лечение эрозивно–язвенных повреждений гортани и трахеи,
• удаление рубцово–грануляционного «козырька» над верхним краем трахеостомы,
• удаление грануляций слизистой оболочки гортани и трахеи,
• ликвидацию воспалительного процесса в гортани, трахее и легких.
При развитии эрозивно–язвенного трахеита выполняется лечебная бронхоскопия, с помощью которой в трахею вводятся различные лекарственные вещества: антисептики, щелочные растворы, ферменты, препараты, улучшающие реологические свойства бронхиального секрета. Препараты вводятся в виде ингаляций или эндотрахеальных инстилляций.
Эндоскопические оперативные методы в качестве самостоятельного способа лечения постинтубационных изменений верхних дыхательных путей используются при наличии грануляций, внутрипросветных перегородок (пристеночных, серповидных, полулунных, кольцевидных «мембран»), рубцово–грануляционного «козырька» над верхним краем трахеостомы. Методика их удаления зависит от количества и размеров грануляций. При малых размерах грануляций производят электрокоагуляцию с помощью коагулятора. Если размеры образования превышают 3 мм, то на их основание набрасывают диатермическую петлю, которую затягивают у основания и путем подачи коротких разрядов высокочастотного тока отсекают и извлекают.
Язвы, образующиеся на месте удаленных грануляций, эпителизируются на 3–5–е сутки, поэтому контрольное эндоскопическое исследование следует выполнять не ранее этого срока.
Рубцово–грануляционный «козырек» над трахеостомой служит показанием к удалению, если его размеры превышают 0,5 см в диаметре. Удаление «козырька» производится с помощью коагулятора, затем проводится отсроченная деканюляция. Перед деканюляцией больных выполняется ларинготрахеобронхоскопия с целью оценки состояния и подвижности голосовых складок, размеров голосовой щели и подскладкового пространства.
Для облегчения адаптации больного к измененным условиям дыхания следует правильно проводить поэтапную деканюляцию с постепенным уменьшением диаметра трахеостомической трубки. Наружное отверстие в трахеостомической трубке закрывается пробкой на время контрольного периода. После удаления канюли на область трахеостомы накладываются мазевые повязки. Трахеостомические дефекты, как правило, закрываются самостоятельно. После деканюляции проводится обязательное динамическое наблюдение за больным в течение 3–х месяцев, с контрольной эндотрахеофиброскопией через 10 дней, через 20 дней и через 1,5 месяца после деканюляции.
Показания к деканюляции:
• наличие у больного адекватного самостоятельного дыхания;
• нормальная эндоскопическая картина слизистой оболочки гортани и трахее, отсутствие признаков воспаления и грануляционного процесса;
• проведение контрольного периода в течение 3 дней с закрытой трахеостомической трубкой диаметром 6 мм;
Показания к отсроченной (7–10 дней) деканюляции:
• односторонний парез гортани со стенозом I–II степени;
• постинтубационный отечный ларингит со стенозом I–II степени;
• нарушение разделительной функции гортани I–II степени;
• наличие рубцово–грануляционного «козырька» над верхним краем трахеостомы диаметром 0,6 см и более;
• грануляции, рубцовые мембраны, соединительнотканные перемычки в области гортани и трахеи, которые нуждаются в эндоскопическом удалении.
Противопоказания к деканюляции:
• двусторонний парез гортани, со стенозом гортани III степени;
• эрозивно–язвенный трахеит III степени;
• рубцовая деформация трахеи, с сужением просвета гортани и трахеи более чем на 1/3;
• нарушение разделительной функции гортани;
• хондроперихондрит гортани и трахеи;
• трахеомаляция;
• наличие тяжелой сопутствующей патологии.
Предлагаемый подход к операции «трахеостомия» позволяет в значительной степени сократить риск возникновения возможных послеоперационных осложнений, восстановить дыхательную функцию, а также значительно сократить сроки лечения, в целом повысить эффективность реабилитации данной категории больных.
Литература
1. Анютин Р.Г. Трахеостомия и трахеотомия в практике оторинларингологов. М., 1971.
2. Быстренин А.В. Хирургическая тактика при хроническом стенозе гортани и трахеи// Автореф. Дисс. Докт. Мед. Наук –М., 2003 – 34 с.
3. Зенгер В.Г., Наседкин А.Н., Паршин В.Д. «Хирургия повреждений гортани и трахеи». Москва, «Медкнига», 2007 год.
4. Кирасирова Е.А., Мирошниченко Н.А., Горбан Д.Г., Лафуткина Н.В., Тарасенкова Н.Н., Пиминиди О.К. «Роль назокомиальной инфекции у больных перенесших ИВЛ и трахеостомию». VIII Российский конгресс оториноларингологов «Наука и практика в оториноларингологии», 10–11 ноября 2009 г., стр. 273–274.
5. Лафуткина Н.В. «Алгоритм ведения больных, перенесших трахеостомию в отделении интенсивной терапии». Автореферат 2008.
6. Паршин В.Д. «Трахеостомия». «ГЭОТАР– Медиа». Москва, 2008 год.
7. Трутнев В.К. «Трахеостомия». Москва. МЕДГИЗ, 1954 год.
8. Шустер М.А., калина В.О., Чумаков Ф.И. «Неотложная помощь в оториноларинологии». М. Медицина, 1989 г., с 249–262.
9. Grillo H.C. Postintubation tracheal stenosis. Treatment and resalts.// J/ Torac. Cardiovasc/ Surg/ 1995. 109, p. 486–92.
10. Grillo H.C. Sugery of the Trachea and bronchi. – Lond., 2004.
11. Chiu H.H., Chen C.M., Hsieh W.F. Tracheoesofageal fistula// Gastrointest. Endosc. – 2004. – Vol. 60. –p. 603–604.
12. Howward D.J. Emergency and elective airway procedure: Tracheostomy, cricotyroidotomy and their variants// Operative surgery Head and Neak. Pt 1. – 4 th ed./ Oxford. 1992. p. 27–44.