государственное
бюджетное образовательное учреждение
высшего профессионального образования
«Тюменская государственная медицинская
академия»
Министерства
здравоохранения Российской Федерации
(ГБОУ
ВПО ТюмГМА Минздрава России)
Кафедра
терапевтической стоматологии
Ошибки
и осложнения при диагностике и лечении
заболеваний пародонта.
Методическая
рекомендация для студентов стоматологического
факультета
Тюмень
2013г.
Составитель:
ассистент кафедры терапевтической
стоматологии
В.В.
Мирошниченко
Методическая
рекомендация к занятию для студентов
составлена на кафедре терапевтической
стоматологии (заведующая кафедрой –
к.м.н., доцент
М.О.
Нагаева) на основании требований
Государственного образовательного
стандарта высшего профессионального
образования по специальности 060105
«Стоматология» (2000г.), учебного плана
(2004г.), типовой программы «Стоматология
терапевтическая»
Утверждено
на заседании кафедры терапевтической
стоматологии
«______»
______________2013г.
Терапевтическая
стоматология.
Курс
4, семестр 7.
Модуль
№5. Заболевания пародонта.
Занятие
№107/21
Ошибки
и осложнения при диагностике и лечении
заболеваний пародонта.
Значение
темы:
во избежание осложнений при диагностике
и лечении заболеваний пародонта, ввиду
разнообразия их клинической картины,
необходимо научиться предупреждать и
устранять возможные ошибки.
Цель
занятия: разобрать
возможные ошибки и осложнения, возникающие
при диагностике и в процессе лечения
болезней пародонта, своевременную их
диагностику, профилактику и лечение.
План
изучения темы:
1.Вступление
-5 мин.
2.Входной
контроль для определения исходящего
уровня (ситуационные задачи, тесты). –
15 мин.
3.Разбор
теоретических вопросов (форма презентации
темы) — 20 мин.
4.Выполнение
практической работы — 120 мин.
5.Выходной
контроль (устный опрос, тесты) — 15 мин.
6.Заключение
— 5 мин.
Самостоятельная
работа студентов.
А)
Вопросы базовых дисциплин:
-
Назовите
ткани, входящие в состав пародонта. -
Назовите
болезни и состояния тканей пародонта,
при которых возможно развитие
кровоточивости тканей пародонта. -
Назовите
симптомы со стороны твёрдых тканей
зуба, сопутствующие болезням пародонта. -
Назовите
нагноительные процессы, которые могут
возникнуть при патологии тканей
пародонта.
Б)
Задание на проверку и коррекцию исходного
уровня знаний:
-
Пародонт
это:
-
Зуб,
десна, периодонт; -
Зуб,
десна, периодонт, кость альвеолы; -
Зуб,
десна, периодонт, кость альвеолы, цемент
корня.
-
Альвеолярная
десна – это:
-
Десневой
сосочек и десна вокруг зуба. -
Десна,
окружающая зуб. -
Десна,
покрывающая альвеолярный отросток.
-
Перечислите
функции пародонта:
-
Барьерная,
трофическая, рефлекторная, пластическая,
амортизирующая. -
Барьерная,
амортизирующая. -
Барьерная,
рефлекторная, пластическая. -
Рефлекторная,
амортизирующая.
4.
К тканям собственно периодонта
относятся:
-
коллагеновые
волокна. -
эластические
волокна. -
кровеносные
и лимфатические сосуды, нервы. -
коллагеновые.
эластические, окситалановые волокна,
кровеносные и лимфатические сосуды,
нервы, клеточные элементы. -
элементы,
свойственные соединительной ткани.
5.
Альвеолярная десна состоит из:
-
Эпителия
и надкостницы. -
Эпителия
и собственно слизистого слоя. -
Эпителия,
собственно слизистого и подслизистого
слоя.
Студенты
ведут приём больных с заболеваниями
пародонта, обращая внимание на возможные
ошибки в диагностике и лечении, проводят
лечение возникших осложнений, заполняют
медицинскую документацию.
В)
Структура содержания темы:
-
Осложнения
со стороны твёрдых тканей зуба
(гиперестезия дентина, рассасывание
цемента и дентина корня зуба, клиновидные
дефекты, патологическая стираемость)
и их лечение. -
Осложнения
со стороны мягких тканей пародонта
(кровоточивость дёсен, кровотечение
из пародонтального кармана после
кюретажа, катаральный гингивит,
гипертрофический гингивит,
язвенно-некротический гингивит,
пародонтит, атрофия десны) и их лечение. -
Осложнения
со стороны костной ткани лунки зуба
(костный карман, рассасывание и гибель
зубной ячейки, подвижность зубов,
смещение зубов, патологическая окклюзия)
и их лечение. -
Осложнения
со стороны полости зуба (гиперемия
пульпы, хронический пульпит, ретроградный
пульпит) и их лечение. -
Нагноительные
процессы (гноетечение из пародонтального
кармана, над- и поддесневые абсцессы,
пародонтальный абсцесс, пародонтальная
киста, подчелюстной лимфаденит,
околочелюстные флегмоны, ограниченный
остеомиелит челюстей) и их лечение. -
Осложнения
общего характера (нарушение деятельности
желудочно-кишечного тракта, острое и
хроническое септические состояния,
поражения дыхательных путей, аллергические
реакции, нервно-психические расстройства,
снижение общей резистентности и
иммунологической защиты организма) и
их лечение.
Выходной
контроль:
Ситуационная
задача № 1.
Больной
Н., 41 год. Жалобы на самопроизвольные
боли, припухлость десны в области 21,22
зубов, боли при накусывании на эти зубы,
повышение температуры тела до 37,5оС,
болезненность и увеличение подчелюстных
лимфоузлов слева. Болеет в течение 3-х
последних дней.
Объективно:
обильные мягкие зубные отложения и
зубной камень, подвижность 21,22 зубов I
степени, зубы смещены вестибулярно.
Слизистая оболочка десны в области
21,22 зубов отёчна, гиперемирована,
выбухает.
Поставьте
диагноз. Какие дополнительные методы
исследования необходимо провести для
точной диагностики? Назначьте лечение.
Выпишите рецепты.
Ситуационная
задача № 2.
Больная
А., 48 лет. Жалобы на постоянные
самопроизвольные боли в 46 зубе,
усиливающиеся от горячего. Больна в
течение 1 недели.
Объективно:
46 зуб интактен, корни оголены на 1/3,
имеется пародонтальный карман глубиной
5-6 мм. При надавливании на десну в области
46 зуба из кармана выделяется густой
гной. Слизистая оболочка маргинальной
десны отёчна, гиперемирована. На всех
зубах имеются зубные отложения: мягкий
зубной налёт, наддесневой и поддесневой
зубной камень. Маргинальная десна
отёчна, гиперемирована, определяется
кровоточивость при зондировании десневой
борозды в области большинства зубов.
Подвижность 46 зуба – I степени.
Горизонтальная перкуссия болезненна,
вертикальная перкуссия безболезненна.
На
рентгенограмме определяется снижение
высоты межзубной перегородки в области
46 зуба на ½ длины корня зуба, отсутствие
кортикальной пластинки в области вершины
межзубной перегородки. ЭОМ 46 зуба = 30
мкА. Поставьте диагноз. Назначьте и
проведите лечение. Выпишите рецепты.
Анализ
и подведение итогов.
Домашнее
задание:
-
Повторить
основные и дополнительные методы
обследования пациентов с заболеваниями
пародонта и способы лечения заболеваний. -
Составить
план диагностики и лечения заболеваний
пародонта.
Основная
литература:
Терапевтическая
стоматология Учебник /Под ред. Е.В.
Боровского — М.:МИА.-2003; 2004 г.
Дополнительная
литература:
-
Заболевания
пародонта. Под редакцией проф. Л.Ю.
Ореховой.: Поли Медиа Пресс,2008.-318с. -
Терапевтическая
стоматология: учебник: в 3 ч. / под ред.
Г. М. Барера. — М.: ГЭОТАР-Медиа, 2008. — Ч.
2 — Болезни пародонта. — 224 с. -
Диагностика,
лечение и профилактика заболеваний
пародонта. Л.М. Цепов, А.И. Николаев, Е.А.
Михеева.: МЕДпресс-информ, 2008.-272 с.
- Главная
- Полезная информация
- Болезни десен
- Осложнения заболеваний пародонта
Заболевания пародонта — в числе самых опасных в стоматологии. Если не лечить их, они дают тяжелые осложнения, которые затрагивают не только зубочелюстную систему. Набор последствий определяется характером первичной болезни, состоянием здоровья пациента, другими факторами.
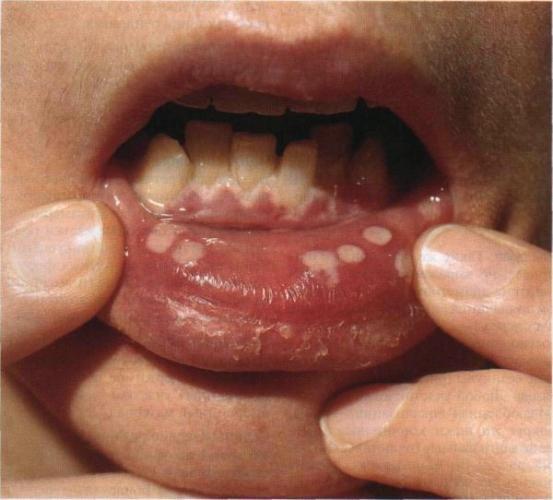
 Осложнения гингивита
Осложнения гингивита
Это — воспаление, которое затрагивает только десневые ткани. При лечении быстро проходит, без него — развивается, провоцируя:
- пародонтит с последующим расшатыванием и выпадением зубов;
- образование болезненных язв, некротизированных участков слизистых;
- распространение воспаления на костные ткани и апикальный периодонт;
- перенос инфекции с кровью в другие органы.
На фоне гингивита может появляться ангина Винсента. Это — острая некротизирующая форма заболевания, при которой на слизистой быстро образуются язвы, возможна их кровоточивость, пациент испытывает острые боли. Может распространяться на костные ткани. Десны покрываются серым налетом, во рту — неприятный запах. Температура тела повышается, возникают симптомы общего недомогания. При тяжелой форме, если терапия не начата, площадь изъязвления быстро увеличивается, самочувствие ухудшается, появляется лихорадка. Для лечения используют местные антибактериальные препараты, обезболивающие, антибиотики, иммуностимуляторы. Терапию можно начинать только после хирургического удаления некротизированных тканей и зубного налета.
Другие возможные осложнения — фарингит, острый тонзиллит, перитонзиллярный, парафарингеальный, позадиглоточный абсцесс (все три формы опасны и требуют срочного лечения).
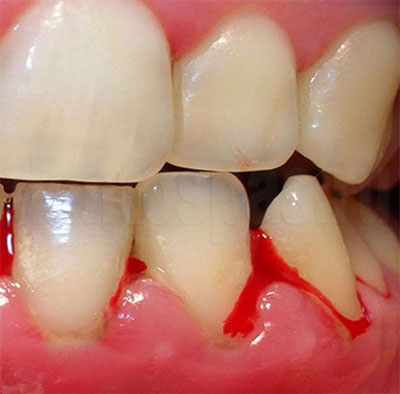
 Последствия пародонтита
Последствия пародонтита
Это — воспалительное заболевание, которое часто развивается на фоне невылеченного гингивита. При его появлении инфекция распространяется, зубы становятся подвижными, десны начинают кровоточить, образуются глубокие пародонтальные карманы, где активно размножаются бактерии.
Возможные осложнения:
- запущенный пародонтит плохо поддается лечению, заболевание становится хроническим. Пациенту нужно постоянно контролировать его, проходить курсы терапии, чтобы избежать обострений;
- воспаление затрагивает связочный аппарат зуба, и он перестает удерживаться в лунке, выпадает. Это происходит, даже если он здоров (нет признаков кариеса, пульпита, других заболеваний);
- распространение инфекции в полости рта: область поражения увеличивается, оно затрагивает соседние здоровые зубы, костную ткань челюсти, всю поверхность слизистых;
- деструкция кости: она уменьшается в объеме, что создает ограничения для имплантации. Она нужна, если пародонтит спровоцировал потерю зубов. Вместо них устанавливают протезы, чтобы восстановить нормальное распределение жевательной нагрузки;
- заболевания ЖКТ (гастриты, язвенная болезнь, проблемы с перевариванием пищи). При инфекции в полости рта она попадает в желудок при проглатывании слюны;
- увеличивается риск почечной недостаточности, болезней сердечно-сосудистой, дыхательной системы.
 Осложнения пародонтоза
Осложнения пародонтоза
Невоспалительное заболевание, при котором объем десневых тканей уменьшается из-за нарушения их питания, кровообращения. Хорошо поддается лечению на ранних стадиях, на поздних — провоцирует ряд тяжелых последствий.
Рецессия десны с обнажением зубных корней. При дефиците питания десневая ткань постепенно уменьшается в объеме, ее край опускается, коронка оголяется. В пришеечной части она становится чувствительной, появляется боль. При неравномерном обнажении жалобы чаще связаны с эстетикой: зубной ряд выглядит некрасиво. Оно может сопровождаться деструкцией челюстной кости, глубоким поражением тканей, подвижностью, расшатыванием коронки.
Гиперестезия зубных корней. Это — резкое повышение чувствительности эмали. Часто сопровождает смешанную или склеротическую форму пародонтоза. Край десны опускается, корень зуба обнажается, и на этом участке появляется болезненность, выраженные реакции на температурные, механические раздражители. Без лечения чувствительность продолжит увеличиваться, эмаль начнет разрушаться.
Кариес и пульпит. При пародонтозе повышается риск кариозного поражения зуба ниже его анатомической шейки, с распространением на корень. При визуальном осмотре проблема часто не диагностируется, ее может выявить только рентгенография. Без лечения кариес переходит в пульпит, воспаление имеет ретроградный характер, приводит к потере зуба.
Диффузный периодонтит. Развивается, если инфекция из пародонтального кармана проникает в область верхушечного пародонта. Может быть спровоцирован оставшимся без лечения кариесом, осложненным пульпитом (если происходит асептический некроз пульпы). Заболевание — хроническое, симптомы — увеличивающаяся подвижность зубов, болезненность при пережевывании, надавливании. При диффузном периодонтите стандартное стоматологическое лечение невозможно, необходимо удаление зубов, чтобы исключить дальнейшее распространение инфекции.
Пародонтальный абсцесс. Формируется на фоне пародонтоза, если пораженная область инфицирована. Сопровождается отеком, покраснением десен, увеличением болезненности. Без хирургического вмешательства образует свищи, через которые выходит скопившийся гной. Если воспаление прогрессирует, ухудшается общее самочувствие: повышается температура тела, появляется головная боль, слабость.
Остеомиелит челюсти. Развивается при инфицировании костной ткани, приводит к нагноениям, образованию свищей, деструкции кости. Влияет на общее самочувствие пациента (лихорадка, слабость, боли). Может переходить в хроническую форму.
Пародонтоз, так же, как и пародонтит, приводит к потере изначально здоровых зубов, деструкции костной ткани, тяжелым общим последствиям. Стоматологи клиники «ДентоСпас» рекомендуют обращаться к пародонтологу при первых признаках заболеваний десен.
Мы перезвоним в течение 30 секунд
Нажимая кнопку «Отправить», вы автоматически выражаете согласие на обработку своих персональных данных и принимаете условия Пользовательского соглашения.
Ошибки и осложнения при лечении пародонтита. Прогноз.
Выполнила:
Студентка 4 курса
Стоматологического факультета
469 группы
Пинчук Светлана Сергеевна
Министерство здравоохранения Российской Федерации
государственное бюджетное образовательное учреждение высшего профессионального образования
ОМСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
Кафедра терапевтической стоматологии
Омск 2020
План
Введение;
Ошибки при составлении плана лечения пациента с болезнями пародонта и реализации его;
Ошибки и осложнения в назначении фармакотерапии;
Возможные осложнения и их причины при использовании системной медикаментозной терапии;
Ошибки при лечении антибактериальными препаратами;
Негативные факторы длительного применения хлоргексидина;
Ошибки и осложнения при применении физических факторов лечения пациентов с болезнями пародонта;
Прогноз лечения пародонтита;
Критерии стабилизации патологического процесса в пародонте;
Ошибки при наложении лечебных пародонтальных повязок.
Ошибки при проведении кюретажа, криокюретажа, вакуум-кюретажа.
Ошибки и осложнения в лечении, возникающие при невыполнении гигиенических требований.
Вывод;
Литература;
Введение
Достигнуть стабилизации при лечении пациентов с воспалительно-дистрофическим процессом в пародонте, вылечить воспалительный процесс в деснах можно только при условии соблюдения этиологического, патогенетического и симптоматического подходов.
Необходимо соблюдать принципы лечения больного с патологическими изменениями тканей пародонта (комплексность, сочетанность, индивидуализация, дифференциация, курс лечения, которое периодически повторяется).
Ошибки при проведении лечения, в первую очередь, касаются неиспользования указанных подходов и принципов.
не учитываются все имеющиеся местные болезнетворные факторы и соответствующим образом не устраняются (зубные отложения, аномалии и деформации прикуса, зубных рядов, аномалии мягких тканей полости рта, ортопедические и ортодонтические конструкции, кариозные полости, некачественно изготовленные пломбы, острые края зубов, действие механического, термического, лучевого или химического травмирующего фактора, существенная механическая нагрузка на зубы);
не используются хирургические, ортопедические и физиотерапевтические методы лечения в полной мере;
физиотерапия используется не по показаниям и без учета противопоказаний;
нерациональная ортопедическая помощь на разных фазах лечения (подходы к шинированию зубов с патологической подвижностью, замещение дефектов зубных рядов без учета состояния пародонта опорных зубов и др.);
не соблюдение необходимой последовательности при выполнении комплекса лечебных мероприятий с учетом индивидуализации и дифференциации лечения;
не учитывается в плане лечения психосоматическое состояние пациента во взаимосвязи со стоматологическим статусом и влияние на него социальных болезнетворных факторов;
не выполняется соответствующим образом обучение гигиене полости рта, не создается индивидуальный алгоритм ухода за полостью рта, контроль за его выполнением;
не обращается внимание на характер, кратность поддерживающей терапии, ее эффективность.
назначение лекарственных средств без достаточного обоснования;
использование малоэффективных препаратов;
большое количество медикаментов и избыточная частота их приема;
применение недостаточных доз и концентраций;
неадекватная длительность медикаментозного лечения;
отсутствие видимого эффекта лечения;
нерациональные комбинации лекарственных средств;
полифармакотерапия (полипрагмазия — одновременное, часто необоснованное назначение многих лекарственных средств);
отсутствие согласования назначений стоматолога с назначениями врачей-интернистов, которые лечат сопутствующие соматические заболевания;
Возможные осложнения и их причины при использовании системной медикаментозной терапии
передозирование абсолютное или при неучитывании возраста пациентов, массы тела, функций печени и почек, наличия сопутствующих заболеваний, медикаментозного взаимодействия (физического, химического и фармакокинетичного);
кумуляция;
нарушение метаболизма и элиминации, энзимные дефекты;
аллергия и идиосинкразия (индивидуальная непереносимость);
дисбактериоз, кандидоз.
Ошибки при лечении антибактериальными препаратами
не принимается во внимание чувствительность микроорганизмов, возникновение стойких штаммов;
неправильно выбранный метод введения или применения медикамента;
слишком малая доза, большие интервалы между приемами и недостаточная длительность курса препарата;
снижение защитных сил организма;
одновременное лечение иммунодепрессантами.
Негативные факторы длительного применения хлоргексидина
бесконтрольное применение больше 2-х недель вызывает резистентность микрофлоры со снижением эффективности антибактериального действия;
раздражающее и аллергизирующее действие;
окрашивание зубов, пломб, языка;
неприятный вкус;
нарушение вкусовой чувствительности;
десквамация эпителия полости рта;
воспаление околоушных слюнных желез.
применение физиотерапевтических методов при наличии противопоказаний;
физиотерапевтическая полипрагмазия;
нарушение методики проведения процедур;
недостаточность использования физических факторов в комплексной терапии больных;
неоптимальное и нерациональное комбинирование лечебных физических факторов;
несвоевременное (раннее или позднее) назначение физиотерапевтических процедур;
статичность физиотерапевтических назначений;
недооценка сопутствующих заболеваний, синтропий;
изменение показателей гемодинамики (артериального давления, частоты сердечных сокращений и т.п.) при гальванизации и электрофорезе;
обострение воспалительного процесса в пародонте, активация «васкулярной» резорбции костной ткани при применении процедур, которые вызывают активную гиперемию (диатермия, УВЧ).
Прогноз лечения пародонтита
Прогноз лечения воспалительных заболеваний пародонта чаще благоприятный. Успешным лечением генерализованного пародонтита, идиопатических болезней пародонта считают стабилизацию процесса при осуществлении поддерживающей терапии.
Критерии стабилизации патологического процесса в пародонте
1. Жалобы отсутствуют, но возможны жалобы на гиперестезию
оголенных корней зубов.
2. Десна бледно-розового цвета, плотно прилегают к поверхности зуба.
Возможно прикрепление эпителия к зубу ниже участка эмалевоцементного соединения с оголением анатомической шейки и части
корня зуба.
3. Зубные отложения отсутствуют.
4. Пародонтальные карманы после соответствующего хирургического
лечения исчезают. Индекс РМА = 0%, РІ по Russel – уменьшенный,
гигиена полости рта – хорошая.
5. На рентгенограмме отсутствуют признаки активного процесса:
отсутствуют очаги остеопороза, костная ткань уплотнена, не
наблюдается ее прогрессирующего уменьшения.
6. Восстановлены функции зубов, дикция, эстетика зубных рядов.
Ошибки при наложении лечебных пародонтальных повязок.
Ошибкой является наложение твердеющей повязки при обильном гнойном отделяемом из пародонтальных карманов и наличии абсцессов.
Ошибки при проведении кюретажа, криокюретажа, вакуум-кюретажа.
Кюретаж является ошибкой, если перед кюретажем не проводят иммобилизацию подвижных зубов временными шинами, не устраняют травматическую окклюзию.
Кюретаж пародонтальных карманов начинают с группы зубов, расположенных во фронтальном участке нижней челюсти, затем — верхней и заканчивают в области моляров.
Вакуум-кюретаж. показан при глубине пародонтальных карманов 5—7 мм, образовании одиночных или множественных абсцессов. Предварительно проводят аппликационное обезболивание, а перед гингивотомией — инфильтрационную или проводниковую анестезию.
Врачи допускают ошибку при проведении вакуум-кюретажа, не соблюдая последовательность и этапность операции. При вакуум-кюретаже на первом этапе удаляют поддесневой зубной камень и разрушенный цемент с поверхности корня зуба. Заканчивают операцию полировкой обработанной поверхности..
На втором этапе проводят выскабливание разросшихся грануляций и тяжей эпителия с наружной стенки кармана (внутренней стенки десны, обращенной к корню зуба) с помощью кюретки и серповидных полых крючков.
На третьем этапе обрабатывают дно пародонтального кармана и альвеолярный гребень. Грануляции со дна кармана удаляют острыми полыми насадками, альвеолярный край сглаживают фрезеподобными инструментами. Одновременно рану через тонкие трубки, подсоединенные к кюреткам, орошают микроцидом, растворами календулы, чистотела и др. После окончания операции в рану засыпают ферментный препарат н антибиотик.
Для криокюретажа используют специальные криохирургические приборы, позволяющие производить криодеструкцию измененных тканей пародонтального кармана при температуре —60…—150 °С. Показаниями к криокюретажу при генерализованном пародонтите являются пародонтальные карманы глубиной 5—7 мм с обильным разрастанием грануляционной ткани и гноетечением, гиперплазия десневых сосочков, пародонтальные абсцессы.
Ошибки и осложнения в лечении, возникающие при невыполнении гигиенических требований.
В комплексе профилактических и лечебных мероприятий при заболеваниях пародонта важное место должно отводиться гигиене полости рта. Поэтому грубейшей ошибкой следует считать неумение врача внушить больному целесообразность и необходимость регулярной чистки зубов. Врач должен сделать пациента активным помощником в лечении болезней пародонта; он должен обучить больного навыкам гигиены полости рта при первом контакте с ним. Пациенту необходимо объяснить роль зубного налета в возникновении заболеваний пародонта, дать рекомендации по правильному выбору зубной щетки, зубной пасты, по уходу за зубами (характер движения щетки, время, продолжительность и частота чистки).
Самая большая ошибка при диагностике и лечении болезней пародонта заключается в том, что врачи не проводят диспансерного наблюдения за больными, забывая о том, что легче предупредить обострение, чем его лечить.
Вывод
Чтобы не допустить приведенные выше ошибки и осложнения, врач должен быть всесторонне подготовленным, внимательным, вовремя реагировать на возникновение негативных последствий и отсутствие позитивных изменений в состоянии пародонта под воздействием лечения.
Литература
Заболевания пародонта. Под ред. проф. Л.Ю.Ореховой. – М.: «Поли Медиа Пресс». – 2004. – 432 с.
Иванов В.С. Заболевания пародонта. — М.:, 1998. — 294 с
Николаев А.И., Цепов Л.М. Практическая терапевтическая стоматология. Санкт-Петербург, 2001. — 385 с.
Терапевтическая стоматология: Учебное пособие/ Под ред. проф. Л.А.Дмитриевой. – М.: МЕДпресс информ, 2003. – 896 с.
Спасибо за внимание!
Заболевания пародонта — одна из важнейших проблем стоматологии. По данным ВОЗ, свыше 80 % детей раннего возраста страдают гингивитом, все взрослое население — гингивитом, пародонтитом или пародонтозом. Согласно принятой XVI пленумом правления Всесоюзного научного общества врачей-стоматологов (ноябрь 1983, Ереван) классификации, болезни пародонта разделяются на пять групп.
I
— гингивит — воспаление десны, обусловленное неблагоприятным воздействием местных и общих факторов и протекающее без нарушения целостности зубодесневого прикрепления. Формы — катаральный, гипертрофический, язвенный. Степень тяжести — легкая, средняя, тяжелая. Течение — острое, хроническое, обострившееся, ремиссия. Распространенность — локализованный, генерализованный.
II
— пародонтит — воспаление тканей пародонта, характеризующееся прогрессирующей деструкцией периодонта и кости. Степень тяжести — легкая, средняя, тяжелая. Течение — острое, хроническое, обострившееся, ремиссия. Распространенность — локализованный, генерализованный.
ТТТ — пародонтоз — дистрофическое поражение пародонта и кости. Степень тяжести — легкая, средняя, тяжелая. Течение — хроническое, ремиссия. Распространенность — генерализованный.
IV
— вдиопатические заболевания пародонта с прогрессирующим лизисом тканей пародонта (синдром Па- пийона — Лефевра, Хенда — Крисчена — Шюллера, ней- тропения, акаталазия и др.).
V
— пародонтомы — опухолевые и опухолеподобные процессы в пародонте.
Эта классификация основана на дифференциации заболеваний пародонта в зависимости от преобладания вида, патологического процесса — воспаления, дистрофии, опухоли.
Ранняя диагностика этих заболеваний затруднена, а взаимосвязь между общим состоянием организма и изменениями в пародонте сложна. Пораженные ткани, составляющие пародонт, способны оказывать патогенное воздействие на организм, осложнять течение заболеваний и обусловливать развитие хрониосептического состояния организма.
Патологические изменения в пародонте развиваются под влиянием разнообразных общих и местных факторов, приводящих к воспалительным, деструктивно-воспалительным и дистрофическим изменениям пародонта с нарушением его барьерной функции. Для того чтобы не допустить ошибок в диагностике заболеваний пародонта, обследование больных с подозрением на них должно включать следующие этапы: изучение анатомических данных, определение общего состояния больного, обследование полости рта и пародонта, изучение лабораторных, функциональных, биохимических и иммунологических показателей, общего состояния организма. Не имея возможности подробно остановиться на всех этапах обследования, приведем лишь схему обследования больного с заболеванием пародонта (схема 1). Такой методический подход к изучению состояния пародонта позволяет не только поставить правильный диагноз заболевания пародонта, но и выявить определенные звенья патогенеза этих заболеваний, оценить степень нарушения метаболизма тканей в зависимости от особенностей течения и активности патологического процесса, определить план и объем лечебных мероприятий, оценить эффективность лечения и прогноз заболевания.
Хронический периодонтит — это воспалительный процесс стойкого характера в периапикальной зоне, сопровождается разрушением окружающих зубных тканей. Данное заболевание еще называют осложнением кариеса. Встречается у пациентов любых возрастных категорий, но наиболее распространено среди людей зрелого возраста после удаления зубов.
При хроническом периодонтите происходят следующие процессы:
- разрушение связок, которые служат основными держателями зуба в лунке;
- рассасывание костной ткани;
- разрушение кортикальной пластинки альвеольного отростка.
Заболевание имеет три формы, от них зависит дальнейшее лечение и прогноз.
Классификация хронического периодонтита
Хроническая форма периодонтита в зависимости от стадии воспалительного процесса и типа изменений делится на три следующих группы:
- Хронический гранулирующий периодонтит. В верхней части зуба происходит активное разрастание тканевого покрова грануляционного типа. При этом распространение грануляций сопровождается разрушением дентина, костной ткани, альвеолы и цементной пломбы.
- Хронический гранулематозный периодонтит. Эта форма характеризуется развитием гранулемы или кистогранулемы, также встречается рост кисты на костной ткани. В первом случае это будет новообразование круглой формы с диаметром 5 мм. Состоит оно из грануляций, которые окружены плотной капсулой. При дальнейших воспалительных и дистрофических процессах гранулема преобразуется в кистогранулему. Отличаются они особенностями структуры и размером. Второе образование достигает 1 см и покрыто жестким плоским эпителием. Запущенная стадия хронического гранулематозного периодонтита способна деформировать челюсть новообразованной кистой.
- Хронический фиброзный периодонтит. В данном случае коллагеновые волокна приобретают грубую структуру. Чаще всего он является следствием предыдущей формы хронического периодонтита.
Профилактика и прогноз при хроническом периодонтите
Положительный прогноз при хроническом периодонтите можно предполагать только при своевременном обращении за квалифицированной помощью, в противном случае — процесс может распространиться и на здоровые зубы. После чистки каналов и восстановления пораженного участка зуб сохранит свои функциональные способности. Основные рекомендации для профилактики этого заболевания:
- регулярные стоматологические осмотры;
- ежедневный гигиенический уход за полостью рта;
- своевременное лечение существующих дефектов зубного ряда и нейтрализация инфекционного процесса.
Причины хронического периодонтита
Исходя из этиологии хронического периодонтита, основные факторы, способствующие его возникновению, можно разделить на инфекционные, токсические и аллергические. В большинстве случаев развитие болезни связано со следующими причинами:
- отсутствие своевременного адекватного лечения острой формы периодонтита;
- множественная адентия;
- синусит;
- язвенный пульпит или пародонтит;
- травматическая окклюзия, которая сопровождается перегрузкой тканевого покрова периодонта;
- остеомиелит и т.д.
При хроническом периодонтите наблюдаются болезнетворные микробы, поэтому важно осуществлять надлежащий уход за полостью рта, так как полибактериальная флора лишь усугубит состояние пациента. Воспаление периапикальных тканей провоцируют одна или несколько бактерий, среди них:
- протеи;
- стафилококки;
- кишечная палочка;
- стрептококки;
- превотеллы;
- дрожжеподобные грибки;
- порфиромонады;
- клебсиеллы и т.д.
Их проникновение в корневой канал происходит через основное отверстие, дентинные канальцы, цементирующий стоматологический материал или костную альвеолу. Также инфицирование может происходить лимфогенным либо гематогенным путем.
Стойкое хроническое воспаление неинфекционной природы возникает чаще всего при травматизме. Травмой в данном случае считается ушиб зубочелюстного аппарата, неправильная постановка коронки или некорректная пломбировка. Во время стоматологического лечения внутриканальный штифт также может затронуть пародонт.
Хронический пародонтит изредка представляет собой реакцию на использование ряда медикаментозных средств, вызывающих некроз тканей периодонтальной зоны (мышьяковая паста, резорцин-формалин и т.д.). Иные препараты токсического воздействия не исключают негативных последствий, которые провоцируют данное заболевание.
Симптомы хронического периодонтита
Заболевание довольно продолжительное время может не проявлять себя, но в это же время оно может прогрессировать. Самыми первыми симптомами, на которые следует обратить внимание, будут такие:
- неприятный запах;
- кровоточивость десен при чистке.
Не исключается особая чувствительность зубов при употреблении горячих, холодных, соленых, кислых и сладких блюд. Иногда в клинической картине присутствуют свищи, они периодически выделяют гной. Имеет место и некоторая подвижность зубов, со временем она станет причиной появления щелей между зубами и кардинальных изменений в зубном ряде. Длительное течение хронического периодонтита сопровождается сильной зубной болью, абсцессами, постоянными кровяными и гнойными выделениями.
Обострение всегда чередуется с затиханием. В период ремиссии пациент может вовсе забыть о своей проблеме, а вот при усугублении проявляются следующие симптомы:
- боль в зубе (варьируется от слабой до выраженной с разной интенсивностью);
- усиление болевых ощущений при постукивании по зубам или при жевании;
- выдвижение из лунки зуба, что влияет на его высоту;
- чувство распирания и давления в пораженной области;
- сильное покраснение и отечность не только десны, но и щеки;
- увеличение лимфатических узлов, находящихся в зоне поражения.
Диагностика хронического периодонтита
Проявления хронического периодонтита можно перепутать со многими заболеваниями, поэтому комплексная диагностика необходима. При поверхностном обследовании стоматолог может поставить ошибочный диагноз, а соответственно, назначить и некорректный план лечения. При первом посещении врач анализирует все жалобы и сопоставляет их с полученными результатами осмотра. Поставить адекватную оценку помогают следующие методы:
- зондирование кариозной полости;
- определение уровня подвижности;
- пальпация периапикального тканевого покрова;
- перкуссия больного зуба;
- «температурное» тестирование.
Заключительными методиками диагностирования будут рентгенография и радиовизиография. В спорных ситуациях также понадобится фистулография. Изменения костной ткани хорошо прослеживаются на рентгеновских снимках. Если анализировать параметры электровозбудимости, то при показателе выше 100 мкА можно смело подтверждать диагноз.
Лечение хронического периодонтита
Избавиться от хронического периодонтита на ранних стадиях можно всего за 2–3 посещения стоматолога. Большую роль играет форма болезни, от нее зависят сроки выздоровления пациента. Фиброзный тип существенно не влияет на верхнюю часть корня зуба, поэтому в такой ситуации достаточно произвести чистку и временно запломбировать корневые каналы, а на втором приеме можно ставить постоянную пломбу.
Лечение хронического периодонтита грануляционной формы требует времени и строгого выполнения следующих этапов.
Первое посещение:
- проведение рентгенографии и анализ снимка;
- местная анестезия с помощью анестетиков, которые способны качественно обезболить;
- высверливание пораженных кариесом участков, что также обеспечит доступ к корневым каналам;
- устранение отмершего участка пульпы. Если ранее было оказано некачественное лечение, тогда потребуется высверлить поставленную пломбу и «распаковать» запломбированные каналы;
- измерение и оценка корневых каналов;
- обработка каналов специальными инструментами с параллельной медикаментозной обработкой;
- введение лекарственных антисептических средств;
- наложение временной пломбы;
- назначение антибиотиков, противовоспалительных нестероидных средств и антигистаминных препаратов до момента постановки постоянной пломбы.
Второе посещение. Если припухлость, отечность и боль не тревожат пациента, можно осуществлять такие действия:
- удаление пломбы и лекарственной прокладки;
- повторное промывание хлорогексидином либо гипохлоридом натрия;
- второй этап временной пломбировки. Лучше всего использовать пломбы на основе гидроксида кальция. Они стимулируют возобновление костной ткани и обладают антисептическим действием, нейтрализуя инфекцию.
Третье посещение:
- делается контрольный рентгеновский снимок, на его основе можно судить об эффективности терапии и отметить положительную динамику;
- удаление пломбы и промывание каналов антисептическими растворами;
- осуществление постоянного пломбирования гуттаперчей;
- повторный снимок (для того чтобы увериться в правильности стоматологических действий, поскольку каналы должны быть заполнены материалом до самой верхушки).
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Выявление любых признаков, свидетельствующих о воспалительном процессе или дискомфорте от несъемных зубных протезов является поводом для обращения к лечащему врачу.
Виды осложнений при несъемном протезировании зубов
Наиболее часто при несъемном протезировании встречаются следующие виды осложнений:
Стоматиты и гингивиты (воспалительные процессы десен)
Данный вид осложнений в основном возникает при неправильной обточке зубов, это касается препарирования без так называемого уступа, на который садится нижняя часть коронки и она ни в коем случае не должна нависать над зубом или быть вдавленной в десну. Второй причиной может являться очень массивная промежуточная часть мостовидного протеза, которая давит на десну. Сопровождается режущей болью, покраснением и отеком в зоне давления. Также неправильным будет считаться слишком большое или слишком маленькое пространство между промежуточной частью и десной — промывное пространство, это будет приводить к скоплению остатков пищи и бактерий, что в итоге вызовет неприятный запах и воспалительную реакцию. Наличие острых краев мостовидных протезов и отдельных коронок может спровоцировать хроническую травму — натирание языка и щек. При любых воспалительных явлениях слизистой оболочки полости рта после протезирования следует обратиться к врачу. В качестве противовоспалительной терапии можно использовать различные гели, например Метрогил Дента, а также различные растительные отвары и экстракты, например Ротокан.
Заболевания зубов под протезами (кариес, пульпит, периодонтит)
Важно понимать, что все ортопедические конструкции фиксируются либо на полностью здоровые зубы, либо на заранее подготовленные к протезированию. В случае недостаточной диагностики или неправильной подготовки полости рта к протезированию могут возникнуть такие осложнения как кариес под коронками, пульпит или даже периодонтит. Вовремя незамеченный патологический процесс в итоге приведет к удалению зуба. К периодонтиту также может привести несоблюдение определенных правил при планировании конструкции, например, если будет изготовлен слишком длинный по протяженности мостовидный протез или слишком высокая коронка, которые приведут к перегрузке тканей, удерживающих зуб в кости.
Пародонтиты (воспалительные процессы всех тканей, окружающих зуб)
Самая главная причина пародонтитов при несъемном протезировании в препарировании зубов без уступа. В итоге на модели зубной техник не сможет сделать правильную коронку. Она обязательно будет нависать над зубом и под нависающим краем останется цемент при фиксации, который спровоцирует патологическую реакцию и убрать этот цемент оттуда не представляется возможным без повреждения конструкции. Проявляется это синюшностью десны, отеком и кровоточивостью, в последующем ее рецессией, потемнением и оголением серого края коронки. Естественно нарушается и эстетика.
Выбор конструкции зависит от многих факторов, таких как общее состояние организма, биотип десны, протяженность дефекта и т.д. При недостаточном учёте всех условий может возникнуть воспалительная реакция всех тканей, окружающих зуб, что приведет к скорой атрофии кости вокруг пораженного зуба и, соответственно, его потере. В качестве профилактики данного осложнения перед протезированием нередко проводят одонтопародонтограмму, которая представляет собой графическую регистрацию состояния пародонта, степень атрофии его тканей. Одонтопародонтограмма при протезировнии помогает выбрать правильную конструкцию протеза и определить число опорных зубов.
Аллергические реакции на материалы, используемые при протезировании
В основном аллергия после ортопедического лечения при соприкосновении искусственного протеза с десной и может проявляться местно в виде гингивитов с такими симптомами, как покраснения и высыпания на слизистой полости рта, жжение и сухость в полости рта, либо более общими реакциями организма, такими как сыпь на коже лица, отеки, приступ бронхиальной астмы. Такие реакции могут проявиться как моментально, так и через несколько часов или даже дней после установки протеза. Любая аллергическая реакция при протезировании требует анализа причины и последующего лечения.
Гальванический синдром
Отдельного рассмотрения требует такая реакция как гальванизм. Она проявляется при наличии в полости рта разных металлов, причем это бывает только на открытом металле и не относится к протезам, облицованным керамикой. При попадании слюны, которая выполняет роль электролита, металлы приобретают разные потенциалы, вследствие чего образуются гальванические токи. Симптомами данного осложнения являются металлические привкус во рту, сухость, жжение, головные боли, нарушение сна, местно возможно потемнение металлических протезов. При выявлении гальванизма требуется замена всех металлических конструкций на протезы из более биоинертных материалов.
Расцементировка и расшатывание несъемной конструкции
Стоматологические цементы, на которые фиксируются несъемные конструкции, должны отвечать определенным требованиям. Однако иногда происходит расцементировка («отклеивание») несъемной конструкции. Это может произойти от чрезмерной нагрузки, неправильно обточенного зуба, слишком длинного мостовидного протеза, просроченного цемента или его недостаточного объема для фиксации, а также при одной большой или нескольких маленьких пломбах на зубе, которые отлетают, оставаясь в коронке.
Сколы облицовки искусственных зубов и коронок
Облицовка коронок и искусственных зубов состоит из фарфора, материал этот красивый и крепкий, однако при избыточной перегрузке не выдерживает деформаций и скалывается. Причиной может служить ошибка в планировании ортопедической конструкции, техническая ошибка при изготовлении, а также частое употребление пациентом слишком твердой пищи, такой как орехи и кости. Иногда сколы удается восстановить, не снимая ортопедическую конструкцию, прямо в полости рта, но решить этот вопрос может только лечащий врач.
Неправильный прикус из-за слишком низких или слишком высоких коронок и зубов
В случае слишком низких клинических коронок эффективность жевательной функции будет довольно низкой, а в случае слишком высоких коронок будет перегрузка всего жевательного аппарата. Неправильный прикус рано или поздно вызывает еще более серьезные нарушения со стороны височно-нижнечелюстного сустава, а также неврологические нарушения, которые часто могут выражаться в виде головной боли. Если пациент чувствует, что неплотно перемалывает пищи и остаются слишком крупные куски пищи или ощущает боль в суставах после протезирования, стоит немедленно обратиться к врачу для исправления прикуса.
Нарушение плоскости при протезировании
При любом протезировании очень важна так называемая окклюзионная плоскость. Под ней подразумевают плоскость, проходящую через режущие края центральных резцов и дистальные бугорки седьмых зубов отдельно для верхней и нижней челюстей. Неправильное протезирование может привести к нарушению этой плоскости и нарушению движений височно-нижнечелюстного сустава. Зачастую это проявляется серьезными неблагоприятными последствиями в виде лицевых и головных болей, болей в области сустава, щелчками при открывании рта. Такие ошибки требуют долгого и тщательного лечения. В этом случае понадобятся глубокие гнатологические исследования, которые проводятся в нашей клинике. Гнатология рассматривает взаимодействие всех органов зубочелюстной системы и затрагивает множество факторова. Сегодня развитию гнатологии и нейромышечной стоматологии уделяется очень много внимания.
Переломы мостовидных протезов и коронок
Перелом, как правило, может произойти у тех несъемных протезов, которые не могут выдержать чрезмерную нагрузку, а также из-за технических ошибок: слишком тонкого каркаса или сильно зауженной частью. В основном данное осложнение относится к штампованно-паяным и временным пластмассовым конструкциям. Штампованно-паяные конструкции на сегодняшний день практически вытеснены протезами из более крепких материалов. А замена временных пластмассовых, если это необходимо, практически не составляет труда и не занимает много времени.
Причины осложнений после несъемного протезирования
Ошибки при диагностике и планировании ортопедического лечения
Пожалуй, самый важным и самым сложным этапом ортопедического лечения является планирование и выбор конструкции. Не полностью изученный анамнез, недостаточность рентгенологических исследований и неверная интерпретация снимков, невнимательный подход к жалобам пациента. Всё это на сегодняшний день является грубой ошибкой врача.
Ошибки при подготовке полости рта к протезированию
Перед ортопедическим лечением обязательно проведение санации полости рта: профессиональная гигиена полости рта, удаление сильно разрушенных зубов, которые невозможно качественно восстановить пломбами или вкладками, терапевтическое лечение необходимых по показаниям зубов, а также возможны мягко-тканные и костные пластики. Ошибки при подготовке могут быть обнаружены уже после протезирования, поэтому необходим очень внимательный подход всех врачей.
Ошибки клинических этапов протезирования
Ортопедическое лечение состоит, как правило, из нескольких этапов. Совершение ошибки на любом из врачебных этапов может привести к неблагоприятным последствиям. Из наиболее часто встречающихся врачебных ошибок при несъемном протезировании можно выделить неправильное препарирование зубов, неточно снятые слепки, неправильное определение прикуса, неправильная припасовка каркасов, несоблюдение правил при установке протеза, а также при несоблюдениии этапов протезирования.
Ошибки технических этапов протезирования
Половина успеха правильного ортопедического лечения зависит от зубного техника. Несоблюдение определенных правил изготовления зубных протезов приводит в дальнейшем к осложнениям. Чаще всего это ошибки в неточном изготовлении гипсовых моделей, плохом литье каркасов, неправильной моделировке режущей или жевательной поверхности зубов зубным техником.
Плохая гигиена полости рта
При несоблюдении рекомендаций правильной гигиены полости рта, может возникнуть воспаление десен, либо образование кариеса или другого воспалительно-деструктивного процесса в зубах.
Диагностика хронического периодонтита
Хронический периодонтит – воспаление костной ткани у корня зуба – протекает без каких-либо симптомов. Внимательный стоматолог обратит внимание на ранее пролеченные каналы зубов, внимательно рассмотрит рентген зубов и расспросит пациента о его ощущениях, промелькнувшей когда-то боли в зубе или ноющем ощущении. Иногда пациенты отмечают, что болит зуб после пломбировки каналов, но со временем эта боль проходит, и к стоматологу пациент уже не обращается. Именно небольшая боль, которая когда-то была и затем прошла, должна насторожить стоматолога. Периодонтит переходит в хроническую форму и уже не дает болевых ощущений, а тем временем костная ткань вокруг корня зуба расплавляется и зуб уже не так прочно держится. В результате развития хронического периодонтита можно потерять не один зуб, так как процесс распространяется со временем и на соседние зубы. Если процесс воспаления в костной ткани расположен у верхушки корня, такой периодонтит называется апикальным. А если периодонтит развился сбоку от корня – он называется перирадикулярным.
Стоматолог-эндодонтист обратил внимание на жевательный зуб внизу слева, закрытый пломбой. Пациентка рассказала, что давно в этом зубе лечили каналы и несколько раз, после лечения, она чувствовала ноющую боль, но не придала этому значения, так как боль была не сильной и затем прошла. Врач назначил сделать прицельный рентген зуба.
На рентгене зубов явно видны проявления периодонтита в виде затемнения у корней зуба.
В данном случае у пациентки именно перирадикулярный периодонтит, между корнями зуба у боковых стенок корней. Причиной, скорее всего, послужила трещина корня зуба.
Лечение периодонтита
Стоматолог-эндодонтист предложил пациентке провести ревизию зуба с микроскопом по поводу вертикальной трещины корня зуба и перфорации. По результатам ревизии зуба могут быть возможны два варианта лечения периодонтита:
- Перелечивание всех 4-х каналов в проблемном зубе с помощью операционного микроскопа. Качественная пломбировка каналов зуба. Надежное восстановление зуба металлокерамической коронкой. Для укрепления зуба может понадобиться штифтовая культевая вкладка.
- Удаление проблемного зуба с последующей имплантацией (через некоторое время, после восстановления костной ткани) и протезированием металлокерамикой.
После проведенной диагностики с помощью стоматологического микроскопа, врачом было предложено сохранить зуб и провести лечение каналов зуба под микроскопом. Во многих клиниках зуб бы просто удалили, но использование в «Диал-Дент» стоматологического микроскопа и отличная подготовка стоматологов-эндодонтистов позволяют спасти зубы от удаления. Периодонтит лечение потребует два посещения с интервалом в 4 недели и последующее наблюдение через 6 месяцев. На время лечения зуб будет закрыт временной композитной коронкой.
Первое посещение
На первом посещении проведена распломбировка каналов зуба с использованием современных обезболивающих препаратов. Лечение каналов зуба заключается в антисептической обработке специальными растворами с дополнительным использованием ультразвука для более надежной стерилизации каналов.
Лечение проводилось с применением операционного микроскопа, дающего увеличение и подсветку рабочего поля. Такое лечение каналов зуба обеспечивает полное удаление вредной микрофлоры в канале, которая и вызывала воспаление, тем самым воспалительный процесс прекращается. После антисептической обработки проведена временная пломбировка каналов зуба гидроокисью кальция. Зуб закрыли временной композитной коронкой.
Второе посещение
Через четыре недели после контроля чистоты каналов с микроскопом проведена окончательная пломбировка каналов зуба с помощью материала AH+ и гуттаперчи. Это современный надежный метод пломбировки каналов, обеспечивающий их герметичность, то есть полную защиту от проникновения инфекции в каналы зуба. Зуб опять закрыт временной композитной коронкой. Теперь каналы чистые, источник воспаления устранен, но нужно дождаться восстановления костной ткани между корнями, чтобы провести окончательное протезирование зуба.
Протезирование металлокерамикой
Через 6 месяцев при посещении стоматолога проведен рентген зубов. Снимок показывает отсутствие признаков хронического периодонтита и полное заживление с образованием костной ткани между корнями. Периодонтит лечение закончено, можно восстанавливать зуб коронкой.
Восстановление депульпированного зуба должно быть надежным, чтобы предотвратить его раскол, поэтому решено восстановить зуб с помощью литой культевой штифтовой вкладки, и металлокерамической коронки. Вкладка служит основой для коронки, так как полость в зубе большая.
Периодонти́т — это воспаление периодонта, характеризующееся нарушением целостности связок, удерживающих зуб в альвеоле, кортикальной пластинки кости, окружающей зуб, и резорбцией костной ткани от незначительных размеров до образования кист больших размеров.
Классификация.
По этиологии различают следующие виды периодонтитов:
- Инфекционный.
- Травматический.
- Медикаментозный.
- Ятрогенный.
Данная классификация принята в России, зарубежная классификация отличается.
- Острый периодонтит:
- острый серозный,
- острый гнойный.
Хронический периодонтит:
- фиброзный,
- гранулирующий,
- гранулематозный.
Обострение хронического периодонтита.
Этиология.
- Инфекционный периодонтит в основном является осложнением кариеса. Как первичным (когда процесс является следствием нелеченного кариеса, а затем пульпита или заболевания пародонта), так и вторичным (когда у процесса ятрогенная причина). По способу проникновения бактерий периодонтит делят на интрадентальный и экстрадентальный (внутризубной и внезубной). К последнему можно отнести периодонтиты, которые развиваются вследствие перехода воспалительного процесса из окружающих тканей (остеомиелит, гайморит).
- Травматический периодонтит возникает в результате как значительного однократного воздействия (удар при падении или попадании в лицо твердых тяжелых предметов), так и вследствие незначительной, но хронической травмы (завышенная пломба, откусывание проволоки или нитки, при отсутствии рядом стоящих зубов). При травме процесс обычно протекает остро.
- Медикаментозный периодонтит развивается чаще всего при неправильном лечении пульпита, когда сильнодействующие препараты попадают в периодонт (например паста, содержащая мышьяк, формалин, фенол) или раздражающие материалы (фосфат-цемент, штифты). Также к медикаментозным относят периодонтиты, возникающие вследствие аллергических реакций, которые могут вызвать местную иммунологическую реакцию.
Основной причиной развития периодонтита у детей является инфекция, когда микроорганизмы, их токсины, биогенные амины, поступающие из воспаленной некротизированной пульпы, распространяются в периодонт.
Вероятность развития периодонтита увеличивается у курящих людей. Согласно данным исследователей, сигаретный дым и его компоненты способствуют образованию биопленки, в состав которой входят различные патогенные микроорганизмы, такие как Staphylococcus aureus, Streptococcus mutans, Klebsiella pneumonia и Pseudomonas aeruginosa.
Острый апикальный периодонтит
Для острого периодонтита характерно наличие резкой локализованной боли постоянного характера. Вначале при остром периодонтите отмечается нерезко выраженная ноющая боль, которая локализована и соответствует области поражённого зуба.
Позднее боль становится более интенсивной, рвущей и пульсирующей, иногда иррадирует, что свидетельствует о переходе в гнойное воспаление. Острый апикальный процесс длится от 2-3 суток до 2 недель. Условно удаётся выявить 2 стадии или фазы течения острого воспаления периодонта:
- Первая стадия. Фаза интоксикации периодонта возникает в самом начале воспаления. Характерно для неё возникновение длительных, непрерывных болей ноющего характера. Иногда к этому присоединяется повышенная чувствительность при накусывании на больной зуб. Со стороны тканей, окружающих зуб, видимых изменений не определяется, при вертикальной перкуссии отмечается повышенная чувствительность периодонта.
- Вторая стадия. Фаза выраженного экссудативного процесса характеризуется непрерывными болевыми ощущениями. Отмечается болезненность при накусывании на зуб; вызывает боль даже лёгкое прикосновение языка к больному зубу. Появляется ощущение выдвижения больного зуба из зубной дуги (симптом выросшего зуба). Перкуссия зуба резко болезненна. Отмечается иррадиация болей. Появление экссудата и воспалительный ацидоз способствуют набуханию и расплавлению коллагеновых волокон периодонта, что сказывается на фиксации зуба, он становится подвижным. Распространение серозного и серозно-гнойного инфильтрата сопровождается появлением отёка мягких тканей и реакцией регионарных лимфатических узлов.
Общее состояние больных страдает: отмечаются недомогание, головная боль, температура тела повышается до 37-38 °C, наблюдается лейкоцитоз, повышенная СОЭ.
Рентгенологически при остром периодонтите изменений в периодонте не отмечается.
Хронический апикальный периодонтит.
- Хронический фиброзный периодонтит. Диагностика этой формы сложна, так как больные не предъявляют жалоб и ещё потому, что сходную клиническую картину может давать, например, хронический гангренозный пульпит.
Объективно, при хроническом фиброзном периодонтите отмечаются изменения цвета зуба, коронка зуба может быть интактной, глубокая кариозная полость, зондирование безболезненно. Перкуссия зуба чаще безболезненна, реакции на холод и тепло отсутствуют. В полости зуба нередко обнаруживается некротически изменённая пульпа с гангренозным запахом.
В клинике диагноз хронического фиброзного периодонтита ставится на основании рентгеновского снимка, на котором видна деформация периодонтальной щели в виде расширения её у верхушки корня, что обычно не сопровождается резорбцией костной стенки альвеолы, а также цемента корня зуба.
Фиброзный периодонтит может возникать как исход острого воспаления периодонта и как результат излечения других форм хронического периодонтита, пульпита или возникает в результате перегрузки при утрате большого числа зубов или травматической артикуляции.
- Хронический гранулирующий периодонтит. Нередко проявляется в виде неприятных, иногда слабых болевых ощущений (чувство тяжести, распирания, неловкости); может быть незначительная болезненность при накусывании на больной зуб, эти ощущения возникают периодически и часто сопровождаются появлением свища с гнойным отделяемым и выбрасыванием грануляционной ткани, который через некоторое время исчезает.
Определяется гиперемия десны у заболевшего зуба; при надавливании на этот участок десны тупым концом инструмента возникает углубление, которое после удаления инструмента исчезает не сразу (симптом вазопареза). При пальпации десны больной испытывает неприятные ощущения или боль. Перкуссия нелеченого зуба вызывает повышенную чувствительность, а иногда и болевую реакцию.
Нередко наблюдается увеличение и болезненность регионарных лимфатических узлов.
Рентгенологически при хроническом гранулирующем периодонтите обнаруживают очаг разрежения кости в области верхушки корня с нечёткими контурами или неровной линией, деструкцией цемента и дентина в области верхушки зуба.
- Хронический гранулематозный периодонтит чаще проникает бессимптомно, реже больные жалуются на неприятные ощущения и незначительную болезненность при накусывании.
Анамнестически имеются указания на перенесённую в прошлом травму периодонта или болевые ощущения, связанные с развитием пульпита. При локализации гранулёмы в области щёчных корней верхних моляров и премоляров больные нередко указывают на выбухание кости соответственно проекции верхушек корней.
Объективно, причинный зуб может не иметь кариозной полости, коронка в цвете нередко изменена, отмечается наличие кариозной полости с распадом пульпы в каналах, и наконец, зуб может быть леченым, но с некачественно запломбированными каналами. Перкуссия зуба часто безболезненна, при пальпации на десне с вестибулярной поверхности может отмечаться болезненное выбухание соответственно проекции гранулёмы.
При рентгенологическом обследовании выявляется картина чётко очерченного разрежения костной ткани округлой формы. Иногда можно видеть деструкцию тканей зуба в области верхушки и гиперцементоз в боковых отделах корня.
Благоприятным исходом гранулематозного периодонтита при своевременно и правильно проведенном лечении является переход в фиброзную форму. При отсутствии лечения или неполном пломбировании корневого канала происходит превращение гранулёмы в кистогранулёму или корневую кисту зуба.
- Обострившийся хронический периодонтит. Чаще даёт обострение гранулирующий и гранулематозный периодонтит, реже — фиброзный. Так как обострение протекает при наличии деструктивных изменений в периодонте, то болезненность при накусывании на зуб не бывает такой резкой, как при остром гнойном периодонтите. Что касается остальных симптомов (постоянная боль, коллатеральный отёк мягких тканей, реакция лимфоузлов), то они могут нарастать в такой же последовательности, как и при остром гнойном периодонтите.
Объективно, отмечаются наличие глубокой кариозной полости (зуб может быть нелеченым или пломбированным), отсутствие болезненности при зондировании, резкая боль при перкуссии, как вертикальной, так и горизонтальной, в меньшей степени. Зуб может быть изменён в цвете, подвижен. При осмотре определяется отёк, гиперемия слизистой оболочки и нередко кожи, над областью причинного зуба сглаженность переходной складки, пальпация этой области болезненна. Реакция тканей зуба на температурные раздражители отсутствует.
Обострение хронического фиброзного периодонтита рентгенологически сопровождается уменьшением чёткости границ разрежения костной ткани, появлением новых очагов разрежения и остеопороза соответственно воспалительному фокусу. Рентгенологическая картина гранулематозного периодонтита в стадии обострения характеризуется потерей чёткости границ разрежения костной ткани в апикальной части зуба, нечёткостью линии периодонта в боковых отделах периодонта и просветлением костномозговых пространств по периферии от гранулёмы. Обострившийся хронический гранулирующий периодонтит рентгенологически характеризуется более выраженной изъеденностью контуров очага разрежения на фоне общей смазанности рисунка.
Электрометрическая реакция со стороны периодонта при всех формах периодонтита — свыше 100 мкА или вовсе отсутствует. Лечебные мероприятия при периодонтитах выходят за рамки лечения только причинного зуба и состоят в активном высвобождении организма от инфекционного очага, чем достигаются предупреждение сенсибилизации организма, предотвращение развития воспалительных процессов челюстно-лицевой области и заболеваний внутренних органов.
Патогенез.
Микроорганизмы проникают в периодонт чаще всего через корневой канал при пульпите. При проникновении инфекции возникает воспаление. Справедливости ради следует отметить, что периодонтит возможен также при других состояниях: травмах, трещине корня зуба, длительном воздействии мышьяка на зубную полость, сепсисе. Периодонтальная щель заполнена межтканевой жидкостью и наряду со связочным аппаратом зуба играет роль амортизатора при жевательных нагрузках. Периодонт, входящие в него элементы богаты рецепторами, реагирующими на давление, которое увеличивается при периодонтите, поэтому воспаление даёт выраженный болевой синдром. При воспалении происходит экссудация (пропотевание жидкости). Отёк и экссудация отвечают за главный, но не единственный признак заболевания — боль. При наличии оттока этой жидкости через корневой канал зуба боль менее выражена и создаются условия для развития хронического периодонтита. В противном случае развивается острый периодонтит — сначала серозный, а затем и гнойный.
В диагностике хронического воспалительного процесса в периодонте определяющее значение имеют данные рентгенологического исследования. При этом рентгенологическая картина периапикальных изменений у каждого из корней многокорневого зуба может быть различной. Рентгенологически при остром периодонтите не отмечается. При хроническом фиброзном сужение или чаще расширение периодонта. При хроническом гранулематозном картина четко очерченного разрежения костной ткани округлой формы. Иногда можно видеть деструкцию тканей зуба в области верхушки и гиперцементоз в боковых отделах корня. Хронический гранулирующий — очаг разрежения с изъеденными контурами, деструкцией цемента и дентина в области верхушки зуба. Обострение хронического периодонтита определяется формой воспаления предшествующему обострению, длительностью и остротой воспалительного процесса.
Лечение.
Лечение поэтапное у врача-стоматолога, заканчивающееся пломбированием зуба и его корней. Сначала для устранения воспаления необходимо хирургически дать широкий отток экссудату (гнойному или серозному). Назначаются антибиотики широкого спектра действия. При неэффективности лечения, а также, если зуб не выдерживает герметичности, он подлежит удалению.
Лечение хронического периодонтита включает три основных этапа:
- механическую подготовку (расширение, очистку),
- антисептическую обработку (дезинфекцию),
- пломбирование каналов.
Механическая обработка проводится с целью полного удаления распавшейся корневой пульпы и слоя инфицированного дентина со стенок канала. Дезинфекцию канала часто завершают применением внутриканального ультразвукового воздействия.
Затем проводят процедуры, борющиеся с воспалением в челюсти и стимулирующие репаративные процессы в кости. В корень зуба закладывают пасты на основе гидроокиси Ca, с добавлением йодоформа (“Metapex”).
После купирования воспаления в периодонте каналы очень аккуратно тщательно пломбируют. В 85 % случаев комплексное лечение периодонтита оказывается эффективным и наступает излечение.
Если после проведённого комбинированного терапевтического воздействия не удается ликвидировать гранулёмы, прибегают к верхушечной резекции корня зуба. Иногда все проводимые мероприятия безрезультатны, в этом случае поражённый зуб приходится удалять. После купирования воспалительного процесса в кости решают вопрос о протезировании или имплантации зуба.
Профилактика.
Полностью исключить вероятность развития кариеса и таких его осложнений, как пульпит и апикальный периодонтит, невозможно, однако, при соблюдении простых советов легко снизить частоту обращения к стоматологу с болями в зубах.
- Ежедневное очищение ротовой полости с применением зубной щётки и пасты. Помимо этого, рекомендуется использовать флосс (зубная нить), который позволяет устранять пищевые частицы и микробный налёт с контактных поверхностей и прочих труднодоступных мест.
- Для гигиенического ухода стоматологи советуют выбирать зубные пасты, обогащённые фтористыми соединениями. Однако следует обращать внимание на дозировку этого вещества: для взрослых профилактическая концентрация фтора составляет 1.5 тыс. ppm, а детям, которые не достигли ещё 12 лет, требуется доза, не превышающая 1 тыс. ppm.
- Уменьшение углеводистых продуктов в ежедневном рационе, в особенности содержащих сахарозу.
- Своевременное очищение зубного камня.
- При развитии кариозного процесса необходимо обращение к стоматологу для лечения, чтобы заболевание не распространилось вглубь зуба.
- Регулярные визиты к стоматологу для диагностических осмотров.
Поддержание стоматологического здоровья на высоком уровне позволит избежать возникновения верхушечного периодонтита.

 Осложнения гингивита
Осложнения гингивита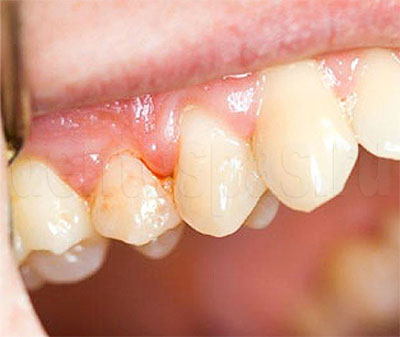 Последствия пародонтита
Последствия пародонтита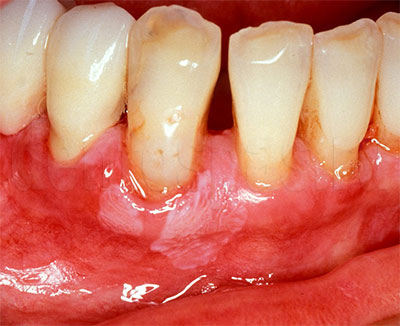 Осложнения пародонтоза
Осложнения пародонтоза