Ресурсы по теме
Медикаментозные ошибки могут вызываться следующими причинами:
-
Люди запутываются и принимают лекарственные препараты неправильно.
-
Врачи выписывают не тот препарат или не в той дозе, которая требуется.
-
Вследствие неверного прочтения выписанного врачом рецепта или надписи на упаковке с препаратом фармацевты выдают не тот препарат или не ту дозу препарата.
-
Лица, ухаживающие за пациентом, вследствие неверного прочтения этикетки на емкости с лекарственным препаратом, дают пациенту не тот препарат или препарат в неверной дозе.
-
Лица, ухаживающие за пациентом, дают препарат не тому человеку.
-
Фармацевт или сам пациент нарушает правила хранения препарата, вследствие чего он теряет свою силу.
-
Пациенты применяют просроченный лекарственный препарат.
-
Пациенты принимают лекарственный препарат с пищей, тогда как он лучше всего всасывается натощак, или принимают его натощак, когда пища необходима для предупреждения побочных эффектов.
Медикаментозные ошибки чаще всего являются результатом того, что люди путают, когда и как принимать предписанные им лекарственные препараты, вследствие чего принимают не тот препарат или препарат в неверной дозе. Люди чаще всего путают препараты по следующим причинам: они помещают более одного вида препарата в одну емкость, стертый текст на емкости с препаратом; они не понимают инструкции, указанные на емкости с препаратом; в наличии имеется более одной емкости с одним и тем же препаратом и/или столько емкостей с различными лекарственными препаратами, что пациент уже не уверен, какой из них когда следует принимать (и какие он уже принял).
Таблетницы могут быть полезны, особенно когда пациенты в течение дня принимают несколько разных лекарственных препаратов. Эти пилюльные коробочки имеют несколько отделений для каждого дня недели и до 4 отделений на каждые сутки. Сами пациенты или лица, осуществляющие за ними уход, помещают в эти органайзеры для медикаментов количество лекарственных препаратов, необходимое на неделю. Например, если лекарственный препарат предписано принимать один раз в сутки утром, соответствующую его дозу необходимо поместить в отсек «утро» каждого дня. В соответствующее время суток пациенты принимают все лекарственные препараты, помещенные в соответствующее отделение. Поскольку все лекарственные препараты, помещенные в соответствующее отделение, принимаются в одно и то же время суток, тот факт, что разные лекарственные препараты принимаются одновременно, не имеет значения. Кроме того, что такого рода органайзеры для медикаментов служат для пациентов напоминанием, они позволяют лицам, ухаживающим за пациентом, контролировать принял ли он свои лекарственные препараты.
Необходимо, чтобы люди имели четкое представление о том, когда и каким образом принимать лекарственные препараты уже в тот момент, когда они забирают выписанный им рецепт. Если у них нет такого понимания, они должны попросить фармацевта объяснить им, как принимать те или иные лекарственные препараты.
Иногда врачи делают ошибки, выписывая лекарственные препараты, в особенности это касается определенных категорий пациентов. Лица старшего возраста, беременные женщины и дети находятся в этом отношении в группе повышенного риска, поскольку в сравнении с остальными пациентами им часто требуются другие препараты, другие дозировки или и то, и другое. К ошибкам другого рода относятся лекарственные взаимодействия Лекарственные взаимодействия Воздействие, оказываемое лекарством на человека, может отличаться от ожидаемого, так как препарат взаимодействует с: Другим препаратом, принимаемым человеком (взаимодействие препарата с другим… Прочитайте дополнительные сведения , при которых один препарат усиливает или ослабляет действие другого.
Лекарственные взаимодействия более вероятны у людей, принимающих многие лекарственные препараты. Чтобы свести к минимуму риски данного рода, врачам необходимо быть в курсе всех препаратов, которые принимают их пациенты, в том числе — выписанных другими работниками здравоохранения и безрецептурных препаратов. Пациенты должны вести и обновлять список всех принимаемых ими лекарственных препаратов с указанием дозировок и носить этот список на все визиты в учреждения здравоохранения или иметь с собой на случай поступления в отделение неотложной помощи. Если имеются какие-либо сомнения в отношении того, какие используются лекарственные препараты, то пациента могут попросить принести с собой все свои лекарственные препараты на визит в учреждение здравоохранения.
Существует вероятность того, что в учреждении здравоохранения лекарственные препараты могут выдавать/вводить неверно. Лекарственный препарат может быть введен не тому пациенту, не в то время или не тем путем. Например, препарат могут по ошибке ввести в вену (внутривенно) в то время, как его нужно было принять внутрь. Определенные препараты необходимо вводить в вену медленно, при этом некоторые препараты нельзя давать одновременно. Во многих медицинских учреждениях имеются компьютеризированные аптечные системы, которые выдают каждую дозу назначенного пациенту лекарственного препарата, помечая ее штрих-кодом, который сканируется и сопоставляется с идентификационным браслетом пациента. Такие системы позволяют снизить частоту медикаментозных ошибок.
Фармацевты обязаны хранить лекарственные препараты надлежащим образом. Например, многие препараты необходимо хранить в прохладном месте, а некоторые — в холодильнике. Аптеки, высылающие лекарства по почте, должны принимать все меры к тому, чтобы лекарственные препараты не перегревались в ходе транспортировки. Если пациенты нарушают правила хранения лекарственных препаратов дома, лекарственные препараты могут потерять активность до истечения срока годности.
Пациент должен проверить этикетку лекарственного препарата, чтобы выяснить, нужно ли его хранить в холодильнике или в прохладном месте. С другой стороны, лишние предосторожности усложняют прием пациентами лекарственных препаратов надлежащим образом и приводят к неоправданным затратам времени пациентов. Например, закрытые флаконы с инсулином необходимо хранить в холодильнике, но открытый флакон можно без опаски хранить вне холодильника. Кроме того, если дети не имеют доступа к лекарственным препаратам, их можно хранить в оригинальных флаконах, которые ребенок не может открыть, без крышки с защитой от вскрытия детьми.
Иногда люди по ошибке принимают лекарственные препараты с истекшим сроком годности. Лекарственные препараты с истекшим сроком годности часто лишены эффективности, поскольку со временем лекарственные вещества распадаются. Однако некоторые лекарственные препараты (например, аспирин или тетрациклин) распадаются с образованием токсичных веществ; прием таких просроченных препаратов может фактически причинять вред.
Ниже приведены некоторые ресурсы на английском языке, которые могут быть полезными. Обратите внимание, что составители СПРАВОЧНИКА не несут ответственности за содержание этих ресурсов.
-
ClinicalTrials.gov: база данных клинических исследований (финансируемых как из частных, так и из государственных источников), проводимых во всем мире
ПРИМЕЧАНИЕ:
Это — пользовательская версия
ВРАЧИ:
Просмотреть профессиональную версию
Просмотреть профессиональную версию

Авторское право © 2023 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.

Врачебные ошибки как причина осложнений лекарственной терапии
Статьи
Опубликовано в журнале:
Качественная клиническая практика »» 1 / 2002 В.К. Лепахин*, А.В. Астахова, Е.А. Овчинникова, Л.К. Овчинникова
*Всемирная Организация Здравоохранения (ВОЗ)
Кафедра общей и клинической фармакологии Российского университета дружбы народов, Москва
Проблема осложнений лекарственной терапии становится все более актуальной во всем мире. Это связано прежде всего с внедрением в медицинскую практику большого числа фармакологических препаратов, обладающих высокой биологической активностью, сенсибилизацией населения к биологическим и химическим веществам, нерациональным использованием лекарств, медицинскими ошибками и применением не качественных и фальсифицированных препаратов.
Результаты проведенных за последние годы фармакоэпидемиологических исследований позволяют говорить о том, что недооценка и запоздалое решение этой проблемы чреваты развитием самых серьезных последствий [1, 2].
Масштаб проблемы
В специально проведенных исследованиях было показано, что тяжелые, подчас необратимые осложнения в результате лекарственной терапии развиваются у миллионов людей. Количество летальных исходов, связанных с применением лекарств, исчисляется сотнями тысяч. Только в США ежегодно госпитализируется от 3,5 до 8,8 млн. больных и погибает 100-200 тыс. пациентов вследствие развития неблагоприятных побочных реакций, связанных с применением лекарств [3]. Как вы думаете, в России эта цифра меньше?
Результаты мета-анализа 39 перспективных исследований, проведенных в США в период с 1966 по 1996 гг., показали, что серьезные неблагоприятные побочные реакции возникали в среднем в 6,7% случаев, а летальные осложнения имели место у 0,32% всех госпитализированных больных. Осложнения лекарственной терапии заняли 4-6-е место среди причин смертности после сердечно-сосудистых, онкологических, бронхо-легочных заболеваний и травм [2].
Подобное положение отмечается и в других развитых странах. Так, во Франции в 1997 г. около 10% всех госпитализированных составляли больные с побочными реакциями. Осложнения лекарственной терапии возникли у 1317650 пациентов, из них в 33% случаев — серьезные и в 1,4% — летальные [4]. Неблагоприятные побочные реакции явились причиной госпитализации 5,8% больных в Германии [5].
Согласно данным Pirmohamed и et аl. [6], 5% госпитализаций связаны с лекарственными осложнениями, неблагоприятные побочные реакции возникают у 10-20% госпитализированных больных, осложнения лекарственного генеза стали причиной летальных исходов в 0,1% случаев (для сравнения: летальные исходы в результате хирургических вмешательств наблюдаются в 0,01% случаев).
Неблагоприятные побочные реакции — это не только серьезная медицинская, социальная, но и экономическая проблема.
Экономические затраты, связанные с лекарственными осложнениями, составляют в США около 76,6 млрд. долл. в год [3]. Общие годовые затраты только на лечение предотвратимых осложнений фармакотерапии в США колеблются от 17 до 29 млн. долл.
В Великобритании ежегодно расходуется около 4 млрд. долл. в связи с увеличением продолжительности пребывания в стационарах больных из-за возникших неблагоприятных побочных эффектов лекарств [7].
По данным исследования Moore et аl. (1998), затраты, связанные с побочными реакциями, составляют в разных странах от 5,5 до 17% общего бюджета больниц 181.
Зарубежный опыт изучения проблемы побочного действия лекарств свидетельствует о том, что многие лекарственные осложнения являются следствием медицинских ошибок.
Современное состояние проблемы медицинских ошибок
Неблагоприятные побочные реакции лекарственных препаратов вследствие нерационального применения и врачебных ошибок — это только один из наиболее часто встречающихся видов медицинских ошибок. К медицинским ошибкам относят также:
- неправильную постановку диагноза, приведшую к неверному выбору препарата для лечения
- неиспользование предписанного диагностического обследования;
- неверную интерпретацию результатов обследования;
- непринятие мер после получения результатов, отклоняющихся от нормы;
- использование неисправного медицинского оборудования;
- осложнения при переливании крови;
- невыполнение других медицинских предписаний.
Проблема медицинских ошибок не нова, однако в прошлом на нее не обращали должного внимания. Первые работы, посвященные описанию и изучению проблемы медицинских ошибок, стали появляться в 90-е гг. [9]. Одно из первых значимых исследований этого вопроса было организовано в США Агентством по исследованиям и качеству в здравоохранении и проведено Институтом медицины [10].
По завершении данного исследования в ноябре 1999 г. был составлен отчет, озаглавленный: «Человеку свойственно ошибаться: повышение безопасности в здравоохранении» [11]. В отчете отмечалось, что в результате медицинских ошибок в больницах США ежегодно умирает от 44 000 до 98 000 человек. Это больше, чем смертность в результате автомобильных аварий (43 458), рака молочной железы (42297) или СПИДа (16516).
Согласно полученным данным, только от ошибок, связанных с неправильным применением лекарств, ежегодно погибает 7000 человек; это на 16% больше, чем смертность в результате производственного травматизма [11].
С медицинскими ошибками связаны огромные финансовые издержки. В отчете Института медицины отмечается, что медицинские ошибки обходятся США примерно в 37,7 млрд. долл. в год, причем из них около 17 млрд. долл. связаны с расходами, которые можно было предотвратить. Приблизительно половины этих средств расходуется на лечение последствий предотвратимых медицинских ошибок [11].
Реакция на полученные Институтом медицины данные последовала со стороны руководства страны на самом высоком уровне уже в декабре 1999 г. Президент США Билл Клинтон Исполнительным распоряжением создал Межведомственную рабочую группу по координации качества в здравоохранении и потребовал от нее представить ему в течение 60 дней рекомендации, направленные на повышение степени безопасности больных. Разработанные Президентской комиссией рекомендации были выпущены Белым Домом 22 февраля 2000 г. [12].
Вслед за этим многие страны, включая Канаду, Нидерланды, Новую Зеландию, Швецию и другие, начали специальные национальные программы по исследованию качества оказания медицинской помощи и безопасности пациентов.
Департамент здравоохранения Великобритании в докладе за 2000 г. отметил, что неблагоприятные последствия медицинских вмешательств составили 850 тыс. случаев и явились причиной 10% всех госпитализаций [7].
Исследование качества медицинской помощи в Австралии в 1995 г. показало, что неблагоприятные побочные эффекты имели место у 16,6% госпитализированных больных [13].
Учитывая глобальный характер проблемы медицинских ошибок. Исполнительный комитет Всемирной Организации Здравоохранения (ВОЗ) в январе 2002 г. рассмотрел специальную резолюцию «Качество здравоохранения и безопасность больных» и утвердил Стратегию по повышению безопасности больных, в которой наметил основные меры по улучшению качества оказания медицинской помощи населению [14].
В резолюции Исполнительного комитета ВОЗ отмечается, что, «несмотря на возрастающий интерес к проблеме безопасности больных, в мире еще нет осознания чрезвычайной важности проблемы неблагоприятных побочных реакций». В основном это связано с недостаточностью специальных исследований и фактических данных поданному вопросу.
ВОЗ призывает страны к более активному международному сотрудничеству в этой области.
Ошибки врачей при фармакотерапии
Проблема медицинских ошибок вообще и врачебных ошибок при лекарственной терапии в частности до настоящего времени в России практически не изучалась. Медицинские работники и руководители лечебно-профилактических учреждений стараются избегать обсуждения данной темы; она редко находит отражение на страницах медицинской печати. Между тем, врядли будет преувеличением сказать, что эта проблема актуальна и для нашей страны.
К числу врачебных ошибок, как составляющей медицинских ошибок относят все случаи, связанные с использованием лекарственных препаратов с нарушениями инструкции по медицинскому применению [15].
По данным Classen et аl. [1], полученным при активном мониторинге использования лекарств в стационаре, среди типов врачебных ошибок в медицинской практике лидирующими являются ошибки выбора врачом лекарственного препарата и его дозы. Такого типа ошибки составили 56%. Второе место заняли врачебные ошибки, связанные с некорректным изменением дозы и длительностью применения лекарственных средств — 34%. Наделю неблагоприятных побочных эффектов из-за ошибок, допущенных средним медицинским персоналом и фармацевтическими работниками больничной аптеки, приходилось 10% неблагоприятных побочных эффектов.
Неблагоприятные побочные реакции, возникающие в результате врачебных ошибок, являются потенциально предотвратимыми, поскольку их можно избежать при рациональном использовании лекарственных средств.
Основу профилактики неблагоприятных побочных эффектов лекарственных препаратов, в том числе связанных с врачебными ошибками, составляет их выявление, последующий анализ и разработка предложений по решению проблемы. Решения указанных задач возложено на организованные в большинстве стран мира специальные службы контроля безопасности лекарств (фармаконадзора).
Службы контроля безопасности лекарств.
После «талидомидовой трагедии» в 60-е гг. в разных странах стали создаваться специальные службы фармаконадзора с целью выявления и профилактики осложнений лекарственной терапии. Основу этих служб составляли национальные центры по изучению побочного действия лекарств. В 1969 г. в Советском Союзе был организован Всесоюзный центр по изучению побочного действия лекарств Минздрава СССР, выполняющий весьма важные функции по выявлению, анализу и систематизации сообщений о побочных реакциях, подготовке предложений для Минздрава СССР об ограничении или запрещении применения отдельных препаратов, а также по предоставлению медицинским и фармацевтическим работникам информации по вопросам безопасности лекарственных средств и профилактики возникновения лекарственных осложнений.
После распада СССР в течение 6 лет в России не было национального центра по контролю безопасности лекарств. Часть функций центра в течение указанного времени выполнял Фонд по изучению эффективности и безопасности лекарств, организованный на базе кафедры общей и клинической фармакологии Российского Университета дружбы народов, основным научным направлением которой является изучение вопросов безопасности лекарств и их рационального применения.
В 1997 г., благодаря усилиям сотрудников кафедры общей и клинической фармакологии РУДН, Минздрав России создал на ее базе Федеральный центр по изучению побочных действий лекарств. Центр организовал и возглавил работу по созданию в России службы фармаконадзора, основными задачами которой являются выявление неблагоприятных побочных реакций, разработка предложений по их профилактике и обеспечение медицинской общественности соответствующей информацией [16].
За короткий срок на территории Российской Федерации было создано несколько региональных центров по изучению побочных действий лекарств. Эти центры являются первичным звеном в процессе сбора и оценки сообщений о побочных реакциях лекарств, а также распространения информации о возможных осложнениях лекарственной терапии. В настоящее время в различных регионах России действует 29 таких центров.
Работа Федерального центра получила высокую оценку Всемирной Организации Здравоохранения (ВОЗ) и в конце 1997 г. Россия была принята в качестве полноправного члена в Программу ВОЗ по международному мониторингу лекарств.
В результате последующей реорганизации с 1999 г. функции Федерального центра выполняет отдел токсикологии и изучения побочных действий лекарств Института доклинической и клинической экспертизы лекарств Научного центра экспертизы и государственного контроля лекарственных средств Минздрава РФ.
Юридические основы контроля безопасности лекарств в нашей стране были заложены в «Законе о лекарственных средствах», принятом в 1998 г. В ст. 41 Закона указывается, что «субъекты обращения лекарственных средств обязаны сообщать федеральному органу исполнительной власти в сфере здравоохранения, органам исполнительной власти субъектов Российской Федерации в сфере здравоохранения, федеральному органу контроля качества лекарственных средств и территориальным органам контроля качества лекарственных средств обо всех случаях побочных действий и об особенностях взаимодействия лекарств с другими лекарственными препаратами, которые не соответствуют сведениям о лекарственных средствах, содержащимся в инструкциях по их применению».
Сообщения, поступающие в виде заполненных индивидуальных карт учета НПР, подвергаются всестороннему анализу и заносятся в специальную базу данных [17].
Результаты анализа сообщений о НПР в России
С целью выяснения роли врачебных ошибок в возникновении неблагоприятных побочных реакций был проведен анализ спонтанных сообщений, поступивших в Центр за 1997-2000 гг.
В результате анализа 565 сообщений было установлено, что на долю сведений о лекарственных осложнениях вследствие врачебных ошибок приходилось 27,4%.
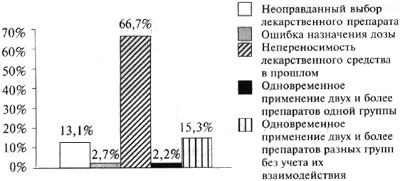
Выявлены следующие типы врачебных ошибок (рис. 1):
- непереносимость лекарственного препарата в прошлом;
- неоправданный выбор лекарственного средства, в том числе в результате их назначения при наличии противопоказаний к применению;
- ошибки дозирования препарата, включающие передозировку в случае назначения одного и того же препарата под разными названиями, либо превышения суточной дозы в условиях монотерапии;
- одновременное применение двух и более препаратов одной группы;
- одновременное применение двух и более препаратов разных групп без учета их взаимодействия.
Рисунок 1. Распределение сообщений по группам в зависимости от типа врачебных ошибок
Неоправданный выбор лекарственных средств, связанный с игнорированием противопоказаний к применению, — второй по частоте тип врачебных ошибок.
Меньшая часть ошибок-связана с передозировкоП при назначении одного и того же препарата под разными фирменными наименованиями.
Максимальное число ошибок (73,6%) былодопуще но врачами при комбинированной терапии. Это подтверждают данные литературы, согласно которым риск лекарственных осложнений возрастает пропорционально увеличению числа одновременно назначаемых препаратов. Например, при одновременном применении 2-4 лекарств риск развития побочных реакций увеличивается до 4%, 15-20 лекарственных препаратов — до 54% [18].
Анализ сообщений в данном исследовании показал, что 20% из них содержали сведения о том, что больные получали 12 лекарственных препаратов одномоментно, 40,9% — 8 лекарственных средств.
В условиях монотерапии чаще всего причиной возникновения неблагоприятных побочных эффектов в результате ошибок врачей были противомикробные (в основном антибиотики разных групп), нестероидные противовоспалительные, сердечно-сосудистые и местно-анестезирующие лекарственные средства.
Наиболее частыми нерациональными комбинациями лекарственных средств являлись:
- применение двух и более нестероидных противовоспалительных средств на фоне гастрита и язвенной болезни, что приводило к обострению хронической патологии и/или развитию желудочно-кишечных кровотечений;
- комбинации антибиотиков группы аминогликозидов и других нефротоксических средств (например, цефалоспоринов) с развитием острой почечной недостаточности;
- назначение комбинации ЛС, обладающих раздражающим действием на слизистую желудочно-кишечного тракта (например, аспирина, агапурина и эскузана);
- использование комбинации препаратов, способных вызывать агранулоцитоз (например, левомицетин и фенилбутазон).
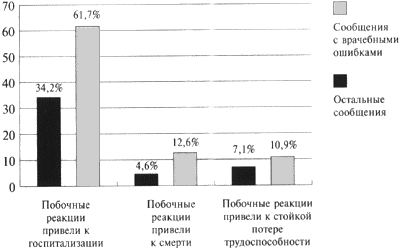
Из числа спонтанных сообщений с информацией о развитии неблагоприятных побочных реакций вследствие ошибок врачей 78,7% составили сообщения о серьезных лекарственных осложнениях, из которых 4,2% закончились летально.
Сравнительный анализ числа серьезных побочных реакций, возникших в связи с врачебными ошибками, и в остальных случаях (в которых ошибок врачей не было) выявил большую встречаемость их в прецедентах несоблюдения рекомендаций инструкций по медицинскому использованию лекарств (рис. 2).
Рисунок 2. Распределение сообщений о серьезных побочных реакциях лекарств, возникших в результате врачебных ошибок и в других случаях
К категории серьезных неблагоприятных реакций, согласно принятой ВОЗ терминологии, относятся реакции, которые приводят к летальным исходам, представляют угрозу для жизни, приводят к госпитализации больных или удлиняют ее сроки, тератогенные и канцерогенные эффекты лекарственных средств.
Выявленные серьезные лекарственные осложнения вследствие ошибок врачей клинически проявлялись:
- аллергическими реакциями (22,4% числа врачебных ошибок), включавшими анафилактические шоки, синдромы Стивенса-Джонсона и Лайелла, отеки Квинке, бронхоспазмы и различные виды сыпи;
- сердечно-сосудистыми реакциями (12,0% от чиcла сообщений с врачебными ошибками) в виде коллапса, преходящей ишемии и инфаркта миокарда, аритмий, асистолий, изменений артериального давления, тромбофлебитов, и острого отека мозга;
- нарушениями деятельности ЦНС (2,7% числа сообщений с ошибками врачей) — судороги, галлюцинации, острый психоз, дискоординация движений;
- поражениями желудочно-кишечного тракта (7,7% числа сообщений с врачебными ошибками) в виде обострения хронического гастрита, желудочно-кишечных кровотечений, обострений язвенной болезни желудка, и профузной диареи;
- нарушениями системы кроветворения и гемостаза (7,1% числа сообщений с ошибками врачей): геморрагический синдром, гипохромная анемия и внутренние кровотечения, панцитопения и агранулоцитоз, гипохромная анемия;
- поражениями почек (2,2% числа сообщений с врачебными ошибками) в виде острой почечной недостаточности;
- снижением слуха и остроты зрения (1,1 и 0,6% случаев количества сообщений с ошибками врачей соответственно);
- поражениями печени (4,4% числа сообщений с врачебными ошибками), проявлявшимися гепатотоксическими реакциями и гепатитами;
- прочими осложнениями (18,6% случаев количества сообщений с ошибками врачей), например маточными кровотечениями, некрозом слизистой ротовой полости, синдромом Рея, иммуноденрессантными реакциями, которые явились причиной развития сепсиса, рецидивирующего фурункулеза и абсцесса корня языка и др.
Среди лекарств, вызвавших анафилактический шок. были препараты разных групп, однако на долю местно-анестезирующих средств приходилось большее число сообщений, затем следовали антибактериальные, НПВС и комбинированные препараты.
Обращает на себя внимание нерациональное использование антибиотиков и прежде всего аминогликозидной группы (гентамицина, канамицина, амикацина), которые применялись у больных с наличием противопоказаний, без учета неблагоприятных последствий взаимодействия. В результате у больных развивались острая почечная недостаточность и нефриты.
Приведем некоторые клинические примеры врачебных ошибок.
Случай 1. Больная Ш., 71 года, находясь в стационаре с диагнозом «пневмония», получала комбинированную лекарственную терапию, включающую гентамицин в разовой дозе 80 мг 3 раза в сутки по поводу пневмонии, эуфиллин по 200 мг трижды в сутки, фуросемид по 40 мг в день для коррекции артериального давления (страдает гипертонической болезнью). Через 10 дней после начала терапии развилась острая почечная недостаточность с летальным исходом. В анамнезе — хронический пиелонефрит, гипертоническая болезнь.
В данном случае имеет место врачебная ошибка, так как не был принят во внимание факт повышения нефротоксичности гентамицина при одновременном применении этого препарата с фуросемидом у больной с факторами риска — старческий возраст и хронический пиелонефрит в анамнезе. Информация о взаимодействии препаратов содержится в соответствующих разделах инструкции по их применению.
Случай 2. Больному С., 57 лет, в плановом порядке была проведена эндоскопическая холецистэктомия. В послеоперационном периоде назначена комбинированная лекарственная терапия, включающая: гепарин по 5000 ЕД 4 раза в сутки, фраксипарин (надропарин кальций) по 300 ЕД один раз в сутки подкожно, ципрофлоксацин по 200 мг дважды в сутки, цефантрал (цефотаксим) по 1 г 2 раза в сутки, рибоксин (инозин) по 10 мг 3 раза в день внутривенно. Спустя двое суток состояние больного осложнилось кровотечением из ложа желчного пузыря (тромбоциты — 68 х 109/л, время свертывания цельной крови — 44 мин). Проведена релапаротомия. После операции больной находился в коме в течение недели с признаками прогрессирующей пневмонии и отека мозга. Смерть наступила спустя 15 сут после проведенной плановой операции. Из анамнеза известно, что 6 лет назад пациенту была произведена операция по поводу сложного порока сердца и в течение последних 6 лет он постоянно получал терапию антикоагулянтом непрямого действия — фенилином (фениндоин) по 0,03 2 раза в сутки.
В данном случае возникшее у больного кровотечение с последующим летальным исходом могло быть результатом того, что не было принято во внимание несколько факторов риска развития кровотечения:
- не учтен прием пациентом в течение длительного времени антикоагулянтного препарата длительного действия, способного вызывать кровотечение; на фоне терапии фенилином больному в послеоперационном периоде назначена терапия прямыми антикоагулянтами гепарином и фраксипарином;
- не учтено, что все цефалоспорины могут вызывать гипопрoтромбинемию за счет влияния на протромбиновое время и торможения синтеза витамина К, что может приводить к кровотечениям и кровоизлияниям. Именно с этим связаны рекомендации проводить определение протромбинового времени у больных, получающих препараты данной группы, и назначать витамин К для коррекции гипопротромбинемии. Пожилые и ослабленные пациенты, а также больные с дефицитом витамина К составляют особую группу риска;
- не учтено взаимодействие цефотаксима с гепарином. В результате одновременное применение нескольких препаратов, влияющих на свертывающую систему крови, привело к фатальному исходу.
Случай 3. Ребенку 2-месячного возраста назначен фуразолидон (по 1/4 таблетки — доза не указана — 3 раза в день) для лечения дисбактериоза, который, как отмечал педиатр, проявлялся жидким стулом (без патологических примесей). Через 5 дней от начала лечения препаратом у ребенка выявлены желтушность кожных покровов, повышение уровня ферментов печени.
Ребенок поступил в стационар для исключения врожденного гепатита. При УЗИ обнаружено увеличение печени (в динамике +1 см; +1,5 см; +2 см). Эхоструктура однородна. Показатели функции печени: в 2 раза повышение содержания АЛТ, диспротеинемия, билирубин — 25,1 мкмоль/л (за счет непрямого билирубина).
Из анамнеза известно, что в течение 1 мес после рождения у ребенка отмечалась желтушность кожных покровов, ему были назначены активированный уголь и сульфат магния перорально. Затем в связи с появлением жидкого стула участковый врач назначил фуразолидон для коррекции кишечных нарушений.
В результате отмены препарата и проведенного лечения липоевой кислотой, витамином Е, сорбитом, димедролом состояние ребенка нормализовалось, и показатели функции печени пришли к норме. Диагноз врожденного гепатита был отвергнут.
Анализ данного случая позволяет предположить, что поражение печени было вызвано фуразолидоном. В пользу лекарственного происхождения осложнения свидетельствовали улучшение состояния и регресс симптомов после отмены препарата. Известно, что фуразолидон является высокотоксичным препаратом, способным поражать многие органы, в том числе и печень. Обращает на себя внимание то, что препарат назначен для лечения дисбактериоза — заболевания, которого нег в перечне показаний к назначению фуразолидона.
У ребенка появился жидкий стул без патологических примесей. Нельзя исключить, что причиной его возникновения был сульфат магния, который обладает слабительными свойствами. Остается неясным, на каком основании поставлен диагноз «дисбактериоз» и почему для его коррекции выбран фуразолидон.
В данном случае не было учтено и то, что фуразолидон не рекомендуется применять у детей до 1 месяца из-за риска развития гемолитической анемии вследствие недостаточного развития ферментных систем у таких детей.
И хотя препарат был назначен ребенку двух месяцев, нельзя исключить наличия у него ферментной недостаточности, так как у больного отмечались признаки отягощенного анамнеза, что могло способствовать развитию данного осложнения.
Таким образом, результаты проведенного исследования свидетельствуютотом, что проблема НПР в результате ошибок врачей весьма актуальна для практического здравоохранения России. Примерно треть всех лекарственных осложнений можно считать ятрогенными, причем большинство из них является серьезными, требующими госпитализации или ее продления, приводящими к стойкой потере или снижению трудоспособности (инвалидности), представляющие угрозу для жизни и даже приведшие к смерти больных.
Если учесть тот факт, что сообщаемость о случаях возникновения НПРв нашей стране чрезвычайно мала и значительно уступает таковой в странах с развитой системой контроля безопасности лекарств (число сообщений на численность населения), то правомерно предположить, что мы имеем гораздо большее количество лекарственных осложнений, в том числе и связанных с ошибками врачей.
Основные направления в решении проблемы профилактики осложнений лекарственной терапии, связанных с врачебными ошибками
Анализ специальных исследований, посвященных вопросу изучения медицинских ошибок вообще и ошибок врачей в назначении лекарственных средств в частности, свидетельствует о том, что в их основе лежат недостатки системы подготовки и усовершенствования медицинских кадров в области фармакотерапии, несвоевременное и недостаточное предоставление медицинским и фармацевтическим работникам необходимой информации о возможных неблагоприятных побочных эффектах медикаментов, а также недостатки в организации и функционировании систем контроля безопасности лекарств [14, 15, 19].
Результаты проведенной нами работы позволяют предположить, что в основном те же причины определяют осложнения фармакотерапии и в нашей стране.
Для решения проблемы осложнений фармакотерапии вследствие врачебных ошибок нам представляется целесообразным предложить следующие три основные направления:
1. Совершенствование преподавания фармакологии и клинической фармакологии в медицинских институтах (академиях, университетах) и институтах (академиях) усовершенствования врачей. При этом необходимо не только совершенствование соответствующих программ, но и методических приемов обучения. Студент и врач должны не только получить определенные знания. но и научиться ориентироваться в огромном числе поступающих на фармацевтический рыноклекарственных препаратов с тем, чтобы уметь рационально выбрать и грамотно назначать лекарство конкре гному больному.
2. Предоставление медицинским и фармацевтическим работникам здравоохранения объективной независимой информации о возможных неблагоприятных реакциях на лекарственные средства, включая сведения о взаимодействии лекарств друг с другом и с биологически активными веществами.
3. Совершенствование системы контроля безопасности лекарств как на федеральном и региональном уровнях, так и непосредственно влечебно-профилактических учреждениях. При этом весьма важным является наряду с использованием метода спонтанных сообщений внедрение в практику таких современных методов выявления неблагоприятных побочных эффектов лекарственных средств, как активный мониторинг, анализ реестров и баз данных, содержащих сведения о заболеваемости и смертности, анализ зависимости осложнений фармакотерапии от потребления лекарств.
В заключение необходимо отметить, что в изучении ятрогенных осложнений лекарственной терапии и их профилактике ведущую роль должны играть медицинские и фармацевтические работники практического здравоохранения. Ни в коем случае нельзя «загонять» проблему ошибок при фармакотерапии вглубь и прятать ее.
Практика и отдельные исследования показали, что именно боязнь обвинения в некомпетентности и возможного наказания больше всего препятствуют активному участию в этой работе большинства специалистов [20]. В связи с этим на всех уровнях системы здравоохранения должна быть создана деловая доброжелательная атмосфера экспертизы сообщений об осложнениях лекарственной терапии с целью выявления наиболее типичных ошибок, причин их возникновения и разработки мер их предотвращения, а не с целью наказания за прошлые ошибки.
Участие врачей, медицинских сестер, провизоров и фармацевтов в этой работе является их гражданским и профессиональным долгом и в конечном итоге может спасти жизнь и сохранить здоровье тысячам людей. Не случайно в «Этическом кодексе врача», одобренном на II Пироговском съезде, сказано, что сообщение о побочных действиях лекарств является профессиональным долгом медицинского работника.
Abstract
The problem of adverse drug events is very actual problem I at present. Its prevalence causes deep concernment in practitioners and patients. The popularization of spontaneous messages method is the first attempt in this course. Besides that it is impossible to solve the problem of medical mistakes without medical society involvement. That is why this problem requires a big attention and the specialist’s employment. One of the main factors is the practitioner’s activity in the accounts of adverse drug effects and medical mistakes. Only such information might be the base of recommendations for medical workers and can prevent ialrogenic drug complications.
Литература:
1. Quality of Health Care in America Committee. The Institute of Medicine Report on Medical Errors: Misunderstanding Can Do Harm. Med. Gen. Med., September 19, 2000.
2. Seeger J.D., Kong S.X., Schumock G. T. Characteristics associated with ability to prevent adverse-drug reactions in hospitalized patients. Pharmacotherapy, 1998, Nov-Dec, 18(6), 1284-1289.
3. Johnson J.A., Bootman J.L. Drug-related morbidity and mortality. A cost-of-illness model // J. Arch. Intern. Med., 1995, Oct. 9; 155 (18), 1949-1956.
4. Imbs J.L., Pouyanne P., Haramburu F. et al. Jatrogenic medication: estimation of its prevalence in French public hospitals. Regional Centers ol Pharmacuvigiaincc. Therapie 1999; 54 (1), 21-27.
5. Muehlberger N., Schneeweis S., Hasford J. ADRs Monitoringt Pharmacoepidemiology and drug safety, 1997, 6, Suppl.3, 71-77.
6. Pirmohamed U., Breskenridge A.M., Kiteringham N.R. et al. Adverse drug reactions. BMJ, 1998, 316, 1295-1298.
7. UK Department of Health. An organization with a memory. 2000, December.
8. Moore N.D., Lecaintre D., Noblet C. et al. Frequency and cost of serious adverse drug reactions in a department of general medicine. Br. J. Clin. Pharmacol. 1998, 45 (3), 301-308.
9. Leape L., Brennan Т., Laird N. etal. The nature of adverse events in hospitalized patients: Results of the Harvard Medical Practice Study. New Engl. // J. Med., 1991, 324, 377-384.
10. Billings С. Incident reporting systems in medicine and experience with the aviation safety reporting systems. A Tale of Two Stories: (contrasting Views of Patient Safety. National Patient Safety Foundation, American Medical Association, Chicago Illinois, 1998.
11. Olsen P.M., Lorentzen H., Thomsen K., Fogtmann A. Medication errors in a pediatric department. Ugeskr. Laeger. 1997, Apr 14, 159 (16), 2392-2395.
12. Adverse Drug Events. Substantial problem but magnitude uncertain. US General Accounting Office. 2000, February, 1-12.
13. Wllson R., Runciman W., Gibberd R. et al. The quality in Australian health care study. Med. J. Aust., 1995, 163, 458-471.
14. Quality of Care Patient Safety. WHO, 2002, Resolution EB, 109, 16.
15. Thomas P., Lombardi D. Closing the Loop — Implementing Quality Improvement Processes and Advances in Technology to Decrease Medication Errors. FASHP.
16. Астахова A.B., Лепахин В.К. Проблемы безопасности лекарственных средств в России // Фармацевтический мир, 1997, №2, 10-12.
17. V Российский национальный конгресс «Человек и лекарство» // Безопасность лекарств. 1998, № 2, с. 14-15.
18. Истратов С.Ю., Брайцева Е.В., Вартанян И.Р. Взаимодействие лекарственных средств // Новая аптека, 2000, № 9, с. 34-38.
19. Vincent С., Knox E. Clinical risk modification, quality, and patient safety: interrelationships, problems, and future potential. Best. Pract. Benchmarking. Healthc. 1997, Nov-Dec, 2(6), 221-226.
20. Williams D., Kelly A., Feely J. Drug interactions avoided a useful indicator of good prescribing practice. Br. J. Clin. Pharmacol. 2000, Apr. 49(4), 369-372.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Лекарства могут представлять собой и очень простые, и очень сложные по составу вещества. Нет абсолютно безопасных лекарств. Большинство из них обладают побочными эффектами, все без исключения должны использоваться в точной дозировке и по рекомендации врача. Но существует еще одно явление, требующее внимания всех, кто принимает лекарственные препараты. Это лекарственная несовместимость. Какая она бывает?
Фармацевтическая несовместимость
Даже если в школе вы терпеть не могли уроки химии и физики, некоторые из опытов наверняка вам запомнились. Например, выпадение осадка при смешивании двух растворов, или бурные реакции с выделением газа, образованием кислоты или щелочи. Подобные процессы могут происходить и при смешивании лекарственных средств. В результате лекарства, как минимум, могут потерять свои лечебные свойства, как максимум — стать вредоносными веществами. В таких случаях речь идет о фармацевтической несовместимости.
Физическая фармацевтическая несовместимость выражается в изменении агрегатного состояния лекарства или других его физических свойств, но химической реакции при этом не происходит. Например:
- выпадение осадка;
- нерастворимость;
- впитывание одним веществом другого;
- отсыревание;
- свертывание;
- загустевание.
Нередко физическая несовместимость проявляется при смешивании веществ в виде порошка. Получившаяся смесь может стать влажной, комковатой или вообще превратиться в жидкость. Это связано с изменением температуры плавления смеси, которая может оказаться ниже, чем температура воздуха в помещении. Или смесь порошков разных веществ становится более гигроскопичной и активно начинает впитывать влагу из воздуха. Увлажнение может наблюдаться и при кристаллизации, если образующиеся двойные соли содержат в кристаллической структуре меньше молекул воды, чем исходные вещества.
Пример: смесь камфары с тимолом или ментолом, с салолом и ацетилсалициловой кислотой.
При соединении жидкостей физическая несовместимость проявляется в несмешиваемости. Например, соединение электролитов и коллоидных растворов вызывает свертывание, или коагуляцию. Процесс похож на свертывание молока при приготовлении творога.
Химическая несовместимость
При химической несовместимости компоненты смеси вступают в химическую реакцию, в результате которой происходит изменение состава вещества. Однако химическая реакция не всегда может считаться признаком несовместимости. Иногда происходящее взаимодействие не только не является вредным явлением, но даже необходимо и желательно.
Например, лечение чесотки или разноцветного лишая по Демьяновичу предусматривает последовательную обработку кожи сначала гипосульфитом натрия, а затем, после высыхания первого раствора, соляной кислотой. В результате реакции образуется сера и сернистый газ, которые и оказывают лечебное воздействие.
О химической несовместимости лекарств можно говорить в тех случаях, когда в результате реакции происходит:
- окислительно-восстановительная реакция;
- реакция нейтрализации компонентов смеси;
- гидролиз веществ, входящих в препарат.
Химическая несовместимость может привести к утрате лечебного эффекта, образованию вредных или даже ядовитых веществ, к проявлению или усилению побочных эффектов.
Фармакологическая несовместимость
Это явление возникает, если при последовательном или одновременном введении разных лекарственных препаратов их действие изменяется: ослабевает, усиливается, вызывает побочные эффекты. Фармакологическая несовместимость может проявляться в изменении фармакокинетики или фармакодинамики лекарства.
Фармакокинетическая несовместимость проявляется:
- в изменении процесса всасывания препарата;
- в скорости расщепления и вывода лекарства из организма.
Фармакодинамическая несовместимость развивается при применении препаратов с противоположным действием. Например, антикоагулянтов и веществ, повышающих свертываемость крови. Негативные фармакодинамические явления могут проявляться и на уровне рецепторов, которые одни вещества возбуждают, а другие блокируют.
Почему это опасно
Потому что запасного здоровья при рождении никому не дают. Для того, чтобы разбираться в лекарствах, их дозировке и их воздействии на организм, нужно быть врачом или фармацевтом. Занимаясь самолечением, можно не только не улучшить свое состояние и потерять время, но и нанести своему единственному и незаменимому организму серьезный, или даже фатальный вред.
Даже прочитав инструкцию к лекарству, без специальных знаний можно и не разобраться в механизме его действия и вероятных побочных эффектах. Особенно — при бесконтрольном приеме разных лекарств.
Минимальный вред может выражаться в отсутствии ожидаемого эффекта. Но лекарственная несовместимость может вызвать аллергию, интоксикацию, нарушения деятельности внутренних органов — почек, печени, сосудов, сердца и т. д.
Категорически недопустимо без назначения врача давать лекарства детям.
Примеры лекарственной несовместимости
- Адреноблокаторы при одновременном введении с инсулином могут вызвать гипогликемический эффект. А в соединении с некоторыми средствами для наркоза спровоцировать резкое падение артериального давления и остановку сердца.
- Адреналин в соединении с противотуберкулезным препаратом изониазидом вызывает повышение давления, возможен смертельный исход.
- Морфин в сочетании со снотворными и нейролептиками способен вызвать сильное угнетение дыхательной функции, замедление сердечного ритма и кому.
- Анальгетики в соединении с препаратами глюкокортикоидной группы, с салицилатами и индометацином увеличивают вероятность повреждения слизистой желудка и образование на ней эрозий и язв.
- Антибиотики из группы аминогликозидов (стрептомицин, гентамицин), принимаемые одновременно с цефалоспоринами, негативно действуют на почки. В сочетании с мочегонным фуросемидом — вызывают ототоксический эффект.
- Пенициллиновые антибиотики, тетрациклины и цефалоспорины взаимно ослабляют действие.
- Витамин В1 в соединении с витамином В12 могут вызывать сильную аллергию.
И это только малая часть вероятных проявлений лекарственной несовместимости.
Вам все еще хочется рисковать и принимать лекарства без назначения врача?
 Комментарий эксперта
Комментарий эксперта
Акимова Елена Николаевна, врач-терапевт, дежурный врач сети медицинских центров ЛЕЧУ
При назначении лечения врач учитывает особенности каждого препарата и подбирает режим и дозировку, соответствующую физиологическим особенностям (возраст, пол, вес) и стадии заболевания. Ведь в случае несовместимости лекарственных средств происходит либо ослабление/потеря лечебного эффекта лекарственных средств, либо усиление их побочного и токсического эффекта.
Если Вы считаете необходимым дополнить Ваше лечение чем-то еще или Вы попутно принимаете еще какие-либо препараты, пожалуйста, проконсультируйтесь с Вашим лечащим врачом на предмет совместимости данных групп препаратов. Например, если Вам назначен любой антикоагулянт, нельзя принимать ацетилсалициловую кислоту (аспирин). Такая комбинация может возникнуть, если вы, принимая препарат для разжижения крови, выпили «шипучую таблетку» от простуды. Таблетки и порошки от простуды, как правило, всегда имеют в своём составе аспирин. Будьте внимательны и ознакомьтесь с инструкцией к лекарству.
 Комментарий эксперта
Комментарий эксперта
Любовь Кирилловна Славолюбова, врач-терапевт клиники Медси в Благовещенском переулке
К сожалению, нет такой таблетки, которая мгновенно, по мановению волшебной палочки, сделает вас здоровыми. А вот осложнения от ее приема действительно могут возникнуть, не говоря уже о дозах и сочетаниях.
Сочетание жаропонижающих и противовоспалительных препаратов с другими лекарствами может ослабить, изменить или усилить их основное или побочное действие, а также изменить действия других лекарств, принятых одномоментно.
Например, при болях, дискомфорте в животе не следует глотать вместе Но-шпу, Альмагель, Фосфалюгель и прочие антациды с Аллохолом, Фесталом, Креоном, обильно заедая их большим количеством разнообразной и многокомпонентной пищи и запивая всё это алкоголем, каким бы хорошим и качественным он ни был. Ни один химик, даже сведущий в вопросах фармакокинетики и фармакодинамики лекарственных средств, не сможет подробно рассказать, что и как происходит с действующими веществами лекарств в организме при столь многокомпонентном «обеде», но действие их точно будет не тем, которое было бы желательно.
Сразу скажу и о том, что лекарства необходимо запивать водой. Другие напитки содержат компоненты, изменяющие всасывание и действие лекарственных веществ, в худшем случае оказывая токсическое воздействие.
Нельзя одновременно принимать препараты, подавляющие кашель, с препаратами-муколитиками (усиливающими отделение мокроты).
Антибактериальные препараты нецелесообразно принимать с Линексом, адсорбентами, антацидами, снижающими антибактериальную ценность антибиотика.
Фармакология — сложная наука, требующая уважительного отношения, базисных знаний и академического подхода. Обращайтесь к специалистам и будьте здоровы!
Клиническая фармакология / Под ред. Кукеса В.Г. – 2006
Пропедевтика внутренних болезней / Мухин Н.А., Моисеев В.С. – 2008
Проблема врачебных ошибок при лекарственной терапии до настоящего времени в России остается не только мало изученной, но и трудноразрешимой. Медицинские работники лечебно-профилактических учреждений стараются избегать обсуждения данной темы; на страницах медицинской печати она также не находит должного внимания, несмотря на очевидную актуальность и социальную значимость проблемы. К врачебным ошибкам при назначении лекарственных средств относят: 1) неточную диагностику заболевания; 2) неправильное назначение лекарственных веществ в виде дублирования лекарственных назначений врачами нескольких специальностей, без учета возможных взаимодействий лекарственных веществ, без учета возрастных особенностей в фармакокинетике и фармакодинамике назначаемых лекарств, необоснованное назначение таких препаратов как антибиотики, сердечные гликозиды, антикоагулянты и диуретики; 3) пренебрежение побочными эффектами фармакотерапии без учета возможного риска развития и симптомов побочных эффектов, без лекарственного мониторинга, без учета во внимание возможных лекарственных взаимодействий, непринятие во внимание возможных нежелательных взаимодействий лекарств и пищи; 4) неполноценное общение врача и пациента в виде недостаточного разъяснения и убеждения пациентов в необходимости, эффективности, длительности терапии и ее побочных эффектов, а также приверженность и следование врачей определенным алгоритмам лечения без учета особенностей организма и личности пациентов.
Проблема медицинских ошибок в Мире не нова, однако в прошлом на нее не обращали должного внимания. Первые работы, посвященные описанию и изучению проблемы медицинских ошибок, стали появляться в 90-е годы. Одно из первых значимых исследований этого вопроса было организовано в США Агенством по исследованиям и качеству в здравоохранении и проведено Институтом медицины. По завершению данного исследования в ноябре 1999г. был составлен отчет, озаглавленный «Человеку свойственно ошибаться: повышение безопасности в здравоохранении». В отчете отмечалось, что в результате медицинских ошибок в больницах США ежегодно умирает от 44000 до 98000 человек. Это больше, чем смертность в результате автомобильных аварий (43458), рака молочной железы (42298) или СПИДа (16516).
Кроме того, с медицинскими ошибками связаны огромные финансовые издержки. Так в отчете Института медицины США отмечается, что медицинские ошибки стране обходятся примерно в 37,7 млрд. долл. в год, причем из них 17 млрд. долл.связаны с расходами, которые можно было предотвратить. Приблизительно половина этих средств расходуется на лечение последствий медицинских ошибок, которые можно было не допустить. Реакция со стороны руководства страны на самом высоком уровне на полученные Институтом медицины данные последовала уже в декабре 1999 года. Президент США Билл Клинтон Исполнительным распоряжением создал Межведомственную рабочую группу по координации качества в здравоохранении и потребовал от нее в течение 60 дней представить ему рекомендации, направленные на повышение степени безопасности в лечении больных. Разработанные Президентской комиссией рекомендации были выпущены Белым Домом 22 февраля 2000г.
Вслед за этим многие страны, включая Канаду, Нидерланды, Новую Зеландию, Швейцарию и другие, начали специальные национальные программы по исследованию качества оказания медицинской помощи и безопасности пациентов.
Врачебные ошибки оказываются причиной гибели 22000 человек ежегодно в Англии, в Германии – 11000 человек, в России — 55000 человек. По данным Федерального Фонда Обязательного Медицинского Страхования (ФФОМС) в России из 8млн. ежегодно проводимых экспертиз качества медицинской помощи каждая десятая экспертиза выявляет случаи неправильного лечения лекарственных средств.
Учитывая глобальный характер проблемы медицинских ошибок, их последствия и социальную значимость Исполнительный комитет ВОЗ в январе 2002 г. разработал специальную резолюцию «Качество здравоохранения и безопасность больных» и утвердил «Стратегию по повышению безопасности больных», в которых наметил основные меры по улучшению качества оказания медицинской помощи населению. В этой резолюции отмечается, что, «несмотря на возрастающий интерес к проблеме безопасности больных, в мире еще нет осознания чрезвычайной важности проблемы неблагоприятных лекарственных реакций». ВОЗ призвал все страны к более активному международному сотрудничеству в этой области.
Цель нашего исследования: изучить распространенность основных ошибок фармакотерапии (ФТ) врачами общего профиля.
Материалы и методы: анализ историй болезни и проведение экспертной оценки ФТ пациентов нескольких дневных стационаров городских поликлиник.
Результаты: было проанализировано 200 историй болезни пациентов с сердечно — сосудистой патологией (ишемическая болезнь сердца, артериальная гипертония, хроническая ишемия головного мозга), средний возраст которых составлял 63 года (41-86 лет).
Обнаружены следующие врачебные ошибки в лечении пациентов (табл. 1):
1. Неправильное назначение лекарственных средств (ЛС) было отмечено в 84 случаях, что составило 42% от всех ошибок фармакотерапии. Из них необоснованно были назначены ЛС в 12 случаях (6%), ЛС с неустановленной эффективностью или доказанной неэффективностью — в 20 случаях (10%), назначения ЛС без учета фармакокинетики, индивидуальных особенностей пациента выявлены в 22 случаях (11%), базовое ЛС не было выделено в 26 случаях (13%), не выполнение всех требований стандартов лечения — в 4 случаях (2%).
2. Полипрагмазия выявлена в 48 случаях, что составило 24% от всех ошибок фармакотерапии. Из них более 10 препаратов одновременно получали 4 пациента (2%), 7 и более препаратов – 30 пациентов (15%), 5 и более препаратов — 14 пациентов (7%).
3. Не учитывалось взаимодействие ЛС в 46 случаях ( 23% от всех ошибок фармакотерапии). В этих случаях высокий риск ульцерогенности в результате взаимодействия лекарственных препаратов (например, никотиновая и ацетилсалициловая кислота) обнаружен в 10 случаях (5%), гепатотоксичности (например, статины и никотиновая кислота) — в 16 случаях (8%), риск развития других нежелательных лекарственных реакций (например, увеличение риска гиперкалиемии при сочетании ингибиторов АПФ и препаратов калия) — в 20 случаях (10%).
4. Не указывалась доза ЛС или указывалась без учета возраста пациентов в 14 случаях (7% от всех ошибок фармакотерапии, соответственно 5% и 2%).
5. Способ назначения ЛС не указан или указан неверно в 8 случаях (4% от всех ошибок фармакотерапии).
Заключение: Приведенные данные и их анализ свидетельствует, что наибольшая частота нарушений в лечении больных связана с неправильным назначением ЛС, полипрагмазией и игнорированием взаимодействий ЛС, что в сумме составляет 89% из всех ошибок фармакотерапии пациентов, страдающих сердечно — сосудистыми заболеваниями.
Review
Medication Errors: New EU Good Practice Guide on Risk Minimisation and Error Prevention
Thomas Goedecke et al.
Drug Saf.
2016 Jun.
Abstract
A medication error is an unintended failure in the drug treatment process that leads to, or has the potential to lead to, harm to the patient. Reducing the risk of medication errors is a shared responsibility between patients, healthcare professionals, regulators and the pharmaceutical industry at all levels of healthcare delivery. In 2015, the EU regulatory network released a two-part good practice guide on medication errors to support both the pharmaceutical industry and regulators in the implementation of the changes introduced with the EU pharmacovigilance legislation. These changes included a modification of the ‘adverse reaction’ definition to include events associated with medication errors, and the requirement for national competent authorities responsible for pharmacovigilance in EU Member States to collaborate and exchange information on medication errors resulting in harm with national patient safety organisations. To facilitate reporting and learning from medication errors, a clear distinction has been made in the guidance between medication errors resulting in adverse reactions, medication errors without harm, intercepted medication errors and potential errors. This distinction is supported by an enhanced MedDRA(®) terminology that allows for coding all stages of the medication use process where the error occurred in addition to any clinical consequences. To better understand the causes and contributing factors, individual case safety reports involving an error should be followed-up with the primary reporter to gather information relevant for the conduct of root cause analysis where this may be appropriate. Such reports should also be summarised in periodic safety update reports and addressed in risk management plans. Any risk minimisation and prevention strategy for medication errors should consider all stages of a medicinal product’s life-cycle, particularly the main sources and types of medication errors during product development. This article describes the key concepts of the EU good practice guidance for defining, classifying, coding, reporting, evaluating and preventing medication errors. This guidance should contribute to the safe and effective use of medicines for the benefit of patients and public health.
Similar articles
-
Medication Errors: A Characterisation of Spontaneously Reported Cases in EudraVigilance.
Newbould V, Le Meur S, Goedecke T, Kurz X.
Newbould V, et al.
Drug Saf. 2017 Dec;40(12):1241-1248. doi: 10.1007/s40264-017-0569-3.
Drug Saf. 2017.PMID: 28698988
Free PMC article. -
Strengthening and rationalizing pharmacovigilance in the EU: where is Europe heading to? A review of the new EU legislation on pharmacovigilance.
Borg JJ, Aislaitner G, Pirozynski M, Mifsud S.
Borg JJ, et al.
Drug Saf. 2011 Mar 1;34(3):187-97. doi: 10.2165/11586620-000000000-00000.
Drug Saf. 2011.PMID: 21332243
Review.
-
Initiatives to identify and mitigate medication errors in England.
Cousins D, Gerrett D, Richards N, Jadeja MM.
Cousins D, et al.
Drug Saf. 2015 Apr;38(4):349-57. doi: 10.1007/s40264-015-0270-3.
Drug Saf. 2015.PMID: 25735854
Review.
-
Detecting medication errors in the New Zealand pharmacovigilance database: a retrospective analysis.
Kunac DL, Tatley MV.
Kunac DL, et al.
Drug Saf. 2011 Jan 1;34(1):59-71. doi: 10.2165/11539290-000000000-00000.
Drug Saf. 2011.PMID: 21142271
-
[Definitions related to pharmacovigilance and drug safety].
Möller H, Aly AF.
Möller H, et al.
Z Evid Fortbild Qual Gesundhwes. 2012;106(10):709-11. doi: 10.1016/j.zefq.2012.10.023. Epub 2012 Nov 22.
Z Evid Fortbild Qual Gesundhwes. 2012.PMID: 23217722
German.
Cited by
-
Quality of MedDRA® Coding in a Sample of COVID-19 Vaccine Medication Error Data.
Kralova K, Wilson CA, Richebourg N, D’souza J.
Kralova K, et al.
Drug Saf. 2023 May;46(5):501-507. doi: 10.1007/s40264-023-01294-4. Epub 2023 Apr 23.
Drug Saf. 2023.PMID: 37087705
Free PMC article. -
Using Failure Mode, Effect and Criticality Analysis to improve safety in the cancer treatment prescription and administration process.
Buja A, De Luca G, Ottolitri K, Marchi E, De Siena FP, Leone G, Maculan P, Bolzonella U, Caberlotto R, Cappella G, Grotto G, Lattavo G, Sforzi B, Venturato G, Saieva AM, Baldo V.
Buja A, et al.
J Pharm Policy Pract. 2023 Jan 19;16(1):9. doi: 10.1186/s40545-023-00512-9.
J Pharm Policy Pract. 2023.PMID: 36658618
Free PMC article. -
A bibliometric analysis of global trends in the research field of pharmaceutical care over the past 20 years.
Wang Y, Rao Y, Yin Y, Li Y, Lin Z, Zhang B.
Wang Y, et al.
Front Public Health. 2022 Oct 17;10:980866. doi: 10.3389/fpubh.2022.980866. eCollection 2022.
Front Public Health. 2022.PMID: 36324463
Free PMC article. -
A natural language processing approach towards harmonisation of European medicinal product information.
Bergman E, Sherwood K, Forslund M, Arlett P, Westman G.
Bergman E, et al.
PLoS One. 2022 Oct 20;17(10):e0275386. doi: 10.1371/journal.pone.0275386. eCollection 2022.
PLoS One. 2022.PMID: 36264941
Free PMC article. -
Self-reported unsafe medication behaviour among clinical nurses in China: A nationwide survey.
Qin N, Shi S, Duan Y, Zhong Z, Xiang G.
Qin N, et al.
Nurs Open. 2023 Feb;10(2):1060-1070. doi: 10.1002/nop2.1373. Epub 2022 Sep 30.
Nurs Open. 2023.PMID: 36177807
Free PMC article.
References
-
-
Qual Saf Health Care. 2002 Dec;11(4):340-4
—
PubMed
-
-
-
J Paediatr Child Health. 2014 Jan;50(1):71-7
—
PubMed
-
-
-
Drug Saf. 2015 Apr;38(4):349-57
—
PubMed
-
-
-
Pharm World Sci. 2005 Jun;27(3):182-90
—
PubMed
-
-
-
Drug Saf. 2003;26(11):803-13
—
PubMed
-
Publication types
MeSH terms
LinkOut — more resources
-
Full Text Sources
- Springer
-
Other Literature Sources
- scite Smart Citations
-
Medical
- MedlinePlus Health Information



 Комментарий эксперта
Комментарий эксперта Комментарий эксперта
Комментарий эксперта