ЛЕКЦИЯ N 12
ТЕМА: ПРАВОВАЯ И ДЕОНТОЛОГИЧЕСКАЯ ОЦЕНКА
ВРАЧЕБНЫХ
ОШИБОК И НЕСЧАСТНЫХ СЛУЧАЕВ В МЕДИЦИНЕ.
ЮРИДИЧЕСКОЕ И НАУЧНО-ПРАКТИЧЕСКОЕ
ЗНАЧЕНИЕ
МЕДИЦИНСКОЙ ДОКУМЕНТАЦИИ.
В очень сложной и ответственной
профессиональной врачебной деятельности,
могут встречаться случаи неблагоприятных
исходов медицинского вмешательства.
Чаще всего они обусловливаются тяжестью
самого заболевания или травмы,
индивидуальными особенностями организма,
поздней, не зависящей от врача, диагностикой
и , отсюда, запоздалым началом лечения.
Но иногда неблагоприятные исходы
медицинского вмешательства оказываются
следствием неправильной оценки
клинической симптоматики или неправильных
лечебных действий. В этих случаях
речь идет о ВРАЧЕБНЫХ ОШИБКАХ.
Большая медицинская энциклопедия
определяет врачебную ошибку , как
ошибку врача при исполнении своих
профессиональных обязанностей,
являющуюся следствием добросовестного
заблуждения и не содержащую состава
преступления или признаков проступков.
/Давыдовский И.В. с соавт.»Врачебные
ошибки» БМЭ-М 1976. т.4. С 442-444 /.
Следовательно, основным содержанием
понятия «врачебная ошибка»,
является ДОБРОСОВЕСТНОЕ ЗАБЛУЖДЕНИЕ
ВРАЧА в своих суждениях и действиях.
Это означает, что в конкретном случае
врач убежден, что он прав. При этом он
делает так, как требуется, делает
добросовестно. И все-таки ошибается.
Почему? Различают объективные и
субъективные причины врачебных ошибок.
Объективные причины не зависят от
уровня подготовки и квалификации врача.
При их наличии врачебная ошибка может
возникнуть и тогда, когда врач использует
все имеющиеся возможности для ее
предупреждения. К ОБЪЕКТИВНЫМ причинам
появления
врачебных ошибок относят: — недостаточное
развитие самой медицины, как науки /
имеется ввиду недостаточная изученность
этиологии, патогенеза, клинического
течения ряда заболеваний /,
— объективные трудности диагностики
/ необычное течение заболевания или
патологического процесса, наличие у
одного больного нескольких конкурирующих
заболеваний, тяжелое бессознательное
состояние больного и отсутствие времени
на обследование, отсутствие требующейся
диагностической аппаратуры /.
К СУБЪЕКТИВНЫМ причинам врачебных
ошибок, зависящих от личности врача и
степени его профессиональной подготовки,
относятся:- недостаточный практический
опыт и связанные с этим недооценка или
переоценка анамнестических данных,
результатов клинического наблюдения,
лабораторных и инструментальных методов
исследования, а так же переоценка врачом
своих знаний и возможностей.
Практика показывает, что опытные
врачи ошибаются только в очень сложных
случаях, а молодые врачи ошибаются и
тогда, когда случай следует считать
типичным.
ВРАЧЕБНАЯ ОШИБКА — категория не
юридическая. В действиях врача, приведших
к врачебной ошибке, не содержится
признаков преступления или проступка,
т.е. общественно опасных деяний в форме
действия или бездействия, причинивших
существенный /для преступления/ или
несущественный /для проступка/ вред,
охраняемым законом правам и интересам
личности, в частности — здоровью и
жизни. Поэтому за ошибку врач не может
быть привлечен ни к уголовной, ни к
дисциплинарной ответственности. В
полной мере это относится лишь к врачебным
ошибкам, имеющим в своей основе
ОБЪЕКТИВНЫЕ причины. Если же причины
являются СУБЪЕКТИВНЫМИ, т.е. связанные
с личностными или профессиональными
качествами врача, то прежде чем его
неправильные действия признать
ВРАЧЕБНОЙ ОШИБКОЙ, необходимо исключить
элементы небрежности и халатности, или
таких недостаточных знаний, которые
могут считаться медицинским невежеством.
Нельзя называть врачебной ошибкой
дефекты медицинской деятельности,
вызванные недобросовестными действиями
врача или неисполнением им своих
возможностей и возможностей лечебного
учреждения.
Все врачебные ошибки можно разделить
на следующие группы:
— диагностические ошибки,
— ошибки в выборе метода и проведения
лечения,
— ошибки в организации медицинской
помощи,
— ошибки в ведении медицинской
документации.
Некоторые авторы / Н.И. Краковский и
Ю.Я. Грицман » Хирургические ошибки
» М. Медицина, 1976 -С 19 /, предлагают
выделить еще один вид врачебных ошибок,
которые они назвали, ошибками в
поведении медицинского персонала.
Ошибки этого рода целиком относятся к
ошибкам деонтологического характера.
Говоря о проблеме врачебных ошибок
в целом И.А. Кассирский пишет:»
Врачебные ошибки — это серьезная и
всегда актуальная проблема врачевания.
Надо признать, что как бы ни было хорошо
поставлено медицинское дело, нельзя
представить себе врача, уже имеющего
за плечами большой научно-практический
стаж, с прекрасной клинической школой,
очень внимательного и серьезного, —
который в своей деятельности мог бы
безошибочно определить любое заболевание
и столь же безошибочно лечить его,
делать идеальные операции… Ошибки —
неизбежные и печальные издержки врачебной
деятельности, ошибки — это всегда плохо,
и единственное оптимальное, что
вытекает из трагедии врачебных ошибок
это то, что они по диалектике вещей
учат и помогают тому, что бы их не было.
Они несут в существе своем науку о том,
как не ошибаться и виновен не тот врач,
кто допускает ошибку, а тот, кто не
свободен от трусости отстаивать ее «.
/ Кассирский И.А. » О врачевании »
— М. Медицина. 1970 С.- 27 /.
Из сказанного можно выделить два
важных положения. Во-первых, признание
того, что врачебные ошибки неизбежны
во врачебной деятельности, поскольку
они вызываются не только субъективными
но и объективными причинами. И, во-вторых,
каждая врачебная ошибка должна
анализироваться и изучаться с тем, чтобы
она сама стала источником предупреждения
других ошибок. В нашей стране разработана
и применяется система анализа врачебных
действий вообще и врачебных ошибок в
частности, в форме клинико-анатомических
конференций.
Практика показывает, что в значительном
проценте случаев претензии к врачам и
среднему медицинскому персоналу
обусловлены, прежде всего, неправильным
поведением медицинского персонала по
отношению к больным, нарушением ими
деонтологических норм и правил.
Проанализируем, отмеченные выше
группы врачебных ошибок.
Диагностические ошибки.
Диагностические ошибки являются
самыми частыми. Формирование клинического
диагноза — весьма сложная и многокомпонентная
задача, решение которой основывается
с одной стороны, на знании врачом
этиологии, патогенеза, клинических и
патоморфологических проявлений
заболеваний и патологических процессов,
с другой стороны, на учете индивидуальных
особенностей их течения у данного
конкретного больного. Наиболее частой
причиной диагностических ошибок являются
ОБЪЕКТИВНЫЕ трудности, а иногда и
невозможность ранней диагностики
заболевания.
Многие болезненные процессы имеют
длительное течение со значительным по
времени латентным периодом, и
практически, бессимптомным течением.
Это относится к злокачественным
новообразованиям, хроническим отравлениям
и.т.п.
Большие диагностические трудности
возникают и при молниеносном течении
болезней. Как указывалось, объективными
причинами врачебных ошибок могут быть
атипичное течение заболевания или
комбинированные конкурирующие
заболевания, тяжелое состояние больного
при недостаточном на обследование
времени. Значительно затрудняет
диагностику алкогольное опьянение
больного, которое может маскировать
или извращать симптоматику заболевания
или травмы.
Причинами диагностических ошибок
могут быть недооценка или переоценка
анамнестических данных, жалоб больного,
результатов лабораторных и инструментальных
методов исследований. Однако эти причины
нельзя рассматривать как объективные,
ибо они упираются в недостаток
квалификации и опыта врача.
Приведу примеры некоторых диагностических
ошибок:
— У мальчика 10 лет появились боли в
животе, тошнота, повторная рвота, жидкий
водянистый стул. На другой день в каловых
массах появилась примесь слизи,
температура тела повысилась до 38 град.
Начало заболевания родители и мальчик
связывали с приемом пищи в столовой.
Через два дня ребенок был госпитализирован.
Предъявлял жалобы на разлитые боли в
животе. При осмотре отмечено, что живот
несколько напряжен, отмечается
болезненность во всех отделах. Признаки
раздражения брюшины отсутствуют. После
стула живот стал мягче, боли
локализовались по ходу восходящего и
нисходящего отделов кишечника. В крови
лейкоцитоз / 16 500 / СОЭ- 155 мм / час.
Выставлен диагноз:- острый
гастроэнтерит. Назначено консервативное
лечение. В дальнейшем состояние мальчика
не улучшилось. На третий день стационарного
лечения мальчик был осмотрен хирургом,
который исключил острые хирургические
заболевания, однако на следующий день
предложил перевести мальчика в
хирургическое отделение. Состояние
ребенка ухудшилось, появились признаки
перитонита. Произведена лапаротомия.
В брюшной полости обнаружен жидкий
гной. Источником перитонита оказался
гангренозно измененный аппендикс,
расположенный в полости малого таза,
в инфильтрате между слепой и сигмовидной
кишками. Спасти мальчика не удалось. По
заключению судебно-медицинской экспертной
комиссии причиной поздней диагностики
аппендицита явилось его атипичное
течение, обусловленное необычным
расположением червеобразного отростка
в полости малого таза.
В другом случае у женщины 76 лет
флегманозный аппендицит с инфильтрацией
окружающих тканей был ошибочно принят
за раковую опухоль слепой кишки. Этому
во многом способствовало атипичное
подострое течение болезни, повторные
рвоты, похудание больной, отсутствие
характерных симптомов раздражения
брюшины, при наличии четко определяемого
пальпаторно опухолевидного образования
в правой подвздошной области и явлений
кишечной непроходимости. Женщину
оперировали дважды. Первая операция —
паллиативная » формирование илиостомы
» Вторая радикальная — резекция толстой
кишки. Правильный диагноз был установлен
после исследования биопсийного материала
и на основании данных секционного
материала т.к. больная погибла в
результате сепсиса, явившегося осложнением
высокотравматичной операции.
Данный пример приведен как пример,
диагностической ошибки. Однако, при
более серьезном подходе здесь можно
обнаружить нарушение действующих
инструкций — в частности, больную нельзя
было брать на операцию без данных биопсии
т.к. состояние пациентки позволяло не
брать ее на операционный стол в экстренном
порядке. То есть в данном случае можно
было бы говорить об имевшем место,
врачебном преступлении. Категория
проступка не подходит т.к. ошибка
диагностики повлекла тяжкое последствие
— смерть.
Соседние файлы в папке Pravo
- #
- #
- #
- #
- #
- #
- #
- #
- #
В какой-то момент при написании этого текста у меня проскочила мысль о том, что выбор темы — моя ошибка. Для медицинского сообщества эта тема болезненная. С одной стороны, у каждого из нас нашлось бы некоторое количество историй, когда диагноз пациенту был поставлен неверно или с опозданием. С другой стороны, все мы знаем, что так или иначе для всех виноват будет именно лечащий врач. Однако так ли это? Давайте поговорим о наших ошибках, основываясь на теоретических знаниях когнитивной психологии, системной инженерии и эргономики (научной дисциплины, изучающей взаимодействие человека и других элементов системы, а также сферы деятельности по применению теории, принципов, данных и методов этой науки для обеспечения благополучия человека и оптимизации общей производительности системы).
Упущенная возможность

Другими словами, диагностическая ошибка — это «упущенная возможность поставить своевременный или правильный диагноз либо предпринять следующий шаг для установления диагноза на основании имеющихся на тот момент данных».
В результате диагностических ошибок необходимая терапия может быть отложена или вообще не назначена. Одновременно может быть начато неправильное/ненужное лечение. По некоторым оценкам, для терапевтов частота диагностических ошибок составляет от 10 % до 15 %. К сожалению, эти ошибки приводят к значительной заболеваемости и смертности пациентов.
Диагностические ошибки, ведущие к причинению вреда, чаще всего связаны с «большой тройкой»: диагнозами рака, сердечно-сосудистых или инфекционных заболеваний.
Причем заметьте, в топе пропущенных или несвоевременно установленных диагнозов часто встречающиеся колоректальный рак, рак легкого или рак молочной железы, инфаркт миокарда, инсульт, сепсис — совсем не карциноидная опухоль, системная красная волчанка, пароксизмальная ночная гемоглобинурия или криптококкоз. Помимо потенциальных неблагоприятных событий для пациента диагностические ошибки влекут за собой увеличение расходов в системе здравоохранения из-за избыточных диагностических тестов, менее эффективного и более дорогостоящего лечения.
Анализ проблемы
Прежде чем предложить те или иные пути решения любой проблемы, ее необходимо не только определить, но и измерить, описать в конкретных цифрах. Например, в одном французском медицинском центре были проанализированы ошибки при назначении лекарственных средств. Частота таких ошибок в ортопедическом отделении составила 30 %. После внедрения компьютеризированной системы для врачебных назначений таких ошибок стало в разы меньше — 2,4 %.
Инциденты, связанные с ошибками при назначении лекарственных средств, легко поддаются анализу. Это же касается и хирургических ошибок (выбор места оперативного вмешательства, повреждение органов и тканей, «забытые» инструменты и другие инородные тела), которые, как правило, всем очевидны. Все сложнее с диагностическими ошибками. Уровень диагностических ошибок чрезвычайно трудно измерить. Вскрытие, может, и покажет.
Согласно опубликованному систематическому обзору данных аутопсий, в 9 % случаев были выявлены серьез-ные диагностические ошибки, которые остались незамеченными прижизненно.
Но большинство ошибок, к счастью, не приводят к летальному исходу. Нередко точный диагноз устанавливается при повторном обращении пациента за помощью, в другом лечебном учреждении или другим врачом-специалистом. Медперсонал, который оказывал помощь при первичном контакте, остается в неведении, были ли допущены ошибки в диагностическом процессе. Да и как часто у нас есть возможность и желание проводить «когнитивную аутопсию» наших решений?
Когнитивные ошибки
Когнитивная психология изучает то, как человек обрабатывает информацию и впоследствии принимает решения. Для постановки предварительного диагноза, особенно когда мы сталкиваемся с типичными проявлениями заболевания, мы склонны использовать эвристики, или эмпирические правила.
Наши знания, прежний опыт, то, что еще называют профессиональной интуицией, позволяют нам использовать «короткий мыслительный путь»/быстрые суждения, что почти не требует усилий и временных затрат. Эти мыслительные приемы значительно облегчают решение ежедневных практических задач, позволяют быстро получить приблизительный результат, в типичных ситуациях этот результат близок к точному.
Если в приемном отделении мы осматриваем пациента с ангинозной болью, ишемическими изменениями на электрокардиограмме и положительными кардиоспецифическими маркерами, мы вряд ли ошибемся, если диагностируем острый коронарный синдром, а затем и инфаркт миокарда. Мы «узнаем» диагноз автоматически, не осознавая собственный мыслительный процесс.
Такая способность мозга значительно увеличивает нашу продуктивность. Проблема в том, что неправильное применение эвристик нередко приводит к диагностическим ошибкам (см. табл. 1). В абсолютном большинстве случаев мы будем правы с диагнозом инфаркта миокарда, но у одного пациента из ста кардиоспецифические маркеры не нарастают в динамике, присутствует асимметрия пульса, а вовремя выполненная эхокардиография выявит расслаивающуюся аневризму аорты.
Таблица 1. Неправильное применение эвристик, приводящее к ошибкам.
В таблице 1 приведены лишь основные примеры когнитивных искажений, которым мы все без исключения подвержены.
Есть еще одно особое когнитивное искажение — знание задним числом. На клинических разборах нам часто кажется, что установленный диагноз был очевиден с самого начала, что история текущего заболевания была вполне предсказуемой или даже неизбежной.
Когда мы знаем результат заранее, то склонны значительно переоценивать его предсказуемость или очевидность в сравнении с оценками тех, кто не знает, как развивались события. Стоит признать, что причинами наших ошибок может быть дефицит знаний как таковой, но все же несоизмеримо чаще наше клиническое мышление дает сбой.
Название одной из первых статей на эту тему из далекого 1998 года было интригующим: «Почему я упустил верный диагноз?» В статье был очень простой и точный ответ: «Я не думал о нем».
Системные факторы
Есть расхожее мнение, что основная причина неверных диагнозов — когнитивные ошибки врача. Такое утверждение является следствием упрощенного понимания не только проблемы диагностических ошибок, но и лечебно-диагностического процесса в целом. Диагностика — динамический процесс, который растянут во времени (вплоть до оценки эффективности назначенной терапии), а иногда и в пространстве.
Этот процесс включает взаимодействие между несколькими участниками: пациентом, врачами разных специальностей, сестринским персоналом, лаборантами, администрацией. Другой принципиально важный участник в этом процессе — технологии (оборудование, информационные системы, история болезни).
Человек — часть социотехнической системы, постоянно с ней взаимодействует при выполнении своих профессиональных обязанностей в разных областях: на производстве, в авиации, ядерной энергетике или медицине. Всем нам свойственно принимать ошибочные решения и в повседневной жизни, и в профессиональной. К слову, при выполнении стандартной повторяющейся задачи на производстве вероятность ошибки относительно невелика — от 0,1 % до 1 %. При выполнении нескольких задач одновременно вероятность ошибки составляет 10 %, а при выполнении сложной нестандартной задачи, особенно в условиях стресса, вероятность ошибиться возрастает до 30 % (см. табл. 2).
Таблица 2. Вероятность ошибки, связанной с человеческим фактором, на производстве.
Медицина ставит перед нами сложные задачи. На сегодняшний день известно о более 10 000 болезней и более 3 500 диагностических тестов, но сравнительно небольшое количество симптомов.
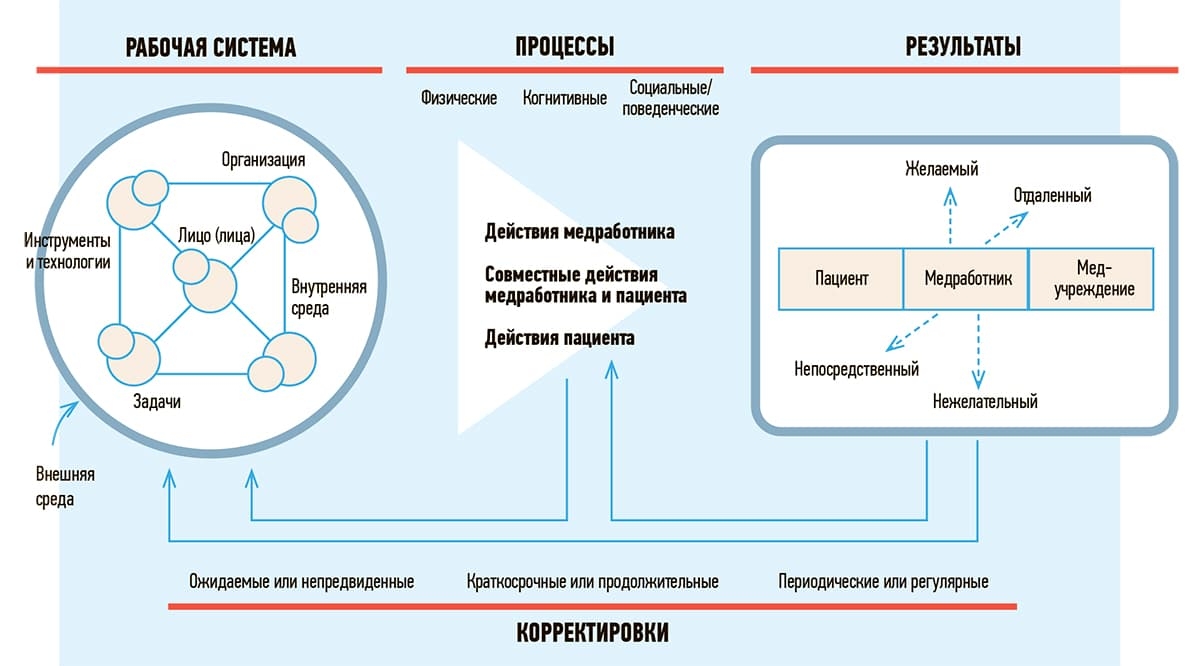
Таким образом, у любого одного симптома могут быть десятки, если не сотни возможных причин и вариантов верификации диагноза. Система здравоохранения связывает воедино сотни и тысячи людей, технологий и процессов (см. рис. 1). Огромное количество взаимо-связей между элементами системы увеличивает риск неправильной коммуникации и других сбоев в системе.
Рисунок 1. Основанная на принципах системной инженерии и эргономики SEIPS 2.0 модель, описывающая рабочую систему из взаимодействующих структурных элементов.
SEIPS описывает, как многочисленные взаимодействия между компонентами системы ведут к рабочим процессам, которые могут привести к различным результатам, включая непредвиденный.
К компонентам рабочей системы относят: 1) лицо (лица) — люди, работающие в системе, и па-циент; 2) задачи, выполняемые лицами, которые могут различаться по сложности или разнооб-разию; 3) инструменты и технологии — используются для выполнения задач, которые могут различаться по удобству использования и функциональности; 4) внутренняя среда — пространство вокруг людей, т. е. компоновка, шум, температура; 5) организация — условия, ресурсы и деятельность внутри организации; 6) внешняя среда — факторы за пределами учреждений здравоохранения, которые могут включать политические, социальные или экономические составляющие.
Процессы могут быть физическими, когнитивными или поведенческими и приводить к результа-там для пациентов (безопасность и эффективность лечения), медработников (удовлетворенность трудом, высокая профессиональная мотивация или эмоциональное выгорание) или медицинских учреждений (текучесть кадров).
Взаимодействия между компонентами рабочей системы приводят к разным результатам, поло-жительным и отрицательным. Структура включает в себя циклы обратной связи, представляю-щие корректировки, вносимые системами с течением времени.
По данным Объединенной комиссии (некоммерческая организация, занимающаяся аккредитацией медицинских организаций в США), 80 % серьезных медицинских ошибок связаны с дефектами коммуникации между медработниками во время передачи пациента от одного клинициста другому. Стресс, нехватка времени и персонала увеличивают риск ошибочного решения.
Вы когда-нибудь слышали что-то вроде: «я не собирался садиться нетрезвым за руль, но сел»? В таком случае еще можно с натяжкой предположить, что от ситуации, где все хорошо, до ситуации «катастрофа» — один неверный шаг. Модели причин катастроф, которые используются в инженерии, авиации и медицине, показывают, что у нас есть несколько уровней защиты от несчастных случаев и что только множественные сбои, просчеты при определенных условиях могут привести к катастрофе. Диагностическая ошибка чаще всего является следствием реализации сразу нескольких факторов, когнитивных и системных.
Одна из аналогий, которая используется для описания этого явления, — модель швейцарского сыра (см. рис. 2), разработанная психологом Джеймсом Ризоном в 1990 году. В этой модели компонент диагностического процесса будет представлять собой ломтик сыра в стопке ломтиков. У каждого компонента в процессе диагностики есть уязвимые места (представленные дырками в ломтике швейцарского сыра).
Рисунок 2. Модель швейцарского сыра Джеймса Ризона с модификациями.
Ломтики сыра — защитные барьеры. Дырки в сыре — прорехи из-за активных ошибок и латентных факторов.
На одном этапе диагностического процесса это может не повлиять на результат. Однако если уязвимости (дырки в швейцарском сыре) совпадут, может возникнуть диагностическая ошибка. Стоит ли говорить, что цена ошибки в нашей работе чрезвычайно высока? Чем выше устойчивость самой системы, тем меньше вероятность допустить ошибку, тем выше вероятность предотвратить негативные последствия такого инцидента (прежде всего вред пациенту) посредством раннего выявления и своевременных активных действий.
Когда мы пытаемся отрефлексировать причины диагностической ошибки, часто основное внимание уделяется выявлению неверного действия врача, в то время как остальные «дырки в сыре» — те самые латентные системные факторы — не замечаются. Следовательно, вероятность повторения такой ошибки в будущем остается высокой.
Выводы
Что со всем этим делать? Нет одного ответа. Профессиональное обучение, симуляционные тренинги, отработка коммуникативных навыков, внедрение чек-листов (например, в условиях, где высока вероятность систематических ошибок при выполнении рутинных действий), автоматизация рабочих процессов и поддержка диагностики с помощью компьютерных решений…
Но все это не будет работать, если «культура съест стратегию на завтрак».
Для начала необходимо принять тот факт, что как медработники мы подвержены тем же когнитивным ограничениям и предубеждениям, которые влияют на всех людей в повседневной жизни. Но это не значит, что мы снимаем с себя ответственность за неверное решение.
Важно создавать в коллективах атмосферу, в которой можно без колебаний сказать: «я не знаю» или «я ошибся».
Контроль качества и безопасность медицинской деятельности подразумевают создание безопасной для пациента и медработника среды, в которой процессы медицинской помощи проактивно анализируются для выявления дефектов или отклонений от стандартов. В такой среде медработник может высказать опасения по поводу недостатков медицинской помощи, которые могут привести к ошибкам в будущем. В этом и разница между виной и ответственностью.
На основе личных многолетних исследований и обзора литературы дается анализ причин, чаще всего приводящих к диагностическим ошибкам в терапевтической практике. В добольничных учреждениях ошибки имеют место у каждого третьего — четвертого пациента, в больницах те или иные недостатки и ошибки выявляются в каждом четвертом — пятом случае. Научно-техническая революция при всей ее прогрессивности сопровождается не только более точной диагностикой, но и ошибками, в основе которых находится недооценка врачами анамнеза, физикальных методов и переоценка лабораторно-аппаратных исследований. Не учитывается патоморфоз болезней и рост полиморбидности у современного пациента. В свою очередь в основе всего этого — не только и не столько незнание, сколько недостатки мышления и особенности характера того или иного врача. Проблема врачебных ошибок и их предупреждения должна постоянно находиться в фокусе внимания медицинских учебных заведений, на курсах усовершенствования, врачебных форумах и страницах медицинской печати.
Based on his own many years’ investigations and reviews of the literature, the author analyzes the reasons which most commonly lead to diagnostic errors in therapeutical practice. The are errors are made while examining every three or four patients at prehospital institutions; one or the other of shortcomings and errors revealed in every four or five cases at hospitals. Scientific and technological revolution by its very progressive nature is attended by not only more accurate diagnosis, but by errors due to the fact that the physicians underestimate patients’ history data and physical examinations and overrate laboratory and instrumental studies. The pathomorphism of diseases and increased polymorbidity in today’s patient is not taken into account. This all is in turn caused by the lack of thinking and the personal traits of one or another physician rather than ignorance. The problem of medical errors and their prevention should be the focus of attention at medical educational establishments, postgraduate training courses, medical forums, and at pages of medical periodicals.
Н.В. Эльштейн, проф., доктор мед. наук, заслуженный врач, лауреат Государственной премии Эстонии, интернист, Таллинн
N.V. Elshtein, professor, МD, internist, Estonia
В медицинской литературе под врачебной ошибкой понимают действия врача, имеющие в своей основе несовершенство современной медицинской науки, объективные условия работы, недостаточную квалификацию или неспособность использовать имеющиеся знания. К этому определению, наиболее часто использовавшемуся за последние десятилетия, мною добавлено одно слово: бездействие [1, 2]. В конечном счете одни и те же причины могут приводить как к неправильному действию, так и к бездействию. Причем на основе имеющегося 25-летнего опыта работы интернистом в системе судебномедицинской экспертизы Эстонии можно сделать заключение, что бездействие является причиной жалоб и возбуждения судебных дел против врачей гораздо чаще, чем те или иные действия.
Определяющим признаком ошибки является невозможность для данного врача предусмотреть и предотвратить ее последствия. Поэтому вне зависимости от исхода за ошибку врач в уголовном порядке обычно не наказуем. Уголовные кодексы всех бывших республик СССР, а также многих других государств не содержали понятия «врачебная ошибка». Подобный подход в мировой практике не является, однако, общепринятым. Так, в США, Германии, Франции и некоторых других странах пациенты и их родственники требуют от врачей материальной компенсации за дефекты обследования, диагностики и лечения. Поэтому во многих странах принято страхование врачей на случай привлечения их к материальной ответственности. В США, например, эта цифра достигает миллиардов долларов.
Материальная оценка ошибок медицинской помощи планируется и в России.
Касается она, однако, взаимопретензий поликлиник и больниц [3]. Отсюда просматривается прямой путь к предъявлению соответствующих претензий конкретному врачу. Симптоматично издание в 1997 г. «Аналитического обзора по защите прав пациентов в промышленно развитых странах» [4].
В то же время ошибка не относится к категории морали, что вытекает из рассуждений отдельных авторов [5]. Безусловно, стать врачом, будучи безразличным к людям или не стремясь повышать свою квалификацию, безнравственно. Не случайно в тибетской медицине нет понятия «плохой врач». Плохой — значит не врач. Оценка ошибки требует тем не менее научного подхода. В тех случаях, когда в ее основе находится аморальность врача, — это уже не ошибка и квалификация здесь иная.
Анализируя характер и причины диагностических ошибок, нужно исходить из конкретных условий, в которых они были допущены. Четко дифференцировать ошибки от несчастных случаев и врачебных преступлений иногда бывает крайне сложно. При неясных и спорных обстоятельствах приходится прибегать к высококвалифицированной судебно-медицинской экспертизе. Окончательное решение по таким случаям выносят юридические инстанции.
Ошибки, имеющие в своей основе несовершенство медицинской науки, встречаются даже у опытного врача, так как ему приходится консультировать наиболее тяжелых и сложных в диагностическом отношении больных. В аналогичном положении, очевидно, оказываются и авторитетные клиники. В Московском научно-исследовательском онкологическом институте им. П.А. Герцена было прооперировано 85 больных с предоперационным диагнозом «рак легкого», у которых оказались хроническая пневмония, туберкулез, доброкачественные опухоли и др. Все эти больные до операции были в институте хорошо обследованы и тем не менее ошибки не удалось предотвратить [6].
К объективным обстоятельствам, ведущим к ошибке, следует отнести условия, при которых нет возможности или средств для проведения того или иного исследования или вмешательства (например, невозможность при отсутствии эндоскопов диагностировать некоторые формы рака желудка и бронхов).
Из существенных объективных причин ошибок следует отметить непостоянство отдельных постулатов и принципов в области теоретической и практической медицины, в связи с чем меняются взгляды на этиологию, патогенез, понимание сущности болезней. Ограничусь одним примером. Еще в первой четверти XX столетия к неврозам относили эпилепсию, эклампсию, болезнь Паркинсона и др. В 1994 г. опубликована статья Д.С. Саркисова [7], вообще отрицающего возможность существования функциональных заболеваний внутренних органов.
Ошибки, вызванные врачебным незнанием, наиболее многочисленны и особенно ответственны по своей интерпретации. В каждом отдельном случае вопрос об отнесении действий врача к ошибке, особенно при дифференциации незнания, обусловленного недостаточной квалификацией и элементарным медицинским невежеством, решается исходя из конкретных особенностей течения болезни, длительности наблюдения, возможностей обследования.
Существует множество классификаций ошибок диагностики. В литературе на русском языке большинство классификаций опирается на давнее, но простое разделение причин на объективные и субъективные [8]. Высказывают тем не менее мнение, что в основе объективных причин находятся своевременно не предотвращенные или не осознанные субъективные факторы.
R.K. Riegelman [9], написавший интересную, хотя не бесспорную книгу по рассматриваемой проблеме, считает, что ошибки допускаются по двум причинам: неведению и недомыслию, при этом чаще встречаются последние. Таким образом, автор рассматривает причины ошибок по существу только как субъективные. Не разделяя в полной мере эту точку зрения, все же отметим, что, по мнению многих исследователей, на долю субъективного фактора приходится 60 — 70% причин диагностических ошибок. По данным А.А. Дзизинского [10], на нелогичное осмысление полученных данных приходится 26% причин диагностических ошибок в поликлинике и 22% — в стационаре. Однако к этим показателям следует приплюсовать соответственно 10 и 8% ошибок, обусловленных переоценкой или недооценкой лабораторно-инструментальных методов и консультаций. На них также указывает автор, но в основе и этих ошибок чаще всего находятся недостатки мышления.
Поэтому неверно связывать субъективные причины диагностических ошибок лишь с квалификацией врачей. Бесспорно, трудно переоценить значение знаний для правильной диагностики. Но знания — это не просто подготовка врача, это и способность к их накоплению, пониманию, использованию, во многом зависящая от индивидуальных особенностей, интеллекта и характера человека.
Известны врачи, отлично знающие пропедевтику и симптоматику внутренних болезней и тем не менее лишенные синтетического мышления или не умеющие при наличии у пациента нескольких болезней определить, какая является основной. Едва ли в этих случаях можно говорить об отсутствии знаний.
Значительную опасность представляют так называемые внушенные диагнозы, во многом также зависящие от характера врача. Речь идет о заведомом «настрое» на определенное заболевание, вызванном специальным к нему интересом врача, психологическим «давлением» заключения консультанта или авторитетного учреждения, влиянием эпидемиологической обстановки (в период эпидемии гриппа этот диагноз выставляют большинству пациентов с повышенной температурой, среди которых оказываются больные ангиной, плевритом, менингитом и др.) или увлечением недавно описанными нозологическими формами (вспомним легкость и частоту, с которой в свое время немотивированно ставились диагнозы «коллагеноз», «диэнцефальный синдром» и т.п.).
К этой категории ошибок примыкают и те, которые зависят от предвзятого, положительного или отрицательного, отношения к пациенту (вера, что врач не может заболеть СПИДом, трактовка бессознательного состояния у больного алкоголизмом как связанного только с алкогольной интоксикацией и т.п. ).
Большую роль играет присущая многим людям особенность психики, проявляющаяся в отборе фактов, подтверждающих, а не противоречащих сложившемуся мнению. В этих случаях врач попросту игнорирует не укладывающиеся в имеющуюся у него концепцию симптомы или данные исследований.
Молодые врачи часто ошибаются из-за отсутствия опыта, более опытные — из-за его переоценки и снижения квалификации.
Успехи диагностики часто зависят также от способности учитывать общие тенденции развития и изменения патологии. Многие наблюдения свидетельствуют о том, что по мере увеличения возраста больных диагностические трудности возрастают, увеличивается и количество ошибок. Особую роль при этом играет растущая с возрастом полиморбидность [11, 12].
Однако в наибольшей степени на диагностическом процессе сказывается влияние научно-технической революции. Значение ее трудно переоценить. Но нельзя не учитывать ее нежелательных эффектов.
Растет число специалистов (кстати, хороших), кругозор которых ограничен диаметром трубки, используемой для изучения облюбованного ими органа. Демонстративен пример, приведенный И. Мадьяром [13].
Если ведущими жалобами больного являются слабость, утомляемость, раздражительность и потеря массы тела, то эндокринолог прежде всего заподозрит гипертиреоз, гастроэнтеролог — латентный хронический гепатит, онколог -опухоль, а психиатр — невроз. В итоге может выясниться, что у пациента сахарный диабет.
Успехи точных наук, высокая техническая оснащенность лечебных учреждений облегчают диагностический процесс. Как известно, С.П. Боткин высказал мысль, что был бы рад, если ему удалось бы добиться совпадения клинического и патологоанатомического диагнозов в 30% случаев. В начале века (1912 г.) в Бостоне, например, прижизненные и посмертные диагнозы совпали уже в двух из трех случаев [14]. За последние десятилетия в терапевтических отделениях этот показатель приближается к 70%. Прогресс налицо.
Развитие специализации выявило, однако, и противоположную тенденцию. По данным разных авторов, несовпадение поликлинических и стационарных диагнозов в 60-х годах колебалось у терапевтов в пределах 7 — 17%. Когда же были открыты специализированные отделения, этот показатель вырос в 1,5 — 2 раза и более [15].
Чем больше «ножницы» между диагностическими возможностями поликлиники, с одной стороны, и специализированного отделения (центра), с другой, тем, естественно, показатели совпадения диагноза ниже. Чем выше уровень диагностики в стационаре и чем более тяжелые больные поступают, тем чаще расхождения диагнозов направления и клинических. Следует также учесть, что при более глубоком подходе и современном обследовании больных выясняется, что за ранее расширительно толковавшимися гломерулонефритом, полиартритом, гепатитом и др, скрывается не одно, а несколько разных по этиологии и патотенезу заболеваний.
К началу XIX века было известно около 1 тыс. болезней, сейчас их насчитывают, по данным ВОЗ, более 30 тыс.
Ряд болезней (хромосомные, периодическая, болезнь Лайма и некоторые другие) расшифрованы лишь за последние десятилетия. Достижения фармацевтической промышленности, постарение населения, изменения реактивности организма и другие факторы изменили характер течения ранее более или менее «стандартно» текущих заболеваний. Между тем патоморфоз заболеваний недооценивается, и относится это к большинству из них: туберкулезу и неврозам, злокачественным опухолям, ревматизму и др. На этом фоне в чем-то наше мышление сохраняет ригидность, консервативность, неспособность не теоретически, а на деле повседневно помнить, что мы имеем дело с изменившимися реактивностью, клинической симптоматикой, течением болезней. Значение ранней и своевременной диагностики трудно переоценить. Однако в одной из английских публикаций высказано мнение, что техника обследования достигла такого уровня, что признать кого-либо здоровым стало невозможно. В этом ироническом высказывании содержится немалая доля правды. По материалам некоторых массовых обследований взрослого населения в 50% случаев выявлены чисто клинические отклонения от нормы, в 25% — отклонения в лабораторных показателях и в 25% — рентгенологические отклонения (16, 17).
Не случайна поэтому попытка как-то ограничить круг тех болезней, которые сегодняший врач в силах охватить. White и Geschichter [18] считают, что 200 болезней составляют 98% всей заболеваемости современных людей, при этом 18 общих симптомов, 28 физикальных и 6 лабораторных тестов вполне достаточны для их распознавания. Такое сужение проблемы (на наш взгляд, чрезмерное) служит в то же время известной первоосновой для машинной диагностики. К сожалению, встречаются врачи, у которых номенклатура диагнозов исчисляется не 30 тыс. (как упоминалось ранее) и даже не 200 болезнями.
При неясных симптомах у пациента пожилого возраста все объясняется атеросклерозом, молодого или среднего возраста — неврозом, при болезнях органов пищеварения — хроническим панкреатитом, заменившим хронический гастрит, игравший долгие годы роль спасательного круга в гастроэнтерологии и т.д. Для каждого времени нужно знать, какие диагнозы следует ставить с осторожностью, не поддаваясь моде.
Некоторые врачи думают, что большинство ошибок диагностики обусловлено редкими болезнями. Это не так. Не распознают часто встречающиеся, но изменившие свое течение болезни — злокачественные опухоли, инфаркт миокарда, инфекционные болезни [19, 20].
Редкое и редко диагностируемое заболевания — не одно и то же. Болезнь может носить относительно распространенный характер и все же быть редко или трудно диагностируемой. Единственным критерием отнесения болезни к редкой является анализ статистики заболеваемости. Что касается труднодиагностируемых болезней, то судить об их частоте можно при сличении диагнозов направления в стационар и клинических, а также клинических и секционных. Необычные симптомы распространенных болезней чаще ведут к ошибкам, чем редкие заболевания. Наличие симптома может свидетельствовать в пользу предполагаемой болезни, отсутствие его последнюю не исключает.
В англо-американской литературе нередко упоминается диагностическое правило W. Sutton, смысл которого сводится к отказу от усложненных поисков редких диагнозов. Упомянутая фамилия принадлежит не врачу и не ученому. Оказывается, это один из самых известных в истории Англии взломщиков банковских сейфов. Когда его, наконец, удалось задержать, на вопрос журналистов, что его так притягивало к сейфам, последовал немедленный ответ: «Чаще всего там находятся деньги».
Путь к диагнозу должен проходить через более простые концепции. Например, при болях в правой гипогастральной области, перед тем как думать о дивертикулите или терминальном илеите, надо исключить аппендицит.
В медицине диагностика — это не только способность поставить правильный диагноз, но и основанная на знании уверенность, что у больного нет той или иной болезни. Умение отказаться от диагноза дается иногда труднее, чем возможность его поставить.
Известно, что около 80% терапевтических больных начинают и заканчивают лечение в поликлиниках. Поэтому разъяснять значимость правильной диагностики на этом этапе нет необходимости. Исследования, как наши, так и многих других авторов, свидетельствуют о том, что те или иные ошибки диагностики на добольничном этапе имеют место у каждого третьего — четвертого больного.
Полагают, что и на фоне технических достижений медицины диагноз устанавливается по данным анамнеза приблизительно более чем в 50% случаев, на основании физикального обследования — примерно в 30% и по лабораторно-инструментальным данным — в 15 — 20%. В небольшом проценте случаев (чаще называют цифры 3 — 5) диагноз может остаться неясным даже после вскрытия. На основе обзорных материалов M. Boers [21] приводит показатель 4 — 8%, увязывая его с дефектами аутопсии и последующих исследований.
Этим соотношениям полностью созвучны и утверждения L. Pagliaro и L. Pasta [22], отметивших, что, например, при заболеваниях печени лабораторные исследования способствуют постановке правильного диагноза лишь у 10 — 18% больных. Работы последних десятилетий подтвердили с помощью ЭВМ утверждение B.G.A. Moynihan, сделанное в начале века (1905 г.), о том, что при тщательно собранном анамнезе диагноз язвенной болезни можно поставить более чем у 70% больных [23]. Разумеется, если при этом анамнез правильно интерпретировать.
Трудно в полной мере принять утверждение M. Hahn [24], что для практических врачей общение с пациентами «Тerra incognita», но при сборе анамнеза и выявляется больше всего дефектов. Думается, что причин тут несколько: присущая многим людям неспособность формулировать свои мысли (вопросы), неумение выслушивать ответы, спешка и, что немаловажно, подсознательная вера в то, что в настоящее время разговор с больным, его ощущения и их динамика могут дать меньше, чем более «объективные» методы диагностики — лабораторно-аппаратные. Анамнез стал наибольшей жертвой последних.
Что касается физикального обследования, то думаем, что ошибки проистекают из-за одной причины: неудовлетворительного знания врачами пропедевтики внутренних болезней с вытекающим отсюда отсутствием методичности в его проведении. При использовании тест-эталоновой системы установлено, что 50% выпускников лечебных факультетов в 1982 г. и 38% в 1987 г. (обследовано 350 человек) не умели квалифицированно собирать анамнез, недостаточно владели методами аускультации сердца и легких, пальпации органов брюшной полости [25].
Как показывают наши наблюдения, весьма часто врачи выслушивают сердце только в положении, когда пациент стоит, аускультацию легких проводят без того, чтобы больной покашлял, пальпацию живота осуществляют бессистемно; ряд симптомов врачи попросту не знают, другим не могут дать правильной интерпретации. Часть дефектов физикального обследования также обусловлена спешкой или невнимательностью врача, и все же главное — невладение методиками.
Многие ошибки обусловлены неправильной оценкой данных лабораторно-инструментальных и аппаратных исследований. Врачи не задумываются над тем, что возможность ошибки бывает заложена не только в аппарате и реактиве, но и в тех, кто выносит соответствующие заключения. Упомянем публикации об ошибках при ультразвуковой диагностике [26, 27], лабораторных исследованиях [28, 29], морфологической диагностике [30, 31].
Имеется много наблюдений, согласно которым наибольшее количество расхождений клинико-патологоанатомических диагнозов приходится на 1-е сутки пребывания больных в стационарах, затем кривая расхождений падает. Начиная с 7 — 10-го дня она вновь поднимается из-за «коррекции» врачебного мышления полученными данными лабораторно-аппаратных исследований. По данным патологоанатома Р.И. Шмурина [32], на 1-е сутки госпитализации приходится 28,2% расхождений диагнозов, на 3-и — 14,5%, на 10-е — 22,8%, а при длительных сроках пребывания в больнице — 34,5%.
Недочеты в использовании лабораторно-инструментальных исследований носят двоякий характер: либо не назначают показанные данному больному, либо рекомендуют ненужные. Если неназначенные исследования в основном относятся к инструментально-аппаратным методам диагностики (бронхоскопия, сканирование и т.п.), то ненужные в основном связаны с лабораторными анализами. Если неназначенные исследования, как правило, служат предметом критических замечаний, то ненужные исследования не анализируются и их игнорируют. Некоторые авторы [33] увеличение количества анализов, приходящихся на одного больного, расценивают даже как положительный показатель работы. Но так ли это? Как установили Ю.Н. Штейнгардт и соавт. [34], лишние исследования выявлены в 7,7 раза чаще, чем недостаточные, причем у 80% больных каждый четвертый анализ признан ненужным. То же самое имеет место и в других странах. Так, по данным Z. Bloorncarden и V.V. Sidel [35], 32% лабораторных анализов и 42% рентгенологических исследований были квалифицированы в стационаре как ненужные для клинического диагноза, а 20% лабораторных анализов были сделаны вообще без каких бы то ни было оснований.
Говорят, анализы, как и симптомы, должны не подсчитываться, а взвешиваться. Едва ли надо доказывать, что избыточные назначения, ведя к перегрузке лабораторий и кабинетов, уменьшают доступность обследования действительно нуждающихся в этом пациентов. Сегодня все большую значимость приобретает и другой аспект — экономический. Проведенный анализ назначения лабораторных и инструментальных исследований (как в поликлинике, так и в стационаре) позволил выявить следующие чаще всего допускаемые ошибки и недостатки.
1.Затянутое обследование, являющееся результатом отсутствия четкого плана и системы в назначениях.
2. Неполноценное обследование, при котором не используются имеющиеся методы, показанные при данном или сходном заболевании. Особенно это относится к поликлиникам.
3. Упрощенное понимание комплексности при отсутствии диагностической концепции. При этом назначаются всевозможные исследования, а не показанные при конкретно предполагающейся болезни. Между тем комплексность предполагает использование наиболее результативных методов. Хорош тот врач, который получает максимум информации при минимуме исследований.
4. Повторение в стационаре без достаточных оснований исследований, выполненных амбулаторно.
5. Обследование больного только в связи с основным заболеванием (жалобами) при недостаточном внимании к сопутствующим болезням.
6. Использование инвазивных методов исследования без строгих показаний и учета того, что уточнение диагноза может не сказаться ни на лечении, ни на исходе болезни. Недопустимо превращать диагностический метод в самоцель.
Проведенная автором с сотрудниками экспертная оценка 2390 больничных историй болезни выявила недостаточное обследование 24,0 ± 0,2% и излишнее — 12,5 ± 0,6% больных. По поводу сопутствующих заболеваний в больницах обследуют и лечат лишь одну треть нуждающихся пациентов, в 21% случаев обследования неполноценны [36].
Большие перспективы заложены в использовании с диагностической целью электронно-вычислительной техники, многофакторного анализа. Несомненно, компьютеры будут способствовать экономии врачебного времени, с одной стороны, и объективизации выводов, с другой.
Необходимо тем не менее заметить следующее: ссылка на то, что «материал обработан и проанализирован с помощью ЭВМ» не гарантирует от заблуждений. Если исходные данные ошибочны и неправильно сформулированы, можно получить и нелепые заключения. Как говорят кибернетики, «garbage in, garbage out » («мусор заложишь — мусор получишь»). Следует при этом вновь напомнить, что ошибки возможны в самих электронных средствах информации в силу разных причин, например вследствие электрических помех [37].
Ни одна машина не способна заменить хорошей подготовки и творческой мысли врача.
К сожалению, на фоне действительно значительного количества ошибок, от которых не гарантирована ни одна система подготовки врачей и ни одна система здравоохранения в мире, этой проблеме уделяется слишком мало внимания. По данным национальной медицинской библиотеки США в Бетезде, отражающим публикации 3600 ведущих медицинских журналов всех континентов, за период с января 1993 г. по апрель 1997 г. в основных разделах внутренней медицины было опубликовано 1005 статей об ошибках диагностики, т. е. около 250 в год, из них в области кардиологии — 42%, пульмонологии — 40% и гастроэнтерологии — 18%. За этот же период опубликованы многие тысячи статей, посвященных той или иной болезни (например, диагностике или лечению инфаркта миокарда, пневмонии, явзы желудка).
Хотелось бы подчеркнуть: в медицине, как и вообще в жизни, анализ ошибок более конструктивен, чем положительные примеры и назидательные сентенции. Об этом говорил еще Н.И. Пирогов. В заключение приведу высказывание известного французского хирурга XVIII столетия Жана-Луи Пти: «Ошибки являются только ошибками, когда у тебя имеется мужество их обнародовать, но они становятся преступлением, когда гордыня тебя побуждает их скрыть» [39].
Поэтому эта проблема должна постоянно находиться в фокусе внимания медицинских учебных заведений, на курсах усовершенствования, врачебных форумах и страницах медицинской печати.
Литература:
1. Эльштейн Н.В. Ошибки диагностики и лечения в практике работы терапевтов. Лекция на факультете международного здравоохранения. М. 1973. ЦОЛИУВ.
2. Эльштейн Н.В., Авдеев М.И. Врачебные ошибки. Большая мед. энциклопедия. Изд. 3-е. т.4. М. 1976. (См. также т.5, IV «От редакции»).
3. Заболевания органов пищеварения. Ч.1 (Ред. Е.С.Рысс) С.-Пб. 1995. Мед. инф. изд-во.
4. Аналитический обзор по защите прав пациентов в промышленно развитых странах (Ред. В.В.Гришин) М. 1997. Фирма «Айс».
5. Шмурин Р.И. Об ошибках поликлинической и клинической диагностики с точки зрения практического врача-патологоанатома. Клин. мед. 1995;5:79-81.
6. Плетнев С.Д., Матвеева Т.Н. Об ошибках диагностики рака легкого. Врач. дело 1975;6:95-8.
7. Саркисов Д.С. Существуют ли так называемые функциональные болезни? Клин. мед. 1994;2:71-4.
8. Давыдовский И.В. Опыт сличения клинических и патологоанатомических диагнозов. Клин. мед. 1928;1:2-19.
9. Ригельман P. Как избежать врачебных ошибок. Книга практикующего врача. Пер. с англ. М. 1994; Практика.
10. Дзизинский А. А. Врачебные ошибки. В кн.: Избранные лекции по терапии. Иркутск 1990;81-90. Изд-во Иркутского ун-та.
11. BrandImeier P. Fehldiagnosen durch MultimorbiditКt, In: Die Fehldiagnose in der Praxis /Hrsg. H.H. Schrombgens/ Stuttgart, 1987;59-70. Hippokrates Verlag.
12. Эльштейн H.B. Ошибки в гастроэнтерологии. Диагностика и лечение. Таллинн 1991.
13. Мадьяр И. Дифференциальная диагностика заболеваний внутренних органов. Будапешт, 1987;т.I;12. Изд-во Академии наук Венгрии.
14. Hill RB, Anderson RE. The envolving purposes of the autopsy: Twenty-index-century values from an eighteenth-century procedure Perspect. Biol Med 1989;32(2):223-33.
15. Эльштейн Н.В. Общемедицинские проблемы терапевтической практики. Таллинн 1983. Валгус.
16. Collen MF. Guidelines for multiphasic health checkups. Arch Intern Med 1971;127(1):99-100.
17. Voiculescu H. Depistarea in masa a bolilor cronice. Viata med 1974;4:145-6.
18. White, Geschihter. Цит по Царегородцеву Г.И. В кн.: Общество и здоровье человека. М. 1973;5-27. Медицина.
19. Ошибки в клинической онкологии (Ред. В.И. Чиссов, А.Х. Трахтенберг). М. 1993. Медицина.
20. Kirch W, Schafiic C. Мisdiagnosis at a university hospital in 4 medical areas. Medicine 1996;75(1):29-40.
21. Boers M. The Prospects of Autopsy: Mortui Vivos Docuerunt? (Have the Dead Taught the Living?) Am J Med 1989;86(3):322-4.
22. Pagliaro L, Pasta L. Elementi di metodologia generale diagnostica nelle malattie del fegato. Fegato 1980;26(2):131-61.
23. Дe Домбал Ф.Т. Анализ симптомов болезней верхнего отдела пищеварительного тракта. В кн.: Гастроэнтерология (Ред. Дж.X.Барон, Ф.Г.Муди) Пер. с англ. М. 1985, т.I; 58-74.
24. Hahn M. Schwierige Kunst. Munch med Wschr 1995;137(46):733/25.
25. Туманов В.A., Баран Л.Н., Витенко И.О. Объективизация контроля знаний студентов медицинских институтов. Врач. дело 1988;5:1-3.
26. Frouge С, Meriu Y, Degott C, et al. Controle de la qualite diagnostique de I`echographie hepato-biliaire parcorrelation autopsique Gastroenterol Clin Biol 1989;13:285-90.
27. Миронова Г.Т., Полушкина И.Н. Анализ ошибок ультразвукового исследования у онкологических больных. В кн.: Актуальные проблемы организации и повышения качества ультразвуковой диагностики опухолей. Материалы Всeсоюзн. науч. конф. М. 1990;111-3.
28. Ошибки в лабораторной диагностике (Ред. Л.Л. Громашевская) Киев 1990. Здоров`е.
29. Khoury М, Burnett L, Mackay MA. Error rates in Australian chemical pathology laboratories (see comments). Med J Australia 1996;165(3):128-30.
30. Войно-Ясенецкий M.B., Жаботинский Ю.М. Источники ошибок при морфологических исследованиях. Л. 1970. Медицина.
31. Skoumal SM, Plorell SR, Bydaek KK, et al. Malpractice profection: communication of diagnostic uncertainty. Diagnostic cytopatholoqy 1996;14(4):385-9.
32. Шмурин P.И. Диагностические ошибки в практике сельского здравоохранения и некоторые подходы к их оценке. Арх. патологии 1988;5:78-81.
33. Касьяненко А.С., Бабиков В.Н., Кули И.С. и др. Опыт работы лечебно-контрольных комиссий области. Врач. дело 1980;4:12-4.
34. Штейнгардт Ю.Н., Сергеева В.П., Волкова Л.И., Индель Т.Н. Избыточное обследование и фармакотерапия — это достоинство или недостаток? Тер. арх. 1984;1:52-5.
35. Bloorncarden Z, Sidel VW. Evaluation of utilization of laboratory tests in a hospital emergency room. Am J Public Health 1980;70(5):525-8.
36. Стационарная медицинская помощь (основы организации) (Ред. А.Г. Сафонов, Е.А. Логинова) М. 1989. Медицина.
37. Балаховский И. С. Компьютерные программы в клинической лаборатории. Клин. лаб. диагностика, 1997;1:17-9.
38. Димов А. С. Классификация и анализ причин диагностических ошибок на догоспитальном этапе ведения больных внутренними заболеваниями. Автореф. дисс. канд. мед. наук. Казань 1981.
39. Эльштейн Н.В. Медицина и время. Таллинн 1990. Валгус.
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Томнюк Н.Д.
1
Мунин А.М.
2
Брюханов Н.Е.
2
Гапоненко В.О.
2
Данилина Е.П.
1
1 ФГБОУ ВО «Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого»
2 КГБУЗ «Красноярская межрайонная клиническая больница скорой медицинской помощи им. Н.С. Карповича»
По данным Всемирной организации здравоохранения ежегодно 0,7 % больных страдают от врачебных вмешательств. Цель исследования – на основании литературных данных проанализировать структуру врачебных ошибок, а также выявить наиболее частые причины их возникновения. Статья посвящена проблеме врачебных ошибок, допускаемых врачами как в постановке диагноза, так и в процессе лечения. Врачебным ошибкам противостоит клинический опыт врача, который формируется в течение многих лет по не изученным до настоящего времени законам. Наличие врачебных ошибок как феномена само по себе абсурдно, так как противоречит главному правилу всех медицинских работников – «не навреди». На фоне старения населения и хронизации многих заболеваний пациенты, страдающие только одним из заболеваний, встречаются все реже. Личность врача в лечебном процессе трудно переоценить. Слабость синтетического мышления является одной из причин полипрагмазии и преимущественно симптоматического лечения. Неуверенность приводит к отсутствию динамичности в понимании болезненного процесса, что в свою очередь приводит к длительному неэффективному лечению. Огорчает слабое понимание некоторыми врачами важности комплексного подхода в лечении пациента. Порой врачи лечат только лишь заболевание, забывая, что перед ними живой человек. Авторы подробно анализируют причины возникновения врачебных ошибок и дают рекомендации, как можно уменьшить их количество. Практика показывает, что полностью избежать врачебных ошибок невозможно, но можно научиться сводить к минимуму их число и последствия.
врачебные ошибки
причины врачебных ошибок
неправильный диагноз
полипрагмазия
медицина
диагностика
1. Дац А.В., Горбачёва С.М., Дац Л.С., Прокопчук С.В. Структура врачебных ошибок и выживаемость пациентов в отделениях интенсивной терапии // Вестник анестезиологии и реаниматологии. 2015. Т. 12. № 4. С. 44–49.
2. Савощикова Е.В. Дефекты оказания медицинской помощи: правовые последствия профессиональной некомпетентности // Российский журнал правовых исследований. 2018. Т. 12. № 4. С. 64–69.
3. Морозова А.М. Врачебная ошибка в хирургической практике // Современный ученый. 2018. Т. 12. № 5. С. 308–314.
4. Махамбетчин М.М. О врачебных ошибках // Здравоохранение Российской Федерации. 2018. № 62. С. 323–329.
5. Султангалиева Д.А. Современные критерии ограничения компетенций пациента: категории и группы с позиции биоэтики // Международный журнал экспериментального образования. 2017. № 4. С. 184–185.
6. Лесниченко А.М. Врачебная ошибка // Вопрос науки и образования. 2018. Т. 12. № 9. С. 66-78.
7. Strepetova V.D., Ten A.R. Medical errors. Colloquium-journal. 2019. Vol. 12. No. 6. P. 68–70.
8. Засыпкина Е.В. К вопросу о врачебных ошибках: методология и критерии определения // Бюллетень медицинских интернет-конференций. 2016. Т. 12. № 6. С. 243-247.
9. Paul Greve. Medical malpractice claim trends in 2017. Healthtrek. 2017. [Электронный ресурс]. URL: https://www.wtwco.com/en-US/insights/2017/06/insights-healthtrek-medical-malpractice-claimtrends-in-2017 (дата обращения: 14.01.2022).
10. Доскин В.А., Деринова Е.А., Картоева Р.А., Соколова М.С. Врачебные ошибки и конфликтные ситуации в клинической практике // Клиническая медицина. 2014. Т. 12. № 4. С. 57–63.
11. Jiaquan Xu, Sherry L. Murphy, Kenneth D. Kochanek. Deaths: final data for 2013. National Vital Statistics Reports. 2016. V. 64(2). Р. 1-119.
12. Чурляева И.В. О криминализации врачебной ошибки в уголовном законодательстве Российской Федерации // Юристъ – Правоведъ. 2018. № 4. С. 147–151.
13. Топчиев П.М., Хитров Д.И. Сущность и проблема решения врачебной ошибки // Бюллетень медицинских интернет-конференций. 2015. № 5. С. 835.
14. Батюкова В.Е. Об ответственности врачей за допущенные ошибки // Государственная служба и кадры. 2019. Т. 12. № 1. С. 108–110.
15. Варданян Г.Д., Аветисян Г.А., Джаноян Г.Дж. Врачебные ошибки: современное состояние проблемы // Медицинская наука Армении. 2019. Т. 59. № 4. С. 105–120.
16. Ерошина Т.А., Столяров Э.В. Проблема врачебной ошибки в свете учения о познании И. Канта // Личность в меняющемся мире: здоровье, адаптация, развитие. 2015. № 2. URL: http://humjournal.rzgmu.ru/upload-files/01_Eroshina_Stolyarov_2015_02.pdf (дата обращения: 14.01.2021).
17. Махамбетчин М.М. Врачебная ошибка и наказание несовместимы // Клиническая медицина. 2015. № 5. С. 72–76.
18. Ялалетдинова И.Р. Врачебная ошибка // Аллея науки. 2017. № 16. С. 686–689.
19. Дыбец А.А. Ответственность за врачебную ошибку // Наука через призму времени. 2017. № 8. С. 65–70.
20. Смирнов А.В. Врачебные ошибки в социальном и этическом измерении // Научно-медицинский вестник центрального Черноземья. 2015. № 60. С. 64–69.
21. Колоколов Г.Р. Врачебная ошибка и ее место в структуре неблагоприятных последствий лечения (ятрогений) // Вопрос современной юриспруденции. 2015. № 45–46. С. 74–78.
22. Кулькина И.В. Вопросы ответственности за врачебную ошибку // Сборник трудов конференции. 2015. С. 80–84.
23. Кирова Т.А. К вопросу об эффективности исполнения наказания в виде лишения права заниматься медицинской деятельностью // Медицинское право: теория и практика. 2015. № 1. С. 238–243.
24. Кунц Е.В. Проблемы отграничения преступного деяния врача и врачебной ошибки // Сборник трудов конференции. 2017. С. 92–95.
25. Савощикова Е.В. Причинение вреда жизни или здоровью пациента в порядке «врачебной ошибки» – понятие и классификация // Успехи современной науки и образования. 2016. № 12. С. 14–19.
26. Шмаров Л.А. Логический анализ понятия «медицинская ошибка» // Судебно-медицинская экспертиза. 2018. № 61. С. 61–63.
27. Нагорная И.И. Неосторожность медицинского работника при причинении вреда здоровью или смерти пациенту // Российский юридический журнал. 2017. № 4. С. 81–90.
28. Ерохина А.В., Доника А.Д. Современный контент автономии и ответственности в клинической медицине // Международный журнал экспериментального образования. 2017. № 14. С. 53–54.
29. Айвазян Ш.Г., Доника А.Д., Элланский Ю.Г. Общая врачебная практика как предмет исследования социологии медицины М.: Издательский дом Академии Естествознания, 2017. 116 с.
30. Асаев И.В. Врачебная ошибка в современной медицинской практике // Сборник трудов конференции. 2019. С. 334–338.
Врачебные ошибки и непрофессионализм медработников приводят к более чем 70 тыс. случаев осложнений каждый год, а случаи смерти бывают даже при использовании простых лекарств и медоборудования, начиная от неосторожного использования каталок и заканчивая ошибками во время операций [1]. По данным Всемирной организации здравоохранения ежегодно 0,7 % больных страдают от врачебного вмешательства. Также нельзя оставить без внимания тот факт, что на каждую отрасль медицины есть свой процент медицинских ошибок. Лидером в данном рейтинге являются хирургические вмешательства – 25 % [2]. В России статистика по данному вопросу не ведется. Это связано с тем, что в законодательстве нашей страны нет понятия «врачебная ошибка». Проблема весьма актуальна в современном мире, поскольку затрагивает не только сферу здравоохранения, но и правовой аспект как пациента, так и врача. Данное явление встречается повсеместно [3].
На основании литературных данных проанализировать структуру врачебных ошибок, а также выявить наиболее частые причины их возникновения.
Материалы и методы исследования
Проведен поиск в базах данных Pubmed, Web of Science, Scopus, eLibrary и академии Google, используя следующие ключевые слова: врачебные ошибки, причины врачебных ошибок, неправильный диагноз, полипрагмазия, медицина, диагностика. Исключены статьи с дублирующей информацией. Всего найдено 63 статьи, из них релевантных – 32 статьи.
Результаты исследования и их обсуждение
Как показывает практика, полностью избежать врачебных ошибок нельзя, но можно научиться сводить к минимуму их число и последствия [2]. Неизбежность врачебных ошибок определяется спецификой клинического мышления, заключающегося в отсутствии в нем однозначных решений, вследствие чего клинический диагноз может содержать определенную долю гипотезы [1, 2]. Многие авторы считают, что термин «врачебная ошибка» следует заменить на «невиновная ошибка». Однако с юридической точки зрения данные понятия не являются синонимами [4]. Наличие врачебных ошибок как феномена само по себе абсурдно, так как противоречит главному правилу всех медицинских работников – «не навреди» [5].
Врачебным ошибкам противостоит клинический опыт врача. Он формируется, к сожалению, только в течение многих лет по не изученным до настоящего времени законам [6, 7]. Клиническая медицина характеризуется недоразвитостью, которую можно объяснить недостаточным вниманием клиницистов и системы обучения врачебной профессии к теории диагностики. Знание патологии и владение теорией диагноза могут восполнить недостатки клинического опыта врача, предостеречь пациентов от многих ошибок [3]. Важно, что все люди разные, и конкретные клинические случаи должны рассматриваться с учетом основных клинических рекомендаций, а также дополнительных приказов по маршрутизации [7].
Чаще все же говорят об ошибках диагностики. К примеру, распознавание опухоли желудка или инфаркта миокарда достаточно определено, и это, в меньшей степени, относится к дефектам хирургического лечения, которые выявить относительно проще [8, 9]. С ошибками в лечении все гораздо сложнее. Исключая грубые дефекты, взгляды на лечение той или иной болезни у представителей различных школ отличаются. Это касается отношения к всевозможным методам, тактикам, рекомендациям применения или неприменения различных лекарств, диет, физиотерапии и т.д. [10]. Одни и те же болезни по-разному лечатся в разных странах и даже в разных клиниках одного и того же региона [11, 12]. Тем не менее заключение об ошибочном лечении возможно на основе обширных в стране установок. Любопытные данные обнаруживаются при анализе приема больных в поликлиниках [13]. Выявлены ошибки в диагностике и лечении у каждого третьего-пятого пациентов в разных группах болезни [14]. В стационарах, по тем же данным, эти ошибки обнаруживаются не реже, но они несколько иного характера. Так, в поликлиниках не всегда мотивированно заменяют один медикамент другим, а в стационарах наблюдается другая картина: назначенное лекарство могут давать со дня поступления и до самой выписки, хотя надобности в этом и нет [15].
Возникает вопрос: каковы же причины ошибок? Ответить на прямой вопрос довольно сложно. Здесь уместно вспомнить, что включает в себя весь лечебный процесс. Условно можно выделить четыре главных направления: диагностика основного заболевания, недооценка хронических сопутствующих заболеваний и осложнений, отсутствие преемственности в лечении больного и ошибки в самом лечении [16–18].
Таким образом, ошибка диагностики – это неспособность к концептуальному мышлению в распознавании конкретного заболевания, которая оборачивается хаотичным лечением. По существу, к этой группе можно отнести недооценку сопутствующих заболеваний и осложнений [19]. На фоне старения населения и хронизации многих заболеваний пациенты, страдающие только одним из заболеваний, встречаются все реже [20]. На сегодняшний день множественность болезней присуща не только больным пожилого и старческого возраста, но и многим молодым [21]. К сожалению, современная система подготовки врачей мало учитывает это обстоятельство, отсюда и нередкие случаи лечения, например, без учета уровня артериального давления, состояния печени, наличия сахарного диабета, состояния других органов и систем [22].
Недостаточная преемственность, как причина дефектов в лечении, отмечается в дублирующих системах территориальной и ведомственной медицины, но особенно между врачами разных специальностей [4]. При этом необходимо иметь в виду не только прямую, но и обратную связь. Например, много споров возникает в лечении язвенной болезни между хирургами и терапевтами: хирурги выступают за активные действия, а терапевты являются сторонниками выжидательной тактики. В результате резко увеличилось количество пациентов с перфорациями и кровотечением как осложнениями хронических язв [5]. Относится это и к преемственности лечения в поликлиниках после выписки больного из стационара [23]. Всем хорошо известен афоризм: кто хорошо диагностирует, тот хорошо лечит. Безусловно, правильно установленный диагноз – предпосылка «адекватного» лечения. Но и при распознанной болезни возможно её неправильное лечение.
Собственно, ошибки в лечении, как вообще врачебные ошибки, могут иметь в своей основе объективные и субъективные причины [7, 24]. Однако грань между ними относительна и не всегда отчетлива. К объективным факторам можно отнести отсутствие необходимых медикаментов, хотя и в этом случае могут оказываться субъективные обстоятельства.
Если при неправильной диагностике большой процент ошибок вызывается субъективными причинами, то при ошибочном лечении их удельный вес – подавляющий [24]. Обычно при этом всё сводят к врачебному незнанию, забывая о таких факторах, как особенности личности и мышления врача.
Исходная врачебная специальность во все времена несет в себе философскую нагрузку. Врач в определенной и достаточно большой мере является философом, так как в повседневной диагностической практике ему приходится решать вопросы, требующие владения аналитическим, пространственным и концептуальным мышлением [19, 22]. Поставив больному диагноз, врач лечит его и наблюдает за ним. Он всегда учитывает широкий круг неожиданностей, и это необходимо для защиты от врачебных ошибок.
Философский аспект в работе врача обнаруживается в следующих положениях: знании свойств, характерных для всех без исключения симптомов, синдромов и диагнозов; знании, что в медицине нет абсолютно специфических симптомов и синдромов, а диагноз в определенной степени является гипотезой [25]. Врач систематически занимается проверкой диагностических гипотез, выстраивает план дифференциального диагноза, размышляет далеко за пределами частной формы патологии, используя важнейшие законы логики, философии, общей патологии и в достаточной мере владеет ими в процессе размышления над клинической картиной [18]. Таким образом, данные факторы определяют содержательность творческой личности и творческого характера труда врача-клинициста. Это дает основание гордиться своей профессией, носящей на себе особую печать благородства. Именно этим, несмотря на трудности и ошибки, медицина привлекает молодых людей, наполненных жизненной силой служения людям и, конечно же, ожиданием достойной оценки обществом своего труда [26].
Корни незнания прежде всего в том, что высшая школа не учит будущих врачей систематически учиться. Усовершенствование — это прежде всего самоусовершенствование. Молодой специалист переоценивает только что полученные знания, врач со стажем – свой опыт. И тот и другой забывают, что информация имеет неодолимую «привычку» устаревать [16].
Личность врача в лечебном процессе трудно переоценить. Слабость синтетического мышления является одной из причин полипрагмазии и преимущественно симптоматического лечения [27]. Неуверенность приводит к отсутствию динамичности в понимании болезненного процесса, что в свою очередь приводит к длительному неэффективному лечению. Между тем, помимо знания и понимания всего комплекса взаимоотношений, необходимо уметь подстраиваться под психологическое состояние пациента, учитывать разные аспекты его состояния здоровья, возраста, пола и т.д. К слову сказать, именно это, по высказыванию С.Н. Боткина, занимает важное место в системе подготовки врача [28].
Огорчает слабое понимание некоторыми врачами (особенно узких специальностей) важности комплексного подхода в лечении пациента. Порой врачи лечат только заболевание, забывая, что перед ними живой человек. Именно комплексный подход к здоровью пациента поможет избежать такого распространенного явления, как полипрагмазия [29]. Тенденция такова, что большинство врачей упускают из вида диетотерапию, реабилитацию, физическую активность человека, хотя все эти направления терапии являются важным составляющим общего здоровья населения. Диету обычно упрощают, сводя все, независимо от болезни, к запрету острых, жареных и жирных блюд, в итоге – не есть ничего вкусного. То же самое можно отметить и в применении физиотерапии. Она чаще применяется при болезнях опорно-двигательного аппарата и крайне редко в кардиологии, гастроэнтерологии, пульмонологии. Забывают терапевты и хирурги о лечебной физкультуре, санаторно-курортном лечении, как профилактике многих заболеваний, а ведь именно грамотный подход к профилактике позволяет избежать хронизации процесса, что, в свою очередь, также является пусть не халатным обращением, но совершенно точно упущением со стороны медицинских работников.
На сегодня нужно отметить, что имеется много ошибок в фармакотерапии. Никак не прививается разумное начало: где можно лечить без лекарств, лучше их не использовать [30]. Особенно распространена полипрагмазия, увеличение частоты функциональных расстройств нервной системы. Больные обращаются к нескольким врачам, получая от них различные рекомендации.
Неудовлетворительно знают терапевты, хирурги и другие специалисты диапазоны дозировки лекарств, их совместимость, побочные эффекты, противопоказания, особенности применения у людей пожилого возраста, беременных и детей [27]. Не случайно в наше время заговорили о все более опасной терапии. Хотелось бы еще отметить несомненные успехи анестезиологии и реаниматологии, которые порождают у отдельных врачей, чаще хирургов, эйфорическую веру в действенность оперативного вмешательства как такового, без учета фона, на котором оно проводится. К сожалению, даже при отсутствии ургентности приглашают консультанта только после проведенной операции, когда наступают осложнения. Умирает такой больной не от операции, которая технически проведена безупречно, а от болезни внутренних органов, состоянию которых не придали должного значения.
Нельзя не затронуть тот момент, когда лечение задерживается по вине других специалистов и вмешиваться приходится уже по жизненным показаниям [23]. Нет надобности доказывать, что прогноз при этом ухудшается или оказывается неблагоприятным.
Заключение
Как же уменьшить число ошибок при лечении? Прежде всего, этой проблеме нужно уделить больше внимания при повышении квалификации врачей. В медицине, как вообще в жизни, негативные примеры педагогически более конструктивны, чем позитивные. Как отметил А.Ф. Билибин, хороший врач отличается от плохого тем, что первый знает, как не надо лечить.
Таким образом, при обсуждении общих принципов лечения и допускаемых при этом ошибок следует учитывать влияние специализации, стремление к усовершенствованию, что должно помочь врачу и начинающему, и опытному противостоять врачебным ошибкам, а также уменьшить негативное влияние неизбежных врачебных ошибок на здоровье пациентов.
Библиографическая ссылка
Томнюк Н.Д., Мунин А.М., Брюханов Н.Е., Гапоненко В.О., Данилина Е.П. ВРАЧЕБНЫЕ ОШИБКИ И ИХ ПРИЧИНЫ // Международный журнал прикладных и фундаментальных исследований. – 2022. – № 1.
– С. 51-55;
URL: https://applied-research.ru/ru/article/view?id=13345 (дата обращения: 22.09.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Говорить об ошибках в любой сфере деятельности человека трудно, а в медицине это особенно сложная задача. Такая ситуация связана с тем, что последствия недостаточно ответственного отношения врача к выполнению своей работы чрезвычайно серьезны — это недееспособность, инвалидность и даже смерть пациента. Особенность врачебной ошибки заключается в невозможности в определенной клинической ситуации для любого специалиста системы здравоохранения предусмотреть, а в дальнейшем предотвратить ее негативные последствия.
Актуальность проблемы врачебных ошибок имеет и объективные предпосылки. Необходимо отметить резко возросшую активность современных методов диагностики и лечения, а также отрицательные стороны прогрессирующей специализации в медицине.
В научной литературе имеется множество подходов к объяснению сущности (определения) врачебной ошибки. При этом следует отметить, что до настоящего времени в юридической и медицинской науке не выработано общепринятое определение понятия врачебная ошибка равнозначно принятое как юристами, так и медицинскими работниками [1].
Большая медицинская энциклопедия определяет врачебные ошибки как «ошибки врача при исполнении своих профессиональных обязанностей, являющиеся следствием добросовестного заблуждения и не содержащие состава преступления или признаков проступков» [2].
Согласно малому энциклопедическому словарю Ф.А. Брокгауза и И.А. Ефрона, под ошибкой понимают нарушение формальной стороны мышления, разность между истинной величиной и полученным измерением [3].
В Толковом словаре современного русского языка С.И. Ожегова, под ошибкой понимается неправильность в действиях, мыслях [4].
В БМЭ от 1976 г. врачебные ошибки определяются как «ошибки врача при исполнении своих профессиональных обязанностей, являющиеся следствием добросовестного заблуждения и не содержащие состава преступления или признаков проступков» [5]. При этом не указывается, что именно послужило основанием добросовестного заблуждения медицинского работника и в чем взаимосвязь добросовестного заблуждения и состава преступления.
Анализ литературы по врачебным ошибкам показывает, что многочисленные определения врачебной ошибке в медицинской и юридической науках в той или иной степени базируются на точке зрения профессора И.В. Давыдовского. Он считал, что главным критерием врачебной ошибки является вытекающее из определенных объективных условий добросовестное заблуждение врача, основанное на несовершенстве современного состояния медицинской науки и методов исследования, на особом течении заболевания у определенного больного или на недостатке знаний и опыта врача, но без элементов халатности, небрежности и профессионального невежества. В отличие от врачебного проступка и от врачебного преступления врачебная ошибка не может быть заранее предусмотрена и предотвращена данным врачом, она не является результатом халатного отношения врача к своим обязанностям, следствием невежества или злоумышленного действия. Поэтому за врачебные ошибки, вне зависимости от их последствий, врач не может быть наказуем ни в дисциплинарном, ни в уголовном порядке» [6]. И.В. Давыдовский указывает на следующие аспекты в содержании понятия «врачебные ошибки».
Врачебные ошибки являются досадным браком, несчастным случаем во врачебной деятельности. К сожалению, невозможно представить себе врача, даже немолодого, который не совершал бы диагностических и других профессиональных ошибок. Дело в необычной сложности объекта, с которым имеет дело медицина: «корни ошибок часто уходят за пределы личности врача» [7].
Несчастные случаи – это аномалия в клинической практике, когда врач все делал по правилам, но в силу бесконечной сложности объекта никак не мог предвидеть всех случайностей и неблагоприятного исхода. Иными словами, в моральном плане врачебные ошибки могут быть извинительны в силу стесненных, неоптимальных условий деятельности врача, исключительной сложности самой врачебной профессии. Однако наличие в медицинской практике ненаказуемых врачебных ошибок и несчастных случаев как неизбежных явлений, сопутствующих лечению, ни в коей мере не должно означать “права врача на ошибку”. Подобное “право” могло бы порождать элементарную профессиональную недобросовестность, за которой стоят обычно просмотренные диагнозы основного и сопутствующих заболеваний, недооценка хирургического риска, запоздалое оперативное вмешательство и др. Если профессиональная деятельность врача заведомо ориентируется на ошибки, она утрачивает свою гуманистическую природу. Идея «права на ошибку» деморализует врачей. С позиций медицинской этики отношение к профессиональным ошибкам должны быть непримиримым.
При анализе врачебной ошибки необходимо четко различать незнание и невежество. Если незнание чего-либо не есть преступление, то иначе стоит вопрос в отношении проявления невежества. Если врач не знает элементарных основ анатомии, физиологии и клиники, он должен быть отстранен от работы. Вместе с тем, дифференцировать незнание от невежества не всегда возможно, считал И. Давыдовский. Поэтому любые врачебные ошибки он относил к «добросовестным заблуждениям».
Не случайно, поэтому в ряде научных статей, посвященных проблемам врачебных ошибок, невежество и незнание трактуются как разные понятия. Между тем в словаре русского языка С.И. Ожегова «невежество» обсуждается как отсутствие знаний или незнание. То есть, оба эти понятия являются тождественными. А халатность — это небрежность, недобросовестность в выполнении обязанностей [8].
Действительно, такие обстоятельства, как добросовестное заблуждение, основанное на несовершенстве современного состояния медицинской науки и методов ее исследования, и добросовестное заблуждение, вызванное особенностями течения заболевания определенного больного, не зависят от воли медицинского работника и не могут быть основанием для привлечения последнего к уголовной ответственности.
Однако добросовестное заблуждение, объясняемое недостатками знаний, опыта врача, полностью зависит от воли медицинского работника. В каждом отдельном случае необходимо устанавливать уровень профессиональной подготовки врача, объем его знаний. На наш взгляд, элемент определения понятия «врачебная ошибка», касающийся «заблуждения, объясняемого недостатками знаний, опыта врача», является признаком, характеризующим неосторожную форму вины.
В вертикальном срезе границы компетентности неодинаковы, так как возможности начинающего врача и врача высшей квалификации, врача и фельдшера или медсестры различны. Там и тогда, где и когда лицо не усвоило знание, которое оно должно было и имело возможность усвоить, оно несет ответственность за незнание (невежество). Отсутствие данного понятия в законодательстве приводит к тому, что медицинские работники, считают «врачебную ошибку» только добросовестным заблуждением
Добросовестное заблуждение следует рассматривать исключительно в контексте с основаниями заблуждения, а также ограничивающими и объективно поддающимися установлению и проверке элементами, определяющими отсутствие умысла, ненадлежащего исполнения медицинским работником своих профессиональных обязанностей, халатности и небрежности.
Халатность, невнимательность и медицинское невежество никак не связаны и не соприкасаются с добросовестным заблуждением врача, основанным на несовершенстве медицинской науки и ее методов, или атипичным течением заболевания. Что же касается недостаточности подготовки врача в совокупности с невнимательностью и медицинским невежеством, то это напрямую связано с неосторожной формой вины.
Аналогичной точки зрения придерживаются и О.Ю. Александрова, Н.Ф. Герасименко, Ю.И. Григорьев и И.К. Григорьев, согласно позиции которых врачебную ошибку следует считать явлением многофакторным. Суть этого явления заключается в том, что, с одной стороны, врачебная ошибка определяется результатом действия или бездействия врача, а с другой — оказанная медицинская помощь должна всегда быть надлежащего объема и содержания [9].
Признаками врачебной (медицинской) ошибки, по О.Ю. Александровой, Н.Ф. Герасименко, Ю.И. Григорьеву и И.К. Григорьеву, являются: •отрицательный результат при надлежащем объеме и содержании медицинской помощи; неправильное определение (ошибка мысли) при добросовестном заблуждении; •неправильное врачебное мероприятие (ошибка действия) при добросовестном заблуждении; •добросовестное заблуждение; при отсутствии халатности, умысла, неосторожности; •непреднамеренность нанесения вреда здоровью человека в связи с проведением оправданных диагностических, лечебных и профилактических мероприятий.
В данном случае во главу угла ставится отрицательный результат. Отрицательный результат при надлежащем объеме и содержании медицинской помощи, непреднамеренность нанесения вреда здоровью человека в связи с проведением оправданных диагностических, лечебных и профилактических мероприятий, на наш взгляд, напрямую соотносятся с добросовестным заблуждением, основанным на несовершенстве современного состояния медицинской науки и методов ее исследования и особенностях течения заболевания определенного больного. При этом указанные обстоятельства не зависят от воли медицинского работника и не могут быть основанием для привлечения последнего к уголовной ответственности.
Особенностью врачебной ошибки является невозможность для врача любой специальности ее предусмотреть, а в дальнейшем — предотвратить последствия. В англо-американской литературе в этих случаях применяется слово «непреднамеренность» [10].
Ряд ученых считают, что понятие «врачебная ошибка» является составляющим другого понятия, более сложного и проблемного — «дефекты оказания медицинской помощи». По мнению В. В. Томилина и Ю. И. Соседко, основными причинами дефектов оказания медицинской помощи являются «недостаточная квалификация медицинских работников, отсутствие необходимой материально-технической базы и несоблюдение в ряде случаев санитарно-гигиенических норм. К одной из причин, по-видимому, следует отнести и неполноценный контроль со стороны органов управления здравоохранением и других служб…» [11].
По существу происходит смешение понятий врачебная ошибка и дефект медицинской помощи. С этим нельзя согласиться, считаем эти понятия неоднородными. Для понимания различия этих терминов обратимся к грамматическому толкованию слова «дефект»: изъян, недостаток, недочет [12].
Налицо характерологические признаки качества и количества. Соответственно, под дефектом медицинской помощи подразумевается неоказание или некачественное оказание медицинской помощи: нарушения процесса диагностики, лечения или организации медицинской помощи, которые привели или могут привести к ухудшению здоровья пациента или наступлению смерти. Не случайно ряд ученых отождествляют понятие «дефект медицинской помощи» с понятием «ненадлежащее оказание медицинской помощи».
Ряд специалистов считают [13], что врачебная ошибка, обусловленная безответственными действиями врача, халатностью, небрежностью, элементарной медицинской безграмотностью, нравственно-этической ущербностью, которые юридически классифицируются в качестве преступления или проступка, должна быть юридически наказуема. Между тем врачебная ошибка не подлежит наказанию, если она не содержит состава преступления и проступка и врач в пределах обязательных знаний своей профессии не мог ее предвидеть и предотвратить
Неправильные действия врача, в основе которой лежат субъективные причины (недостаточность подготовки врача в совокупности с невнимательностью, неадекватной оценкой результатов физикальных, лабораторно-аппаратных или инструментальных методов исследования пациента, отсутствием развитой культуры клинического мышления) то это напрямую связано с неосторожной формой вины или можно определить как «медицинский деликт».
Деликт (от лат. delictum — нарушение, вина) — то же, что проступок (гражданское, административное, дисциплинарное правонарушение) Деликт- незаконное действие, правонарушение, вызвавшее нанесение ущерба и влекущее за собой обязанность его возмещения.
Применение понятия «врачебная ошибка» возможно и необходимо только при наличии объективных причин ее возникновения. Такими причинами могут быть: неоптимальные условия работы врача, т.е.-отсутствие надлежащих условий оказания помощи (врач вынужден был оказывать помощь в таких условиях, где невозможно было оказать ее в соответствии со стандартами профессии; -неконтролируемые обстоятельства при оказании медицинской помощи; плохая материально-техническая оснащенность ЛПУ (например, невозможность проведения аппаратной вентиляции легких); несовершенство медицинской науки и ее методов и знаний (когда болезнь является малоизученной, и ошибка является следствием неполноты знаний не данного конкретного врача, а медицины в целом – например, болезнь Крейцфельдта-Якоба; недостаточный уровень профессиональной подготовки медицинского работника, без элементов преступной неосторожности, небрежности, халатности в его действиях (то есть, врач старался сделать все, что мог, но его знания и умения оказались недостаточными для правильных действий, например, стоматолог, оказывающий помощь новорожденному во время приступа вторичной асфиксии в отдаленном районе области);-чрезвычайная атипичность, редкость или злокачественность данного заболевания или его осложнения (например, натуральная оспа, молниеносное течение сепсиса);-индивидуальные особенности организма пациента (например, situs inversus viscerus totalis);
Сюда же, в качестве причин врачебных ошибок можно отнести ненадлежащие действия самого пациента, его родственников, других лиц (например, позднее обращение за медицинской помощью, отказ от госпитализации, уклонение, противодействие при осуществлении лечебно- диагностического процесса, нарушение режима лечения).
Таким образом, врачебная ошибка — это случайное стечение обстоятельств или следствие несовершенства медицинской науки и техники. Она не является результатом халатного, безответственного отношения врача к своим профессиональным обязанностям, невежества или преступного действия. То есть при возникновении такой ошибки вина врача отсутствует либо вообще нет состава преступления, следовательно, привлечения к правовой (гражданской или какой-либо другой) ответственности быть не может.
Можно видеть, что авторы, давая разные определения понятия «врачебная ошибка», сходятся в том, что при врачебной ошибке не наблюдается признаков умысла и неосторожности, а имеется заблуждение, связанное с различными причинами, и, в связи с этим, отмечается возникновение объективной неправильности деяния врача
По мнению Савицкой А.Н. и других авторов работы [14], посвященной проблеме врачебных ошибок, врачебная ошибка сама по себе не может служить ни основанием ответственности, ни обстоятельством, исключающим ее. Только наличие вины лица, которое допустило врачебную ошибку, является основанием для привлечения его к гражданско-правовой ответственности. Согласно мнению одного из авторов, невозможность предсказания негативных результатов, которые находятся в причинно-следственной связи с противоправным поведением, в юридической литературе квалифицируется как случай (causes minor, казус). Он и выступает пределом ответственности. В связи с этим предусматривается разная степень ошибочности действий медицинских работников
Академик АМН России, профессор Ю.Д. Сергеев считает, что клиницисты имеют обоснованное право решать в пределах медицинской науки и практики вопросы о признании ошибок в лечебно-диагностическом процессе субъективными или объективными, а также о проведении их анализа, клинико-анатомической оценки. Однако решение вопроса о наличии или отсутствии в действиях медицинских работников элементов противоправности и виновности является прерогативой исключительно юристов, а не судебных медиков и клиницистов [15].
Юридическое понимание врачебной ошибки как неправильного действия при выполнении медицинской манипуляции, которая в зависимости от степени общественной опасности, наличия неосторожной формы вины медицинского работника и вреда , причиненного здоровью пациента, исключает или приводит к возникновению различных видов юридической ответственности. Из данного определения можно заметить отличие понимания термина врачебной (медицинской) ошибки с позиции врачей и с позиции юристов, когда последние говорят об общественной опасности деяния и возможности ответственности за нее врачами.
Существующие нормативные акты действующего законодательства не определяют, как квалифицировать ошибочные (неправильные) действия медицинских работников. В правовой практике в случае установления ошибочности действий врачебного персонала приходится решать два вопроса: наличие (или отсутствие) вины в действиях врача, допустившего ошибку, и возможность юридической ответственности последнего в случае неправильной медицинской деятельности.
В одних случаях ошибкой называют противоправное виновное деяние медицинских работников, повлекшее причинение вреда здоровью пациента, в других — случайное невиновное причинение вреда, но главное отличие — это наличие или отсутствие вины.
Вместе с тем, заблуждение медицинского работника, объясняемое недостатками знаний, опыта, полностью зависит от воли медицинского работника и при установлении связи с медицинским невежеством, небрежностью, невнимательностью и наступлением вредного результата от последующих действий медицинского работника является признаком, характеризующим неосторожную форму вины. Установленные обстоятельства следует считать признаками элементов конкретного состава преступления (ч. 2 ст. 109 и ч. 2 ст. 118 УК РФ). Кроме того, медицинские работники несут ответственность в соответствии с законодательством Российской Федерации за нарушение прав в сфере охраны здоровья, причинения вреда жизни и (или) здоровья при оказании гражданам медицинской помощи. А возмещение вреда, причиненного жизни и /или здоровью граждан, не освобождает медицинских работников от привлечения их к ответственности в соответствии с законодательством Российской Федерации [16].
Учитывая изложенное, мы приходим к выводу, что предложенные определения понятия «врачебная (медицинская) ошибка», в которых используется словосочетание «добросовестное заблуждение врача», при любом варианте добавления объективных характеристик, влияющих на установление преступности деяния, ставят лицо, ведущее расследование, в безвыходное положение, при котором доказать вину медицинского работника практически невозможно. Это обусловлено тем, что субъективная составляющая, выраженная словосочетанием «добросовестное заблуждение», фактически не подлежит опровержению.
Таким образом, если неправильные действия врача вызваны субъективными причинами: халатность, недобросовестное и ненадлежащее исполнение врачом своих обязанностей, а так же неудовлетворительная организация деятельности медицинских учреждений, то это должно нести за собой уголовную ответственность. Если же неправильные действия врача вызваны объективными причинами, такими, как атипичное развитие болезни, недостаточная обеспеченность медицинских учреждений специалистами, оборудованием, лекарственными препаратами и т.п., то она не должна считаться преступлением и, следовательно, нести за собой уголовную ответственность.
Однако, разграничить врачебную ошибку от правонарушения в виде неосторожного виновного деяния (действия и/или бездействия) трудно, тем более, что размытость определений ошибки и неопределенность условий наступления ответственности (дисциплинарной, материальной, административной, гражданско-правовой, уголовной) «часто затрудняют правоприменительную практику
Врачебные ошибки могут быть нескольких видов. 1. Диагностические, т.е. связанные с постановкой диагноза. 2. Лечебно-тактические, сюда входят ошибки в выборе методов исследования и в оценке их результатов. 3. Лечебно-технические, это неполное обследование больного и ошибки диагностических или лечебных манипуляций. 4. Организационные, сюда включаются неправильная организация рабочего места и лечебного процесса. 5. Ошибки ведения медицинской документации. 6. Ошибки поведения медицинского персонала.
Анализ различных точек зрения на понятие врачебная ошибка позволил сформулировать авторскую позицию по этому вопросу:
1. Врачебная ошибка, врачебный проступок или преступление, дефект медицинской помощи – это неправильные действия врача при исполнении своих профессиональных обязанностей, в основе которых лежат причины объективного или субъективного характера.
2. Главным медико-этическим критерием врачебной ошибки ( неправильных действий) выступает добросовестность (добросовестное заблуждение врача при оказании медицинской помощи). Добросовестность определяет качественный характер медицинской помощи, когда врач стремится максимально эффективно в соответствии с общепринятыми стандартами и правилами в современной медицине провести лечение пациента, но в силу объективных причин, независящих от врача, наступает неблагоприятный исход. Иными словами, врач по объективным причинам не мог предвидеть и предотвратить нежелательные результаты лечения пациента. В таком случае административно – правовая и уголовная ответственность не наступает.
Основным юридическим критерием определения неправильных действий врача , за которыми следует административно-правовая или уголовная ответственность, выступает вина, мера которой в свою очередь определяется степенью вреда причиненного пациенту при оказании медицинской помощи.
В методологическом аспекте при проведении юридического анализа ошибок существенное значение имеет четкое нормативное (легальное) определение профессиональной ошибки (неправильных действий) медицинского работника, которое, к сожалению, до настоящего времени отсутствует
3 В качестве методологического основания ( медико-этического и юридического) в определении врачебной ошибки лежит четкое выявление ее причин. Если неправильные действия медицинского работника при оказании помощи пациенту были обусловлены объективными, независящими от врача, причинами, то в данном случае административно-правовая или уголовная ответственность не наступает.
4. Когда речь идет о врачебном проступке, то здесь имеется в виду, что в основе неправильных действий в данном случае лежат: невнимательность, небрежность, отсутствие достаточного уровня профессиональных компетенций. Такие неправильные действия врача можно квалифицировать как неосторожную форму вины, когда врача несет административно-правовую или уголовную ответственность в зависимости от степени вины (мы имеем в виду степень причинения вреда пациенту при оказании медицинской помощи).
5 Говоря о врачебном преступлении, речь идет о том, что в данном случае в основе неправильных действий врача лежат такие причины, как халатность (как одно из преступлений против лица при выполнении профессиональных обязанностей /ст.293 УК РФ/, недобросовестность, ненадлежащее выполнение своих профессиональных обязанностей. В этом случае возможна четкая и обоснованная юридическая квалификация действий врача и степень ответственности определяется степенью причиненного вреда пациенту.
6. Что касается дефекта медицинской помощи, то мы рассматриваем его как понятие, близкое по своему содержанию и критериям определения с понятием проступок или преступление. По сути дефект медицинской помощи – это неправильные действия врача, обусловленные недобросовестным выполнением врачом своих профессиональных обязанностей при отсутствии прямого умысла причинения вреда больному.. По этой причине действия врача можно квалифицировать как правонарушение. Согласно Словарю С.И. Ожегова, под дефектом понимают какой-либо изъян, недостаток, недочет [17]. То есть, дефект является внешней характеристикой правонарушения, соответствующий категории «вред здоровью» и подлежит, тем самым, определению в установленном законом порядке. Причем, не любой дефект является результатом ошибочных действий, так же как и не любые неправильные действия всегда приводят к неблагоприятному исходу, дефекту медицинской помощи. По-разному в связи с этим будут решаться и вопросы ответственности, в том числе – юридической.
И специалисты, и неспециалисты согласны, что врачебной ошибкой можно считать действие, имеющее негативный эффект для здоровья пациента, который, однако, не зависит от врача. Специалисты и представители следственных органов считают, что их количество можно снизить, если ввести обязательное страхование врачебной ошибки. Пациенты считают, что количество врачебных ошибок можно снизить, улучшив условия труда врачей. Все единодушны в том, что высокий уровень профессионализма гарантирует снижение числа врачебных ошибок.
В заключение отметим, что медицина является наиболее сложной формой человеческой деятельности, требующей, кроме специальных знаний и практических навыков, еще интуиции и высоких душевных качеств. На протяжении веков к представителям медицинской профессии предъявлялись требования о недопущении ошибок. Однако врачи ошибаются потому, что имеет дело с очень сложным человеческим организмом, ежедневно сталкиваются с нестандартными клиническими ситуациями и нередко это происходит в условиях отсутствия должного технологического обеспечения в диагностики и лечения больных, оптимальных условий при оказании медицинской помощи, недостатка времени и объективной информации. Кроме этого, сама медицинская наука несовершенна.
Несмотря на наличие современных компьютеров, совершенных диагностических приборов, новейших лекарств с самым широким спектром действия, ошибки в профессиональной деятельности врача, очевидно, еще не скоро исчезнут. Самое главное для врача — не пытаться их скрыть, переложить на чьи-либо плечи. Необходимо отыскивать причину, породившую ошибку, и принять все меры для того, чтобы не допустить подобного в дальнейшем. «Только дураки учатся на своих ошибках, умные предпочитают учиться на ошибках других» — предупреждал О. Бисмарк.
Ошибки — неизбежные и печальные издержки лечебной работы, ошибки — это всегда плохо, и единственное оптимальное, что вытекает из трагедии врачебных ошибок, это то, что они по диалектике вещей учат и помогают тому, чтобы их не было. Они несут в существе своем науку о том, как не ошибаться. И виновен не тот врач, кто допустил ошибку, а тот, кто не свободен от трусости отстаивать ее». Эти слова принадлежат выдающемуся клиницисту-гематологу И.А. Кассирскому [18].
Подлежат ли гласности врачебные ошибки? Врачебные ошибки подлежат гласности в обязательном порядке. Великий хирург Н.И. Пирогов писал: «С самого начала своей практической деятельности я взял себе за правило никогда и ни в чем не скрывать ни малейшего промаха, ни одной своей ошибки. И чистый перед судом своей совести прошу мне указать: где и когда я скрыл хоть одну свою ошибку» [19].